ПРАВИТЕЛЬСТВО РОССИЙСКОЙ ФЕДЕРАЦИИ
ФЕДЕРАЛЬНОЕ ГОСУДАРСТВЕННОЕ АВТОНОМНОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ ВЫСШЕГО ПРОФЕССИОНАЛЬНОГО ОБРАЗОВАНИЯ
«НАЦИОНАЛЬНЫЙ ИССЛЕДОВАТЕЛЬСКИЙ УНИВЕРСИТЕТ
«ВЫСШАЯ ШКОЛА ЭКОНОМИКИ»
Факультет государственного и муниципального управления
Кафедра управления и экономики здравоохранения
ДИССЕРТАЦИЯ НА СОИСКАНИЕ СТЕПЕНИ МАГИСТРА
на тему:
Инновационные методы оплаты стационарной медицинской помощи в системе обязательного медицинского страхования
Студент группы № 761
Семакова Е.В.
Научный руководитель:
проф. к.э.н. Шейман И.М.
Рецензент:
доцент, к.э.н. Эйгель М.Я.
Москва, 2013г.
Содержание
Введение 3
Глава 1. Оплата медицинских услуг по результату 9
1.1. Эволюция подхода оплаты по результату 9
1.2. Основные элементы подхода 12
1.3. Достоинства и недостатки подхода 14
1.4. Основные выводы 16
Глава 2. Оплата на основе клинико-статистических групп (КСГ) 18
2.1. История развития подхода КСГ 18
2.2. Внедрение подхода КСГ 23
2.3. Стимулы, создаваемые подходом КСГ 31
2.4. Основные выводы 35
Глава 3. Применение инновационных подходов к оплате стационарной медицинской помощи в системе обязательного медицинского страхования Российской Федерации 37
3.1. Оплата стационарной медицинской помощи в России 37
3.2. Предложения по развитию подхода КСГ и обязательных к применению стандартов медицинской помощи 41
Заключение 55
Литература 57
Приложения 61
Введение
В то время как основной задачей развивающихся стран постсоветского пространства является изменение структуры системы здравоохранения таким образом, чтобы она имела возможность гибко реагировать на стимулы рыночной экономики, развитые страны также сталкиваются с серьезными нерешенными проблемами. В сферу здравоохранения развитых западных стран вложено большое количество ресурсов, но, несмотря на это, видимого насыщения системы не происходит. Статистика показывает растущую долю расходов на здравоохранение (в процентах к ВВП) в Европе, США и Канаде [23]. Благодаря улучшению выявления заболеваний, что стало возможным из-за создания более точного медицинского диагностического инструментария, и соответственно, количественным ростом случаев лечения и расходов на них, вновь встает вопрос о структурной эффективности существующих в развитых странах систем управления здравоохранением, о верности и адекватности стимулов, которые она создает для всех участников процесса оказания медицинских услуг.
Традиционные модели оплаты медицинской помощи (глобальный бюджет, оплата отдельных услуг) часто признаются устаревшими, не отвечающими современным потребностям общества. В поисках новых, адекватных стимулов для участников рынка оказания медицинских услуг многие развитые страны экспериментируют с механизмами финансирования, поскольку инструмент материального стимулирования, наряду с прочими достоинствами, обладает большой гибкостью и быстротой реагирования на изменения, что позволяет в короткие сроки проверять новые схемы в пилотных проектах и при удачном исходе внедрять их в регулярную практику. Основными ориентирами при этом являются повышение качества получаемой населением медицинской помощи, охват приоритетных услуг и сокращение затрат (за счет повышения эффективности работы системы, а не за счет сокращения количества вылеченных больных).
Таким образом, основной задачей развитых стран можно назвать достижение большей отдачи от вложенных в сферу здравоохранения ресурсов. Этот процесс имеет, во многом, качественную направленность, тогда как задачи развивающихся стран имеют часто количественные ориентиры (увеличение доли населения, которая имеет доступ к медицинской помощи, сокращение смертности от эпидемий и т.п.). Смена приоритета количества на приоритет качества является естественным результатом завершения некоторого этапа развития страны – первичное насыщение рынка, создание необходимой инфраструктуры, установление определенных стабильных связей между участниками отношений. На качественном этапе требуются более тонкие инструменты влияния, таким образом, чтобы новая политика не ухудшала текущее состояние сферы здравоохранения (по крайней мере, в среднесрочной перспективе).
Несмотря на различия, связанные с особенностями исторического развития, социального устройства и др., развивающиеся страны (в том числе Россия) непременно должны учитывать опыт развитых стран, поскольку многие закономерности развития повторяются и их невозможно избежать даже в отличных от изначальных условиях. Изучение опыта стран, прошедших некоторые этапы развития раньше, позволяют не только избежать значительных ошибок, но и сэкономить на исследованиях и апробациях новых подходов.
В конце 1990-х годов в России была введена Программа государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи (ПГГ). Ежегодно более 85% финансовых средств, выделяемых государством на систему здравоохранения, используются на обеспечение ПГГ [3]. Законодательство Российской Федерации [10] предусматривает двухканальную систему финансирования здравоохранения – через систему обязательного медицинского страхования и напрямую из государственного бюджета. В последние годы политика в сфере здравоохранения имеет тенденцию к централизации и приведению структуры финансирования к одноканальному типу (через ОМС) [4]. Таким образом, учитывая объемы средств, проходящие через систему обязательного медицинского страхования и тенденцию к увеличению их доли в общей сумме расходов на здравоохранение, необходимо заранее подготовить механизмы наиболее оптимального управления данными ресурсами. В этой связи необходимым является изучение возможности применения инновационных методов оплаты медицинской помощи, в частности, стационарной.
В настоящее время наиболее распространенными инновационными подходами к оплате медицинской помощи являются оплата по результатам деятельности медицинской организации (тем или иным образом предусматривающая достижение заранее оговоренных результатов) и оплата на основе клинико-статистических групп заболеваний. По мнению экспертов [3], «страховые принципы финансового обеспечения медицинской помощи позволяют наиболее успешно внедрять способы ее оплаты, ориентированные на результаты деятельности учреждений здравоохранения», что дополнительно указывает на необходимость исследования способов оплаты медицинской помощи через систему обязательного медицинского страхования.
При сметном финансировании, которое за малым исключением применялось для оплаты оказанным медицинских услуг в Советском Союзе [1], соглашение о закупке медицинской помощи носило пассивный характер: список услуг и цены на них определяет поставщик услуг (ЛПУ). В другом крайнем случае (ситуация США середины прошлого века) – при сильном давлении рынка и большом влиянии страховых компаний – услуги и цены определяются покупателем (активные закупки). Промежуточное положение занимают так называемые стратегические соглашения о закупках. Это ситуация, когда заранее определено, какие услуги, как и в каком количестве будут оказаны, а цены на них предсказуемы. Стратегические соглашения о закупках кажутся наиболее стабильными и предсказуемыми, они (как будет показано в работе) создают довольно эффективные стимулы за счет того, что ни одна сторона отношений не подавляется, интересы участников учитываются, а условия контрактов могут быть пересмотрены (в том числе условия долгосрочных контрактов на макро-уровне, которыми по сути являются законы и другие регламентирующие деятельность системы здравоохранения документы – например, договоренности некоммерческих объединений, профсоюзов и т.п.). Наиболее популярный в развитых странах метод оплаты стационарной медицинской помощи – оплата по клинико-статистическим группам заболеваний – способствует возникновению более сбалансированных стимулов у всех участников отношений и, таким образом, заключению стратегических соглашений между ними.
В европейских государствах, как и в России, расходы на стационар являются крупнейшей расходной статьей бюджета системы здравоохранения. Отмечается [22], что на протяжении долгого времени стационар рассматривался лишь как место, предоставляющее «постель, питание и постоянные уход и помощь со стороны младшего медицинского персонала, в то время как пациент проходит медицинскую терапию под наблюдением профессиональных врачей. Оказывая эти услуги, больница стремится восстановить здоровье пациента». Таким образом, большая доля стационарной помощи в общих расходах объясняется, в числе прочего, дороговизной обслуживания, а также длительной историей своего существования (в основном, военной и послевоенной, когда госпитали работали в режиме постоянного ухода за ранеными и больными). Современная медицина шагнула далеко вперед и с помощью более активного участия врача в излечивании и восстановлении пациента становится возможным сокращение объема медицинской помощи, оказываемой в стационарных условиях, за счет амбулатории и домашнего восстановления пациента после разного рода вмешательств (и других, альтернативных стационару, способов реабилитации).
Но система, просуществовавшая долгие десятилетия, достаточно ригидна и медленно реагирует на любые изменения. В особенности, это касается системы здравоохранения постсоветского пространства, поскольку размер больницы, численность медицинского персонала и количество коек часто выступают как показатель статуса для главного врача и чиновников, к чьей территории прикреплено учреждение. За неимением четко определенных и понятных руководству медицинских организаций стимулов к изменению существующей ситуации (например, к сокращению количества дорогостоящих в обслуживании коек), оно (руководство) может принимать недостаточно мер по внедрению инновационных методов оплаты медицинской помощи в организации (например, введению показателей результативности).
Таким образом, методы оплаты стационарной медицинской помощи в системе обязательного медицинского страхования должны быть изучены на предмет их актуальности и эффективности. Зарубежный опыт показывает, что внедрение инновационных подходов к оплате медицинских услуг может создать верные стимулы для участников отношений в сфере здравоохранения и, в целом, способствовать более сбалансированному функционированию данного сектора, что особенно актуально в ситуации крайне неоднородного количества и качества оказываемых медицинских услуг в различных субъектах Российской Федерации.
Цель данной работы состоит в предложении подходов по развитию в Российской Федерации системы оплаты стационарной медицинской помощи с помощью применения инновационных методов оплаты.
Для достижения данной цели автором были поставлены следующие задачи:
- Обобщить опыт зарубежных стран в части оплаты медицинской помощи, в том числе в условиях стационара;
- Проанализировать российскую практику применения методов оплаты стационарной медицинской помощи, в том числе инновационных;
- Предложить подходы по развитию практики применения инновационных методов оплаты стационарной медицинской помощи в России в рамках политики, проводимой государством в этой сфере.
Объектом данной работы являются методы оплаты стационарной медицинской помощь.
Предмет данной работы состоит в эффективности внедрения инновационных методов оплаты стационарной медицинской помощи в Российской Федерации.
Методы исследования: эмпирические (сравнение, опосредованное наблюдение), теоретические (статистический, гипотетический, формализация и визуализация, общелогические методы анализа, синтеза и др.).
Глава 1. Оплата медицинских услуг по результату
- Эволюция подхода оплаты по результату
В последние десятилетия четко прослеживается тенденция к переходу экономически развитых стран от традиционных методов финансирования медицинской помощи (глобальный бюджет, оплата отдельных услуг) к оплате услуг по результатам деятельности медицинских организаций [22]. Перенимая опыт зарубежных стран, Россия движется по схожему пути, внедряя инновационные способы финансирования системы здравоохранения в практику отдельных регионов.
Отмечается [22], что разработка систем оплаты за результат, а также оплаты по клинико-статистическим группам, может и должна проводиться в рамках программно-целевого планирования системы здравоохранения. Цели и конкретные ориентиры, устанавливаемые программами развития лучшим образом соответствуют методам оплаты медицинской помощи, основанным на результате деятельности медицинских организаций. Таким образом, планирование на макроуровне может быть приведено в соответствие с планированием на уровне отдельных организаций.
В данной части работы будут более подробно рассмотрены традиционные и инновационные подходы к оплате медицинских услуг.
В целом, в эволюции моделей оплаты медицинской помощи выделяют несколько этапов [23]:
- Оплата (возмещение) использованных ресурсов (сметное финансирование, в т.ч. постатейный бюджет, оплата услуг без заранее определенных тарифов);
- Оплата за оказанные (отдельные) услуги (FFS – fee for service);
- Оплата за результаты (P4P – payment for performance);
- Оплата по конечным результатам (сочетание 2-го и 3-го этапа – подушевая оплата либо оплата за эпизод с премией по оцененным показателям результата).
Переходными методами оплаты между оплатой за услуги и оплатой по результатам можно назвать оплату по клинико-статистическим группам (КСГ/DRG) и подушевую оплату – то есть оплату некоторого «события», пролеченного больного (без учета результата лечения).
Среди методов оплаты за результат можно выделить следующие (перечислены по усложнению и возрастанию актуальности применения) [23]:
- Оплата за отдельные услуги. Данный метод оплаты подходит для низкоэффективных медицинских организаций и ситуаций, когда система здравоохранения переживает переходный период (т.е. когда разрушены старые связи между участниками отношений и еще не налажены новые, примером может быть постсоветская Россия 1990-х годов).
- Оплата за отчетность. Оплата за ряд фактически оказанных услуг. Данный метод может быть полезен для стимулирования ЛПУ к предоставлению информации (например, о качестве).
- Оплата за результаты (например, подушевая оплата плюс бонусы за качество). При такой системе оплаты медицинской помощи присутствуют элементы более сильного стимулирования, но часто они оказываются неэффективными из-за большой инерции медицинского сообщества, предпочитающего игнорировать подобные дополнительные элементы оплаты.
- Оплата за интегрированную услугу. В данном случае оплата производится за эпизод помощи (несколько объединенных услуг) или продолжительные услуги при оказании медицинской помощи по хроническим заболеваниям.
- Оплата за полностью интегрированную услугу с учетом показателей результатов. Наиболее совершенный способ оплаты на текущий момент, соответствует 4-му пункту классификации, приведенной выше.
Оплата за результат деятельности медицинской организации и оплата за интегрированную услугу в настоящее время считаются наиболее инновационными подходами к оплате медицинской помощи, их сочетание может также привести к еще более эффективному оказанию услуг в сфере здравоохранения. Но нужно также учитывать, что на переходных этапах развития государства правительством могут вводиться более традиционные методы оплаты медпомощи, так как они могут позволить достичь краткосрочных целей в условиях нестабильной инфраструктуры. В дальнейшем политика государства может быть изменена и внедрены более инновационные подходы к оплате медицинских услуг.
Задачи, которые ставят перед собой государства, внедряющие системы оплаты медицинской помощи по результатам деятельности могут сильно различаться. В целом, они могут быть разделены на два основных блока [23]:
- Имеющие строгую количественную оценку:
- Расширение охвата медицинской помощью, доступности первичной медицинской помощи;
- Повышение эффективности труда медицинских организаций;
- Повышение эффективности внедрения и использования информационных технологий;
- Общее увеличение эффективности деятельности медицинских организаций.
- Имеющие в основном качественный характер:
- Повышение качества медицинской помощи;
- Сокращение неравенства при предоставлении медицинских услуг;
- Развитие индивидуального и комплексного подхода к пациенту;
- Рост квалификации медицинского персонала и соблюдения ими этических норм.
Нужно отметить, что при внедрении систем оплаты по результату приоритеты политики государства в сфере здравоохранения обычно бывают отражены через целевые показатели, на основании которых возникают те или иные стимулы у участников отношений. Например, во Франции приоритетами являются профилактическая помощь и помощь при хронических заболеваниях, в Эстонии – помощь при артериальной гипертонии, в Новой Зеландии в приоритете сокращение неравенства среди населения [23].
- Основные элементы подхода
Помимо целевых показателей при внедрении подхода оплаты медицинской помощи за результаты должны учитываться следующие элементы [23]:
- Отчетность и проверка данных (каким образом будет собираться и мониторироваться информация, лежащая в основе оплаты медицинских услуг);
- Измерители результатов (показатели, индикаторы, которые имеют приоритетное значение для заказчика);
- База для вознаграждения (абсолютные уровни целевых показателей, динамика их изменения/прирост, относительное ранжирование);
- Вознаграждение (материальное стимулирование – премиальная выплата, нематериальное стимулирование – публикация показателей и/или рангов).
В качестве базы для вознаграждения чаще всего выступают абсолютные величины показателей, по достижении которых производится оплата. Недостатком такого подхода является сложность верного определения значения показателя (в частности, для принятия решения нужна качественная статистическая база, что часто бывает проблемой). В Таблице 1 приведены некоторые примеры целевых показателей, применяемых в разных странах (источник – [23]). Ряд подходов к оплате медицинской помощи по результату довольно категоричен (как, например, в Бразилии) – как показывает практика, наиболее жесткими оказываются системы развивающихся стран. В отличие от них, государства с развитыми экономическими отношениям, в том числе в сфере здравоохранения, устанавливают более гибкие системы оплаты, учитывающие разнообразные весовые коэффициенты для каждой отдельной цели.
| Австралия (PIP) | Базовая ставка за достижение минимальных критериев, далее за пациенто-эквивалент или за услугу. |
| Бразилия (PIMESF) | “Все-или-ничего”, оплата только в случае, когда достигнуты все 6 целей. |
| Франция (CAPI) | Расчет коэффициента достижения цели по каждому индикатору. |
| Новая Зеландия (PHO Performance Programme) | Оплата по базовой ставке за приписанного за каждый индикатор, если цель достигнута. |
| Великобритания (QOF) | Цели с максимальным числом баллов, ставка за каждый набранный балл. |
| США (HQID) | Конкурентная – лучшие 20% поставщиков получают 2% от возмещения в системе Medicare. |
Таблица 1. Примеры целевых показателей при оплате по результатам деятельности медицинских организаций в разных странах (источник – [23]).
Целевые показатели, имеющие количественное выражение, способствуют более ясному пониманию требований, предъявляемых к медицинским организациям и медицинскому персоналу, и соответственно большей фокусировке именно на приоритетных для государства показателях. В то же время, введение целевых показателей может привести к отбору медицинскими организациями «легких» пациентов, чтобы получить полную оплату при наименьших затратах.
Также существуют серьезные риски того, что если стимулирующая часть будет институционально введена после долголетнего опыта применения основной системы оплаты медицинских услуг, то эффект от новых стимулов будет нивелирован инертностью старой системы. Возможным ответом на это может быть сокращение базовой ставки и перенос части денежного вознаграждения из оклада в премию, выплачиваемую по результатам деятельности.
Например, если ранее оклад врача составлял 3000 евро в месяц, то после введения системы оплаты медицинской помощи по результатам, он будет составлять 2000 евро плюс премия 1200 евро, выплачиваемая при достижении определенных целевых показателей. Такой подход позволит выделить лучших врачей, т.к. врачи, не способные достичь целевых показателей, будут принимать решение об уходе из организации. Отметим также, что суммарный доход врача после внедрения новой системы оплаты должен быть больше, чем до этого, поскольку нельзя игнорировать тот факт, что в большинстве своем люди склонны к неприятию риска, порождаемому введением бонусной части.
- Достоинства и недостатки подхода
Экспертами отмечается, что схемы оплаты медицинской помощи по результату обладают рядом серьезных недостатков [23]:
- Обычно они очень дорогостоящи при внедрении и мониторинге;
- Методологические недостатки, связанные с невозможностью охвата всех важных показателей результативности деятельности медицинских организации, сложностью оценки качественных характеристик и недостаточной проработанностью теоретических подходов.
- Достаточно скромное воздействие на результаты медицинской помощи и качество.
- Роль и значение стимулов не всегда можно ясно донести до медицинских работников.
Основным достоинством методов оплаты по результатам называют налаживание коммуникации между участниками процесса оказания медицинской помощи (государственными органами, регулирующими организациями, страховыми и медицинскими организациями) и лучший обмен информацией между ними. Это позволяет учитывать интересы всех сторон и в дальнейшем, при последующей доработке методологических инструментов создавать более адекватные и приемлемые стимулы. На практике подобная коммуникация положительно влияет на разработку контрактов при закупке медицинской помощи и постепенный переход к стратегической модели закупок.
Несмотря на то, что модели оплаты за результат кажутся интуитивно понятными и способствующими улучшению основных показателей системы здравоохранения (главным образом, показателя качества оказываемой медицинской помощи), лишь часть из них была оценена по их реальному воздействию на систему. Ниже приведены некоторые результаты введения в практику подобных моделей. Влияние оплаты за результат на показатели заболеваемости может показаться несколько более слабым, чем могло бы ожидаться, но нужно учитывать, что после внедрения новых способов оплаты прошло довольно мало времени.
- Основные выводы
В целом, подход к оплате медицинских услуг по результату является достаточно распространенным и считается, что целевые показатели способны создать верные стимулы для участников отношений в сфере здравоохранения. Но, несмотря на популярность подхода, он обладает также рядом существенных недостатков. Основными выводами, которые можно сделать после обобщения приведенной в данной части работы информации по методу оплаты медицинской помощью по результатам деятельности организации, являются следующие:
- Доказательства о воздействии на результаты достаточно слабые, что осложняется недолгим временем, прошедшим после внедрения инновационных методов оплаты, и затрудненной оценкой изменения качественных показателей.
- Стимулы, порождаемые оплатой по результатам, неоднозначны. Основной проблемой подобных методов часто называют возникающее у медицинских работников стремление «работать на показатели», а не на предоставление качественной медицинской помощи в оптимальном для пациентов объеме.
- Внедрение инновационных методов оплаты медицинской помощи, в т.ч. оплата по результату, оказывает наибольшее влияние на сравнительно неразвитые системы здравоохранения (например, высокие показатели роста были отмечены в Руанде и Гаити).
- Влияние метода оплаты за результат на количественные показатели выше, чем на качественные. Во-первых, это объясняется самим определением метода оплата за результат (показатели-ориентиры, которые устанавливаются для медицинских организаций и по которым проводится оплата, обычно имеют количественную оценку). Во-вторых, системы оценки качественных показателей еще не так подробно проработаны, как количественные.
- Нет однозначного ответа о действительной экономической эффективности методов оплаты за результат.
Глава 2. Оплата на основе клинико-статистических групп (КСГ)
- История развития подхода КСГ
Наиболее популярным в Европе методом оплаты стационарной помощи на сегодняшний день является оплата по клинико-статистическим группам (международный термин – diagnosis-related groups / DRG) [25]. Клинико-статистические группы – это классификация, объединяющая пациентов в группы, однородные по диагнозу (клинически однородные) и сходные по ресурсоемкости (однородные по стоимости, структуре затрат и потребляемым в ходе лечения ресурсам).
В русскоязычной литературе встречаются следующие, несколько различающиеся по смысловым оттенкам, но обозначающие одно и то же понятие, термины:
- клинико-затратные группы (КЗГ);
- клинико-статистические группы (КСГ);
- диагностически-связанные группы (ДСГ).
Изначально подобная классификация пациентов разрабатывалась с целью добиться лучшей оценки эффективности деятельности стационара. В настоящее время клинико-статистические группы применяются также для амбулатории, разрабатываются подходы к классификации социально-значимых болезней (туберкулез, психологические заболевания, др.). Как будет показано ниже, в первую очередь, КСГ разрабатывались под нужды стационарной медицинской помощи и неоспоримая популярность данного подхода к оценке деятельности стационара может служить косвенным доказательством того, какой проблемной областью является данный сектор здравоохранения и какую потребность в методологически проработанных подходах к воздействию, оценке и мониторингу стационарной медицинской помощи испытывают государства во всем мире.
Уже в 1913 году доктор E.Codman обозначил потребность системы здравоохранения в классификации, подобной клинико-статистическим группам. Ниже приводится цитата, с которой начинается обзор Европейской Обсерватории ВОЗ [22] по системам DRG в Европе:
«В действительности вся проблема со стационаром сводится к вопросу: что происходит с пациентами? […] Нужно сформулировать метод, который бы позволял получать от медицинских организации максимально точную информацию о результатах лечения в каждом конкретном стационаре. Организации должны вносить данную информацию в стандартизированную форму, таким образом, делая возможным проведение сравнения. Имея подобный отчет в качестве отправной точки, любой заинтересованный специалист может провести исследование по вопросам управления и эффективности.»
Идеи доктора Codman легли в основу работы группы исследователей при Йельском университете под руководством профессора R.Fetter в конце 1960-х годов. В результате этой работы были разработаны первые клинико-статистические группы, а в 1983 году в рамках американской программы Medicare они были впервые внедрены в практику. Первоначальная система классификации (без учета предварительных вариантов) включала в себя 470 групп заболеваний (DRGs), объединенных в 23 основные медицинские категории (major diagnostic groups – MDGs). Критериями для выделения групп послужили сходство заболеваний и однородность использованных при лечении ресурсов.
Спустя некоторое время введение в практику системы DRG было названо «единственной и наиболее влиятельной послевоенной инновацией в медицинском финансировании» [26]. Основной целью разработки клинико-статистических групп в США было создание верных стимулов для сокращения медицинскими учреждениями «избыточного» количества медицинских услуг. При этом отмечается [26], что система оплаты, основанная на DRG, способствовала установлению баланса между поставщиками медицинских услуг и оплачивающими их структурами. Таким образом, внедрение системы оплаты по клинико-статистическим группам может содействовать переходу к системе стратегических соглашений о закупках медицинской помощи.
Уже в 1987 году 15 европейских стран, заинтересованных в проведении исследований и внедрении клинико-статистических групп, объединились для более эффективного обмена информацией, что способствовало быстрому распространению системы DRG в Европе [14]. Параллельно процесс интеграции данного подхода проходил в Австралии. В Приложении 1 показан процесс разработки и внедрения различных подвидов системы DRG по всему миру, многие страны импортировали зарубежную систему DRG, часть из них адаптировали ее под свои потребности, некоторые страны самостоятельно разрабатывали системы, схожие с DRG (источник – [22]).
В связи с различиями в подходах к группировке и применению DRG сама трактовка клинико-статистических групп несколько различается от страны к стране. Также отметим, что система, носящая американское название DRG / Diagnosis-RelatedGroups, может называться иначе в других странах. Сходная классификация в Великобритании известна как HRGs / HealthCareResourceGroups, в Канаде – CMG / CaseMixGroup.
В настоящее время оплата по клинико-статистическим группам – это основной метод оплаты медицинской помощи в развитых странах [25]. Государства, вводящие в практику оплату по клинико-статистическим группам, преследуют довольно схожие цели. Основные ожидания правительств стран от введения системы DRG можно представить следующим образом:
- Ожидается, что введение оплаты по DRG увеличит прозрачность системы предоставления медицинских услуг;
- Ожидается, что система DRG сможет обеспечить верные стимулы для эффективного распределения ресурсов медицинскими организациями за счет того, что услуги будут оплачиваться по количеству и типу пролеченных случаев;
- Через усиление прозрачности и увеличение эффективности распределения ресурсов также возможно улучшение качества предоставляемых медицинских услуг.
Широкое распространение разнообразных классификаций типа DRG на территории Европы и повышение мобильности населения европейских государств способствовало созданию проекта EuroDRG [14], в рамках которого проводится подробный анализ национальных систем оплаты медицинской помощи и стимулов, создание которых провоцируется данными системами оплаты. Основная цель проекта состоит в выявлении возможности и разработке методологических подходов к гармонизации отдельных европейских механизмов оплаты медицинской помощи. Опыт EuroDRG может быть весьма полезен при разработке стратегии к переходу к единому подходу оплаты услуг, предоставляемых медицинскими организациями в Российской Федерации.
Из-за различия в методах оплаты в разных странах Европейского Союза произведение реальных расчетов между национальными бюджетами за предоставление медицинской помощи нерезидентам достаточно затруднено. Также довольно непростым оказывается межстрановое сравнение эффективности и прозрачности функционирования стационаров. Таким образом, 12 европейских государств объединились в проект EuroDRG с целью выявить сходства и различия в отдельных страновых методологиях классификации DRG, расчета весов групп (для оплаты) и самого подхода к оплате медицинских услуг.
Проект EuroDRG имеет большое значение для сферы здравоохранения не только Европы, но и других развитых и развивающихся стран, поскольку, с одной стороны, он ставит перед собой задачу максимальной интеграции в практику всех теоретических наработок и результатов исследований, которые были произведены в последние десятилетия по вопросам клинико-статистических групп. С другой стороны, EuroDRG представляет собой первый крупный международный проект, объектом анализа которого выступает сама методология DRG (не отдельные проблемы классификации и расчета коэффициентов, а оценка реальных последствий внедрения клинико-статистических групп в систему здравоохранения стран и произведения оплаты на их основе).
Как уже упоминалось ранее, в сфере оценки деятельности стационаров в мире существовал (и по сей день существует) существенный недостаток в теоретически проработанных методиках. Потребность в таких методиках была частично закрыта с помощью классификатора клинико-статистических групп. Но поскольку альтернатив практически не было, а подход DRG казался более структурированным и прозрачным по сравнению с ранее использовавшимися подходами (оплата за услуги и глобальный бюджет), быстрое распространения DRG не было подкреплено оценкой самой системы.
Исследователями отмечается [24], что «знание и понимание эффектов от внедрения системы DRG и способов оплаты на ее основе, а также оптимальных характеристик дизайна данных систем остается на удивление ограниченным». При этом методология клинико-статистических групп по сей день остается, по большей части, прикладным подходом к разработке групп заболеваний, их весов для оплаты медицинских услуг и планирования бюджета.
- Внедрение подхода КСГ
Система клинико-статистических групп может быть полностью импортирована и без изменений внедрена в структуру государства, выступающего в качестве принимающей стороны. По ряду причин страна также может предпочесть начать с нуля разрабатывать собственную классификацию, сходную по идее и основным характеристикам с DRG (см. Приложение 1). Но большинство стран все-таки предпочитает некоторое промежуточное решение.
На настоящий момент существует огромное количество страновых классификаторов и государство, только планирующее начать применять подход DRG на практике должно воспользоваться возможностью изучить все разнообразие моделей и их особенностей (а также, возможно, переходные и тупиковые варианты отдельных подходов) для того, чтобы понимать существующие альтернативы и, по крайней мере, примерно, представлять вероятные последствия принятия решения о внедрении метода клинико-статистических групп с тем или иным уникальным набором характеристик.
В данной части работы будут подробно рассмотрены этапы разработки и внедрения клинико-статистических групп и оплаты на их основе, а также основные проблемные области, на которые должно быть обращено особо пристальное внимание лиц, участвующих в разработке политики в данном сегменте сферы здравоохранения.
Выделяют три этапа развития метода DRG, при этом, в зависимости от целей, государство, импортирующее систему, может остановиться на любом из них.
Первым этапом развития метода является создание классификатора, который позволял бы сравнивать между собой совершенно разные случаи заболевания (или пациентов). Это позволяет начать говорить об улучшении прозрачности деятельности стационаров.
Следующим шагом может стать разработка для стационаров финансовых стимулов, основанных на классификаторе DRG. Таким образом, не следует использовать понятия «клинико-статистические группы/DRG» и «оплата по клинико-статистическим группам/DRG» как взаимозаменяемые. С точки зрения исторического процесса развития метода создание первых групп и разработка системы оплаты на их основе были разделены десятилетиями активных исследований.
Не все страны, импортировавшие систему DRG (с изменениями или без) сразу переходили ко второму этапу, формированию коэффициентов для оплаты на основе клинико-статистических групп заболеваний с использованием имеющейся в наличии статистики. Некоторые государства сначала использовали DRG на протяжении длительного периода времени лишь для оценки эффективности и улучшения прозрачности деятельности стационаров (например, в Великобритании этот процесс занял десять лет [22]). Другие же страны вводили метод оплаты по DRG практически сразу (в Ирландии переход ко второму этапу произошло за один год [22]).
Следующим этапом развития подхода DRG можно назвать использование классификатора для планирования глобального бюджета медицинских организаций в части стационара на микро-уровне и планирования политики в сфере здравоохранения на макро-уровне. Поскольку подход делает результаты деятельности организаций (а соответственно, и расходы) более предсказуемыми, становится возможным более точное планирование на всех уровнях.
Далее будет более детально рассмотрен способ формирования страновых классификаций диагностически-связанных групп и основные практические проблемы, которые могут возникать при разработке и внедрении системы DRG.
На Рисунке 2 представлена схема, включающая в себя основные блоки в составе процесса разработки системы клинико-статистических групп для нужд отдельной страны [16].
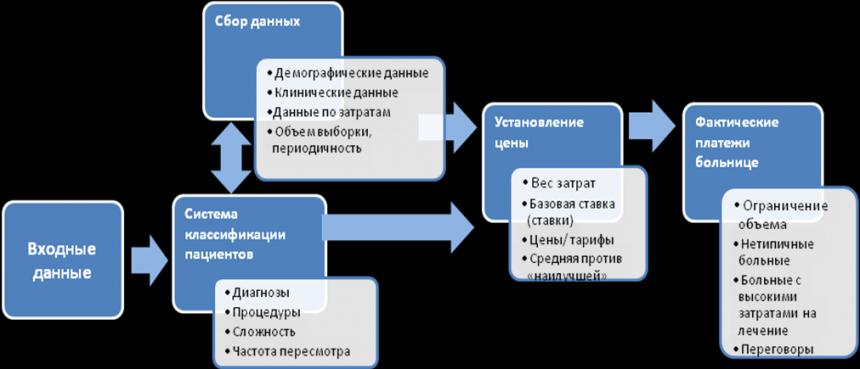
Рисунок 2. Основные блоки в составе процесса разработки системы клинико-статистических групп (источник – [16]).
Достоинства и недостатки внедрения неизменной зарубежной системы DRG вполне очевидны. Скорость, с которой вводятся изменения, не всегда оправданна в долгосрочном периоде, когда вероятные ошибки и недостатки системы выходят на поверхность и проявляют себя на практике. Даже в случае активного участия правительства государства-импортера системы DRG в совершенствовании внедренного подхода (при проведении дополнительных исследований, уточнении компонентов клинико-статистических групп и корректировке коэффициентов оплаты) системные ошибки выбора изначальных характеристик модели могут быть слишком дорогостоящи (с точки зрения финансирования системы и показателей общественного здоровья). Оптимальным вариантом при этом представляется проведение подготовительной работы и оценки альтернативных спецификаций классификации DRG с их уникальными особенностями.
Другой крайний вариант при внедрении системы клинико-статистических групп – полностью самостоятельная разработка групп – также представляется не самым оптимальным с точки зрения использования ресурсов (в том числе, интеллектуальных). На сегодняшний день накоплен достаточно большой опыт как в сфере разработки и уточнении теоретических особенностей подхода DRG, так и в практике применения клинико-статистических групп, при этом нужно отметить вклад проекта EuroDRG. Использование интеллектуальных, управленческих и финансовых ресурсов государства для освоения и уточнения зарубежного опыта представляется более эффективным, чем попытка проведения независимого анализа, имеющего целью создание классификаций, сходных с DRG по назначению и применению.
В этом контексте интересен опыт Эстонии [18]. В начале 1990-х годов страна начала постепенно отходить от системы оплаты медицинской помощи по отдельным услугам (FFS), поскольку затраты в рамках существовавшего способа оплаты увеличивались нарастающими темпами. Пройдя через этап применения так называемых «комплексных цен», самостоятельно разработанных методик оплаты ряда хирургических операций по законченному случаю, Эстония осознанно подошла к идее о необходимости внедрения системы клинико-статистических групп, при этом страна выбрала спецификацию NordDRG.
При выборе классификации DRG из всего многообразия существующих подходов, в первую очередь, нужно обратить внимание на ряд характеристик системы здравоохранения принимающего государства. Ниже перечислены некоторые особенности, которые нужно учитывать при анализе возможности импортирования отдельных спецификаций системы DRG:
1. Классификация болезней, принятая в медицинских организациях страны.
Различие в подходе к кодированию заболеваний, применяемом в стране, и лежащем в основе определенной спецификации DRG может стать сложнопреодолимым препятствием при внедрении нового метода.
Важно также помнить, что принудительный переход на другую классификацию болезней в связи с введением клинико-статистических групп может вызвать резко негативную реакцию со стороны медицинского сообщества, поскольку исследования показывают негативное отношение врачей к любым изменениям в отношении регистрации больных и ведения статистического учета.
2. Количество случаев и сложность методики DRG.
Очевидно, что страна с большим количеством обслуживаемого медицинскими организациями населения, такая как Россия или США, потребует более детально проработанный подход к формированию групп и оплаты на их основе, чем небольшая европейская страна, как, например, Эстония. Может сложиться ситуация, когда при импорте американской системы DRG в страну с небольшим населением (а следовательно, с небольшим числом случаев заболевания) многие разработанные клинико-статистические группы останутся невостребованными. И наоборот, возможна ситуация, при которой потребуется дополнительная проработка методологии и создание «собственных» КСГ. Также такая потребность может возникнуть несколько позже, в процессе уточнения и модификации функционирующей системы DRG.
Тем не менее, большое количество клинико-статистических групп не является идеалом, к которому нужно стремиться. Небольшое число групп также обладает рядом определенных достоинств – в частности, анализ в разрезе меньшего количества клинико-статистических групп дает более устойчивые и надежные результаты, что особенно актуально при недостатке количества или плохого качества входных статистических данных.
3. Страны, использующие подобную спецификацию DRG.
Поскольку подход DRG дает уникальную возможность сравнения разнородных медицинских кейсов, имеет смысл обратить внимание на страны, применяющие подходящие системы DRG и при этом руководствующиеся в своей политике здравоохранения целями и приоритетами, разделяемыми принимающей стороной. Таким образом, в дальнейшем станет возможным сравнение эффективности деятельности медицинских организаций (в частности, стационаров) в разных странах и применение позитивного опыта других государств страной-импортером спецификации системы DRG. Также нужно отметить, что многие страны, серьезно занимающиеся вопросами методологии DRG, предоставляют экспертную и техническую поддержку, что немаловажно при импорте системы.
Вторым важнейшим блоком в процессе внедрения системы DRG, наряду с выбором подходящей спецификации подхода, является сбор статистических данных (см. Рисунок 2). Если с демографическими данными проблем, как правило, не возникает (даже при несовершенном процессе сбора демографических данных основные показатели половозрастной структуры населения искажаются незначительно), то к клиническим данным и особенно данным о затратах часто бывают серьезные вопросы. В конечном счете, именно сокращение стимулов к предоставлению медицинскими организациями искаженных данных (прозрачность деятельности, особенно в части стационаров) было одной из основных целей, которую преследовали создатели системы DRG.
Тем не менее, любое государство при разработке или интеграции системы клинико-статистических групп сталкивается с проблемой неудовлетворительного качества и/или количества входящих данных. При отсутствии необходимой информации об отдельных заболеваниях данные могут быть смоделированы (оценены) с помощью зарубежной статистики (как это было сделано в ряде случаев в Эстонии). В дальнейшем, показатели могут быть уточнены в результате налаживания коммуникации между участниками отношений и улучшением прозрачности деятельности медицинских организаций.
Третьим фундаментальным блоком в построении национальной системы клинико-статистических групп является ценообразование – формирование подходов к оплате медицинской помощи (в частности, стационарной) на основе DRG (см. Рисунок 2). Как отмечается [24], механизмы оплаты представляют собой один из фундаментальных блоков любой системы здравоохранения, они создают мощные стимулы для участников процесса, а также серьезные сложности с точки зрения технического дизайна.
Как было упомянуто ранее, оплата по КСГ производится не во всех странах, использующих данный подход для оценки эффективности и прозрачности деятельности медицинских организаций. Также во многих странах внедрение системы DRG и оплаты на ее основе были разделены достаточно длительным периодом времени.
Суть оплаты по КСГ в большинстве стран составляют коэффициенты затратоемкости каждой клинико-статистической группы по отношению к глобальной средней стоимости случая. Данный коэффициент применяется ко всем заболеваниям, включенным в группу. Для корректировки оплаты в соответствии с региональными или половозрастными различиями в стоимости услуг могут также вводиться дополнительные коэффициенты. Таким образом, стоимость каждого отдельного пролеченного случая формируется умножением базовой ставки на все применимые к данному случаю коэффициенты.
В небольших странах (Великобритания, Нидерланды) производится прямая, а не косвенная (с применением коэффициентов) оплата стоимости случая. Такой подход оказывается более простым и, вероятно, лучшим образом очищенным от некоторой субъективности и возможных ошибок в неоправданном распределении ресурсов. Плюсом прямого способа оплаты можно также назвать большую предсказуемость и отсутствие эффекта под названием «creaming», то есть отбор медицинской организацией только наиболее выгодных для нее пациентов.
Оплата на основе клинико-статистических групп позволяет не только создать нужные правительству стимулы у поставщиков медицинских услуг, но и в целом получить отклик от системы здравоохранения по поводу внедрения КСГ. Оплата по КСГ провоцирует появление заинтересованности у медицинских организаций в изучении данного подхода, таким образом, помимо образовательного эффекта правительство может также получить обратную связь – информацию о потенциальных проблемах и недостатках разработанной системы КСГ. В целях тестирования система может быть внедрена в пилотных регионах страны или в отдельных больницах.
Возможна также другая ситуация. Например, эстонское правительство не сразу ввело полную оплату по клинико-статистическим группам, вначале оплата по КСГ имела лишь небольшой вес в общей стоимости услуг (оставшаяся часть стоимости оплачивалась привычным для медицинского учреждения образом), в дальнейшем этот вес повышался, до тех пор, пока в 2009 году на основные услуги стационара он не составил 70%.
Для формирования базовой ставки Эстония использовала исторически собранную информацию по оплате за отдельные услуги (FFS). Основной проблемой такого подхода было то, что цены имели административные, а не реальный рыночный характер.
Также опыт Эстонии интересен тем, что в результате дискоммуникации между участниками процесса в оплату были введены ставки, не очищенные предварительно от обособленных случаев (слишком дорогих и слишком дешевых случаев лечения). В результате, введенная в практику оплаты услуг стационаров ставка имела некоторое смещение, что вызвало протесты, а в дальнейшем, также негативные ожидания от системы КСГ в целом, со стороны медицинского сообщества. Позже ситуация была исправлена, и в настоящее время подобные исключительные случаи оплачиваются в Эстонии 100% на основе FFS. Такой же подход применяется для оплаты повторных госпитализаций в больницах низкого уровня (цель подхода – стремление не переплачивать при перенаправлении сложных повторных случаев в организации более высокого уровня).
- Стимулы, создаваемые подходом КСГ
С течением времени возможно изменение и уточнение целей, которые изначально ставило перед собой правительство, внедряя систему DRG.
До введения оплаты по DRG европейские государства использовали системы FFS и глобального бюджета, которые способствовали возникновению стимулов, отличных от порождаемых системой DRG. Нужно отметить, что, несмотря на растущую популярность системы оплаты по клинико-статистическим группам, она не является идеальной.
Основными стимулами, теоретически возникающими в результате применения оплаты по клинико-статистическим группам, называют увеличение количества пролеченных больных и сокращение объема предоставляемых пациентам услуг, поскольку при фиксированном платеже медицинские организации будут стремиться сократить собственные расходы. При этом возможен отбор «легких» пациентов и недостаточное количество оказываемой медицинской помощи. Способы борьбы с подобными явлениями будут рассмотрены ниже.
Если сравнивать систему DRG с системой FFS, то первая создает стимулы для сокращения объема предоставляемой медицинской помощи до необходимого минимума, в то время как вторая, наоборот, предполагает наращивание медицинской организацией количества предоставляемых услуг с целью максимизации доходов.
В отличие от метода глобального бюджета система DRG поощряет поставщика медицинских услуг пролечивать большее количество пациентов, потому что в условиях применения метода глобального бюджета медицинская организация может стремиться максимально сократить любые расходы, в том числе и за счет сокращения законченных случаев лечения, тогда как при оплате по клинико-статистическим группам она будет иметь противоположные намерения.
Рассмотрим мотивацию, создаваемой оплатой на базе клинико-статистических групп, более подробно.
При оплате за конечный случай (в том числе, по классификации КСГ) основной стратегией больниц становится сокращение затрат на пациента при фиксированном доходе за случай лечения. Данная цель может быть достигнута разными способами, через [22]:
- Сокращение длительности лечения пациента в стационаре. При этом уменьшение срока пребывания в стационаре может быть осуществлено через оптимизацию процесса оказания услуг, но также может быть не обосновано медицинскими показаниями, что будет оказывать определенный негативный эффект на здоровье населения.
- Снижение интенсивности лечения. При этом система оплаты на основе КСГ нивелирует стимулы, создаваемые оплатой по отдельным услугам (FFS) и не допускает оказания излишних медицинских услуг, что может иметь и негативный эффект – недостаточное оказание медицинской помощи.
- Отбор пациентов. Положительный эффект будет состоять в усилении специализации больниц и их концентрации на оказании услуг, для которых есть все необходимые ресурсы, включая оптимизированные процессы. Отрицательная сторона данного процесса заключается в «снятии сливок/creaming» – отборе «легких» и малозатратных пациентов».
Второй стратегией больницы (помимо сокращения издержек) при оплате по КСГ может стать попытка повышения доходов, получаемых с пациентов:
- Изменения практики кодирования (совершенствование процедур или мошенничество в процессе кодирования, приписки).
- Изменение способа (модели) лечения – определение пациента в другую клинико-статистическую группу с более высокой стоимостью.
Третьей стратегией больницы может стать увеличение количества пациентов, с помощью:
- Увеличения количества госпитализаций. При этом госпитализация может быть оправданной, что вызовет сокращение листов ожидания, и неоправданной, при этом будет оказано необоснованно большое или излишнее количество услуг.
- Улучшение имиджа больницы для привлечения больных (через повышение качества оказываемых услуг, при этом возможен негативный эффект концентрации на оцениваемых количественных показателях, особенно при совмещении системы оплаты по КСГ и по результатам деятельницы больницы).
Зная стимулы, порождаемые системой оплаты по клинико-статистическим группам, властные структуры могут попробовать справиться с возникающими проблемами. В Таблице 3 представлены основные механизмы, предполагающие введение корректирующих коэффициентов (элементы подхода оплаты по результатам деятельности медицинской организации):

Таблица 3. Введение элементов подхода оплаты по результатам для нивелирования недостатков подхода КСГ.
Таким образом, можно видеть, что правительства развитых стран стремятся компенсировать недостатки системы оплаты на основе клинико-статистических групп с помощью установления некоторых целевых показателей, то есть, разрабатывая более совершенные системы «полностью интегрированных услуг» по классификации, приводимой в работе ранее.
- Основные выводы
Оплата стационарной помощи на базе КСГ является основным методом оплаты в Европе, однако конкретные детали применяемой системы зависят от страны (различные классификации кодирования, традиционные подходы к оплате, различное территориальное устройство и политика вводимых коэффициентов, др.)
Для преодоления потенциальных неожиданных последствий страны:
- Внедряют системы КСГ поэтапно;
- Применяют оплату на базе DRG вместе с другими механизмами оплаты;
- Постоянно дорабатывают системы классификации пациентов (увеличивают количество групп);
- Совмещают оплату по КСГ и оплатой по результатам деятельности медицинской организации;
- Отдельно возмещают затраты при резких отклонениях (выбросах) и оказании высокозатратных услуг.
Несмотря на широкое распространение систем DRG в мире, до последнего времени понимание общего теоретического подхода к оценке метода было осложнено отсутствием исследований по подведению всего многообразия вариаций DRG-систем под один базис. Европейская обсерватория ВОЗ поставила перед собой задачу исправить эту ситуацию и выпустила обзор [22]. Данное исследование позволяет проводить межстрановые сравнения и, что очень важно для политики Европейского Союза, предоставляет потенциальную возможность гармонизации всех европейских DRG-систем.
Для Российской Федерации подобный опыт может быть очень полезен. Имея, как и Европейский Союз, дробное территориальное устройство, когда регионы обладают правом проводить собственную политику в сфере здравоохранения, Россия рано или поздно столкнется с проблемой того, что слишком разные способы оплаты медицинской помощи на территории страны могут препятствовать эффективному внедрению управленческих инициатив. В рамках усилившейся в последнее время тенденции к централизации [4] вопрос о введении унифицированной системы оплаты медицинской помощи как основного элемента системы здравоохранения встает достаточно остро.
Экспертами отмечается [16], что при условии правильного внедрения системы оплаты на базе клинико-статистических (что сделать достаточно сложно), данный подход может способствовать повышению прозрачности и эффективности – а возможно, и качества предоставляемых медицинских услуг.
Глава 3. Применение инновационных подходов к оплате стационарной медицинской помощи в системе обязательного медицинского страхования Российской Федерации
- Оплата стационарной медицинской помощи в России
Законодательство Российской Федерации [10] предусматривает двухканальное финансирование Программы государственных гарантий бесплатного оказания гражданам медицинской помощи, через систему обязательного медицинского страхования и напрямую из средств бюджета (бюджета РФ и бюджетов субъектов РФ). Помимо базовой программы, в рамкой которой граждане могут получить необходимый минимум медицинской помощи, предусматривается территориальная программа, обеспечивающая предоставление гражданам помощь сверх базовой программы (территориальная программа самостоятельно принимается субъектами РФ).
На Рисунке 4 показана динамика финансирования Программы государственных гарантий (в целом и по отдельным составляющим, источник – [3]).
Отметим, что в последние годы наметилась четкая тенденция государственной политики в сфере здравоохранения, направленная на централизацию всей системы и обеспечение ее финансирования через систему обязательного медицинского страхования [4]. На Рисунке 5 представлена динамика изменения доли расходов системы обязательного медицинского страхования в общих расходах на медицинское обслуживание в рамках ПГГ(источник – [20]).

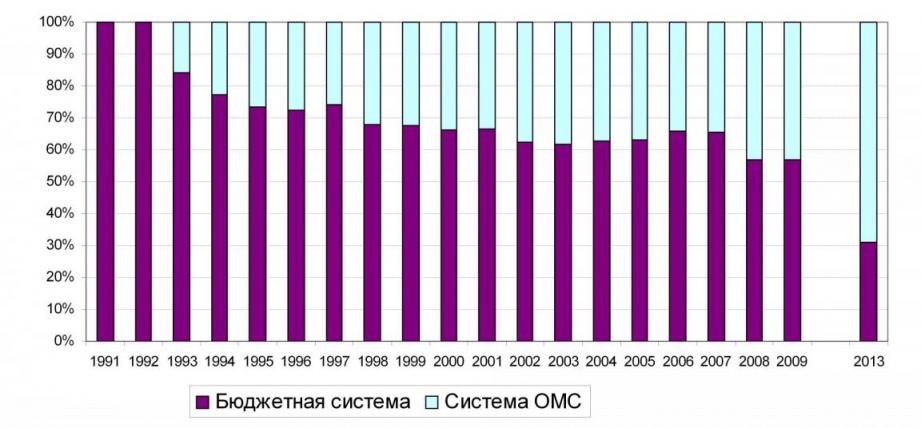
Рисунок 5. динамика изменения доли расходов системы обязательного медицинского страхования в общих расходах на медицинское обслуживание в рамках ПГГ(источник – [20]).
Как было упомянуто ранее, в структуре затрат на финансовое обеспечение ПГГ оплата стационарной медицинской помощи представлена значительной долей, динамика роста расходов на оплату стационарной медицинской помощи представлена на Рисунке 6 (источник – [3]):

Таким образом, исходя из вышесказанного, вопрос о функционировании системы здравоохранения в части оплаты стационарной медицинской помощи в рамках системы обязательного медицинского страхования должен быть дополнительно исследован на предмет эффективности.
На схеме в Приложении 2 (источник – [3]) представлены основные типы оплаты медицинской помощи по результатам, применявшиеся в рамках ПГГ по состоянию на 2011 год. При этом отмечается, что «наиболее распространенным в практике здравоохранения в настоящее время (на 2011 год – примечание автора) является оплата по тарифам на укрупненные единицы объема медицинской помощи, дифференцированные по различным профилям отделений и специальностей» [3]. Для стационаров (дневных и круглосуточных) такими укрупненными единицами являются профильные отделения и отделения общего профиля.
В целом, в российской практике финансирования медицинской помощи в условиях стационара используют следующие подходы к оплате [3]:
- Оплата фактических расходов на основе детальной калькуляции по отдельным простым услугам;
- Оплата по количеству проведенных пациентом в профильном стационаре койко-дней;
- Оплата по средней стоимости лечения пациента в профильном отделении;
- Оплата по клинико-статистической группе заболеваний.
В Приложении 3 (источник – [3]) приведены преимущества и недостатки каждого конкретного подхода к оплате стационарной медицинской помощи.
Согласно Программе государственных гарантий при реализации территориальной программы ОМС [8] используются следующие подходы к оплате стационарной медицинской помощи:
- За законченный случай заболевания;
- За законченный случай заболевания, включенного в соответствующую группу заболеваний (в том числе клинико-статистические группы заболеваний).
По результатам опроса среди главных врачей наиболее предпочтительным способом оплаты стационарной медицинской помощи был признан метод оплаты за законченный случай (по детальным заболеваниям или в разрезе клинико-статистических групп), см. Рисунок 7 (источник – [20]).
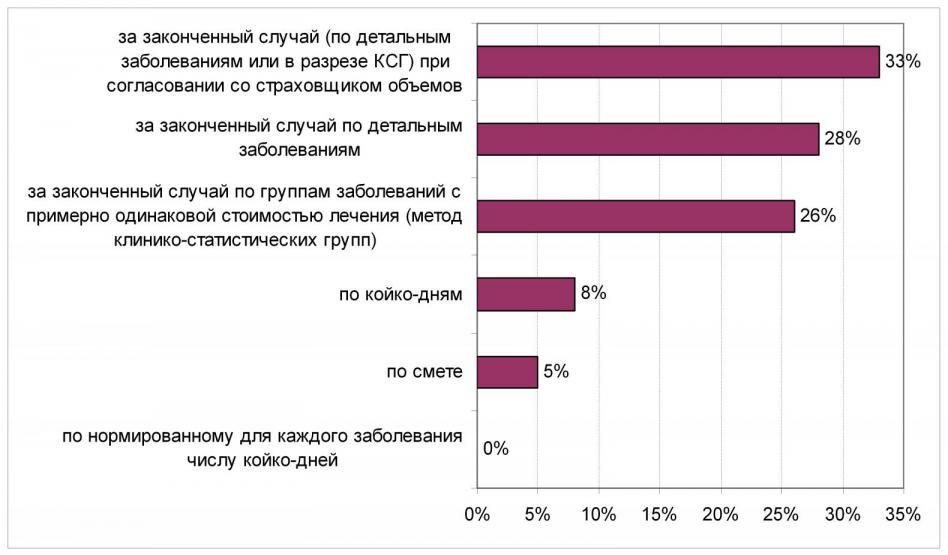
Рисунок 7. Предпочтительные способом оплаты стационарной медицинской помощи по результату опроса (источник – [20]).
Таким образом, финансирование стационарной медицинской помощи в Российской Федерации предусматривает оплату за законченный случай, в том числе, по клинико-статистическим группам заболеваний, что, как было показано в работе ранее, является наиболее распространенным инновационным способом оплаты стационарной помощи в мире. Тем не менее, некоторую сложность может вызвать согласование существующего на данный момент законодательства и инновационных нововведений, проводимых в сфере финансирования Министерством здравоохранения Российской Федерации и Федеральным фондом обязательного медицинского страхования.
- Предложения по развитию подхода КСГ и обязательных к применению стандартов медицинской помощи
Рекомендациями «Способы оплаты медицинской помощи в рамках программы государственных гарантий на основе групп заболеваний, в том числе клинико-статистических групп болезней (КСГ)», разработанными Министерством здравоохранения Российской Федерации совместно с Федеральным фондом обязательного медицинского страхования [7] предложена модель финансового обеспечения стационарной медицинской помощи, основанная на объединении стандартов медицинской помощи в группы заболеваний (КСГ и КПГ).
Согласно предлагаемой модели на первом этапе медицинские услуги объединяются в стандарт медицинской помощи (набор медицинских услуг), а цены на каждую из них позволяют просчитать стоимость стандарта по лечению конкретного заболевания. Разрабатываемые и устанавливаемые Министерством здравоохранения Российской Федерации стандарты медицинской помощи охватывают около 85% всех заболеваний. Поэтому всегда необходимо учитывать, что будут заболевания, пусть и не часто встречающиеся, на которые стандарты не разрабатываются, а при объединении заболеваний в группы их надо учитывать.
На втором этапе заболевания объединяются в КСГ и рассчитываются поправочные коэффициенты стоимости КСГ. В дальнейшем КСГ объединены в КПГ на основе профилей стационарной медицинской помощи и к ним установлены поправочные коэффициенты, как средневзвешенные показатели КСГ. За базовую ставку финансирования при этом принят норматив стоимости единицы стационарной медицинской помощи. По отношению к базовой ставке финансирования рассчитаны поправочные коэффициенты КСГ и КПГ. Субъект Российской Федерации для определения размера базовой ставки финансирования использует установленный ТПГГ территориальный норматив стоимости единицы объема и подушевой норматив финансового обеспечения стационарной медицинской помощи. Финансовое обеспечение стационарной медицинской помощи в субъекте Российской Федерации осуществляется исходя из количества пролеченных в стационарах пациентов преимущественно на основе КСГ, при этом оплата на основе КПГ может производиться в случае лечения заболевания, не входящего в КСГ.
Министерство здравоохранения Российской Федерации утвердило и разместило на официальном сайте 797 стандартов медицинской помощи. Регистрация этих документов в Министерстве юстиции Российской Федерации закончена в апреле 2013 года. Разработанные стандарты охватывают все классы заболеваний, покрывают заболевания, составляющие более 80 процентов заболеваемости населения.
Рекомендации «Способы оплаты медицинской помощи в рамках программы государственных гарантий на основе групп заболеваний, в том числе клинико-статистических групп болезней (КСГ)», представляющие первую отечественную модель клинико-статистических групп, содержат 187 клинико-статистических групп, см. Приложение 4 [7].
На протяжении последних двух лет руководство Министерства здравоохранения Российской Федерации неоднократно заявляло о полном переходе на оплату стационарной медицинской помощи по клинико-статистическим группам на всей территории Российской Федерации. Так, Министр здравоохранения Российской Федерации на совещании 7 мая 2013 года «О ходе исполнения указов Президента Российской Федерации от 7 мая 2012 года» [15] заявила, что «лишь через четыре–шесть лет нам удастся полностью перейти на систему финансового планирования и оплату медицинской помощи по единой системе клинико-статистических групп и, таким образом, отказаться от стандартов медицинской помощи, что потребует внесения соответствующих изменений в законодательство Российской Федерации». Однако Министр уточнила, что «разработанные стандарты распространяются на все виды медицинской помощи. Являясь усреднёнными расчётными документами для определения стоимости оказываемой медицинской помощи, которая гарантируется государством, стандарты необходимы для перехода на наиболее эффективный способ оплаты и формирования тарифа, применяемый сегодня в мире на основе клинико-статистических групп».
Таким образом, в ближайшие годы применения стандартов медицинской помощи властным структурам, в частности Министерству здравоохранения Российской Федерации, Федеральному фонду обязательного медицинского страхования необходимо провести поэтапный переход к полной оплате стационарной медицинской помощи по клинико-статистическим группам. С другой стороны, было бы крайне неэффективно, имея статистическую информацию по стандартам медицинской помощи, не провести анализ собранной информации применительно к подходу оплаты стационарной медицинской помощи на основании клинико-статистических групп.
В настоящей работе автором в качестве основы по переходу предлагается проведение экономико-статистического анализа стандартов медицинской помощи с полным включением утвержденных стандартов медицинской помощи в клинико-статистические группы. Таким образом, возможно приведение уже сформированных клинико-статистических групп к финансовым реалиям, фактически сложившимся на территории субъектов Российской Федерации, с учетом корректировки стоимости стандартов медицинской помощи и частоты их применения.
В данной работе не ставится целью создание стратегии перехода к оплате стационарной медицинской помощи по клинико-статистическим группам. Основная цель состоит в непосредственном моделировании уже утвержденных клинико-статистических групп с помощью экономического инструментария, представленного в виде фактической стоимости законченного случая лечения в соответствии со стандартами медицинской помощи при заданных условиях функционирования всей отрасли в целом.
Основной авторской идеей данного научного исследования является компиляция двух, в большей степени неоднородных, элементов: стандартов медицинской помощи и клинико-статистических групп. Работа позволит актуализировать уже утвержденную отечественную модель клинико-статистических групп, с учетом фактически сложившейся ситуации на территории субъектов Российской Федерации. Также следует учесть, что данное исследование поможет выявить слабые стороны как в уже принятых стандартах медицинской помощи, так и в клинико-статистических группах.
В качестве основной статистической базы были взяты 254 утвержденных стандарта медицинской помощи для стационарной медицинской помощи и 187 клинико-статистических групп.
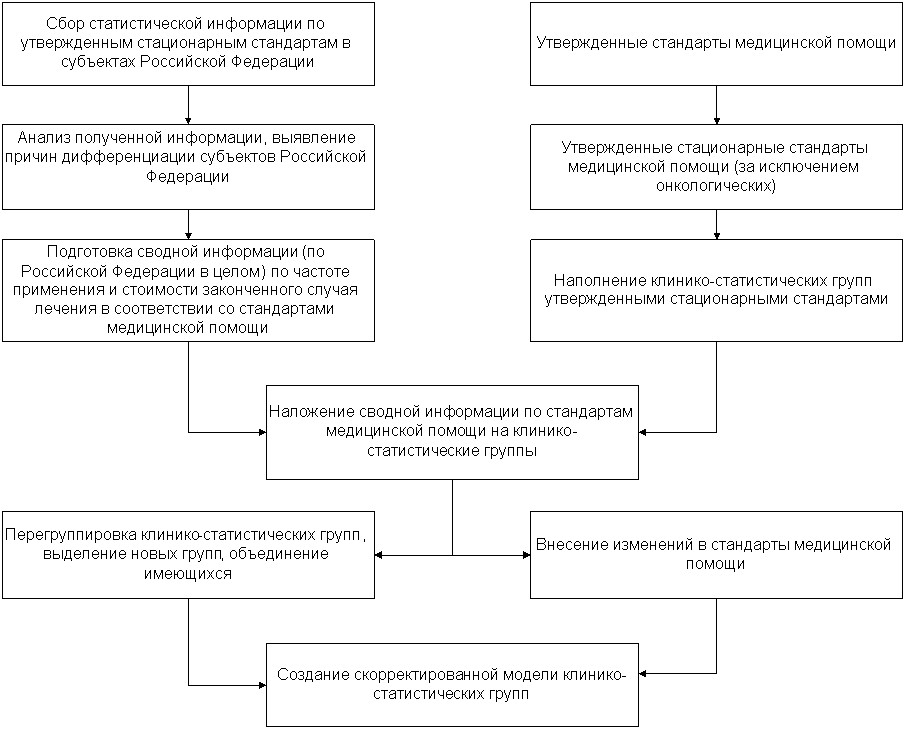
Структура разработанной модели и общая логика предполагаемых расчетов представлена на Рисунке 8.
Автором была проведена подготовка отбора стандартов медицинской помощи, отвечающим следующим условия (Таблица 9):
- Стандарты оказываются в стационарных условиях;
- Стандарты не относятся ко второму классу Международной классификации болезней десятого пересмотра (в связи отсутствием в утвержденных клинико-статистических группах онкологических групп).
Международный классификатор болезней десятого пересмотра (МКБ 10) стал базой по приведению двух массивов к единообразию. На следующей таблице можно видеть, что каждому классу МКБ 10 соответствует определенное количество стандартов медицинской помощи и клинико-статистических групп. Следует отметить, что непосредственно в стандарте медицинской помощи указаны коды МКБ 10, таким образом, отнесение стандартов медицинской помощи к определенным классам МКБ 10 не вызывает трудностей. Проведение корректного отнесения клинико-статистических групп к классам МКБ 10 также стало возможным в связи с четким выделением клинико-статистических групп при первоначальной их разработке.
Имея представление о фактическом наполнение классов МКБ 10 стандартами медицинской помощи и клинико-статистическими группами, можно произвести следующий этап актуализации стандартов медицинской помощи и клинико-статистических групп. Следует акцентировать внимание на том, что данные манипуляции проводились не медиком, и являются в меньшей степени практической работой, нежели теоретическим исследованием, позволяющим проводить сценарии развития отечественной модели клинико-статистических групп. Так, при работе по наполнению клинико-статистических групп дипломированными медиками ожидается более эффективная оценка с точки зрения медицинской наполненности.
| Класс МКБ 10 | Количество КСГ в классе МКБ 10 | Количество стандартов медицинской помощи в классе МКБ 10 |
| Класс I - Некоторые инфекционные и паразитарные болезни | 4 | 82 |
| Класс II - Новообразования | 0 | 0 |
| Класс III - Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм | 8 | 2 |
| Класс IV - Болезни эндокринной системы, расстройства питания и нарушения обмена веществ | 7 | 39 |
| Класс VI - Болезни нервной системы | 13 | 23 |
| Класс VII - Болезни глаза и его придаточного аппарата | 6 | 5 |
| Класс VIII - Болезни уха и сосцевидного отростка | 8 | 1 |
| Класс IX - Болезни системы кровообращения | 20 | 10 |
| Класс X - Болезни органов дыхания | 13 | 14 |
| Класс XI - Болезни органов пищеварения | 35 | 10 |
| Класс XII - Болезни кожи и подкожной клетчатки | 9 | 8 |
| Класс XIII - Болезни костно-мышечной системы и соединительной ткани | 14 | 8 |
| Класс XIV - Болезни мочеполовой системы | 30 | 17 |
| Класс XV - Беременность, роды и послеродовой период | 6 | 11 |
| Класс XVI - Отдельные состояния, возникающие в перинатальном периоде | 4 | 1 |
| Класс XIX - Травмы, отравления и некоторые другие последствия воздействия внешних причин | 19 | 14 |
| Прочие заболевания (классы V, XVII, XVIII, XX, XXI) | 2 | 9 |
Таблица 9. Разбивка КСГ и стандартов медицинской помощи по классам МКБ 10.
Таким образом, автором работы был проведен анализ возможности погружения большей части утвержденных стандартов медицинской помощи для стационарной медицинской помощи (за исключением стандартов по онкологическим заболевания в связи с отсутствием указанных заболеваний в утвержденных клинико-статистических группах) в отечественную модель клинико-статистических групп, следствием чего стало принятие возможности полного погружения стандартов медицинской помощи в клинико-статистические группы. Итогом данного этапа работы стала разбивка стандартов медицинской помощи по клинико-статистическим группам, представленная в Приложении 5.
На следующем этапе работы предполагается проведение запроса в субъекты Российской Федерации по форме, приведенной ниже
(Таблица 10):
| Наименование субъекта Российской Федерации | ||
| Стандарты медицинской помощи | Количество законченных случаев лечения в соответствии со стандартом медицинской помощи | Средняя стоимость законченного случая лечения в соответствии со стандартом медицинской помощи |
| Стандарт 1 | ||
| Стандарт 2 | ||
| Стандарт 3 | ||
| ... | ||
| Стандарт N | ||

