Рак молочной железы у женщин молодого возраста 14-00-14 - онкология
ЗИКИРЯХОДЖАЕВ АЗИЗЖОН ДИЛШОДОВИЧ
«РАК МОЛОЧНОЙ ЖЕЛЕЗЫ У ЖЕНЩИН
МОЛОДОГО ВОЗРАСТА»
14-00-14 - онкология
Медицинской науки
Д.001.017.01
ГУ Российский онкологический научный центр
им Н.Н.Блохина РАМН
Предполагаемая дата защиты диссертации 27.12.07г.
На правах рукописи
ЗИКИРЯХОДЖАЕВ АЗИЗЖОН ДИЛШОДОВИЧ
РАК МОЛОЧНОЙ ЖЕЛЕЗЫ У ЖЕНЩИН
МОЛОДОГО ВОЗРАСТА
14-00-14 - онкология
Автореферат
диссертации на соискание ученой степени
доктора медицинских наук
Москва - 2007
Работа выполнена в ГУ Российском онкологическом научном центре
им. Н.Н. Блохина Российской Академии медицинских наук
(директор – академик РАН и РАМН, профессор М.И. Давыдов).
Научные консультанты:
доктор медицинских наук, профессор В.П. Летягин
доктор медицинских наук, профессор Н.Н. Тупицын
Официальные оппоненты:
доктор медицинских наук, профессор Вишневский
доктор медицинских наук, профессор Могилевский
доктор медицинских наук, профессор К.П. Лактионов
Ведущая организация:
Российский Научный Центр Рентгенорадиологии Министерства Здравоохранения и Социального развития Российской Федерации.
Защита диссертации состоится «____»_____________2007г. в «____» часов на заседании Диссертационного совета (К.001.17.01.) ГУ Российского онкологического научного центра им. Н.Н. Блохина РАМН (115478, Москва, Каширское шоссе, 24)
С диссертацией можно ознакомиться в библиотеке Российского онкологического научного центра им. Н.Н. Блохина РАМН.
Автореферат разослан «______»____________________2007г.
Ученый секретарь специализированного
совета, доктор медицинских наук Ю.В.Шишкин
АКТУАЛЬНОСТЬ ТЕМЫ
Рак молочной железы (РМЖ) является самым распространенным злокачественным новообразованием и занимает первое место среди всех злокачественных опухолей у женщин. Немаловажную роль в исходе заболевания играет состояние овариально-менструальной функции женщины, ее возраст, состояние репродуктивной сферы, генетический фактор, особенности характера питания, наличие дисгормональных заболеваний молочных желез (Давыдов М.И., Летягин В.П. 2006). Несмотря на то, что РМЖ чаще встречается в возрасте 55-65 лет, в последние годы наблюдается тенденция к возрастанию доли молодых женщин по отношению ко всему массиву больных РМЖ (Семиглазов с соав. 2001; Летягин В.П. 2000, 2004; Backhouse C.M. еt al. 1987). В понятие «молодые женщины» по возрастным рекомендациям ВОЗ входят лица моложе 35 лет. Сведения о частоте РМЖ у молодых женщин противоречивы и колеблются от 2,6 до 7,5% (Давыдов М.И., Аксель Е.М. 2004; Bonnier P. еt al. 1995; Dubsky P.C. 2002). Некоторые авторы (Innes K. еt al. 2000, Kothari A.S. еt al. 2002) сообщают о повышении процента женщин, страдающих РМЖ в возрастной группе моложе 35 лет от 6 до 16%. Широкий диапазон возрастов, охватывающий понятие "молодые" женщины, приводит и к противоречивым оценкам выживаемости больных РМЖ в молодом возрасте. Одни авторы считают, что РМЖ протекает у пациенток молодого возраста более злокачественно, чем в более старших возрастных группах (Иванов В.М. 1993; Xiong Q. еt al. 2001; Kothari A.S. еt al. 2002). Другие авторы утверждают, что возраст вообще не играет роли в прогнозе жизни у больных РМЖ (Bertheau P. еt al. 1999).
Спорным до настоящего времени остается вопрос о клинике и диагностике РМЖ у женщин данной категории. Многими авторами выделяется факт наличия особенностей в клиническом течении РМЖ у женщин молодого возраста, начиная от количества родов и абортов до расположения опухолевого узла в молочной железе и т.д. (Hanby M. еt al. 2002). Другие исследователи считают, что никаких различий клинического течения РМЖ у женщин различных возрастных категорий нет (Kothari A.S. еt al. 2002). Что же касается диагностических мероприятий при злокачественных заболеваниях молочной железы у молодых женщин, то большинство авторов приходят к единому мнению, что необходимым минимумом является УЗИ, маммография и биопсия (тонко- или толстоигольная) (Рожкова Н.И. 1993; Богатырев В.Н. с соав. 2000; Трофимова Е.Ю. 2000; Огнерубов Н.А. 2005; Kirkinen P. еt al. 1996; Houssami N. еt al. 2003). Разночтения возникают лишь в интерпретации полученных результатов (Трофимова Е.Ю. 2000; Kirkinen P. еt al. 1996). Современные возможности медицины, а в частности совершенствование методик морфологического, широкомасштабное развитие иммуногистохимической и иммунологической диагностики ставят под вопрос прежние представления о РМЖ (Тупицын Н.Н. с соав. 2001; Кушлинский Н.Е. с соав. 2002; Герштейн Е.С. с соав. 2002; Артамонова Е.В. 2004; Летягин В.П. 2005; Guerra I. еt al. 2003). Данные методы диагностики позволили онкологам совершенствовать методы лечения и определить индивидуальный прогноз в каждом конкретном случае (Летягин В.П. 1998, 2004; Guerra I. еt al. 2003; Houssami N. еt al. 2005).
Широко дискуссируются методы лечения данной категории больных. Rutqvist L.E. et al. (1985) считают, что РМЖ у молодых пациенток не требует особо агрессивного подхода и может быть лечен обычными методами, применяемыми у больных других возрастных групп в зависимости от стадии заболевания. Тогда как, Xiong Q. et al. и Chung M. et. al. (1996, 2001) утверждают, что у больных молодого возраста необходимо применять наиболее радикальные методы лечения, и независимо от стадии РМЖ использовать адъювантную химиотерапию, так как в этой группе самая низкая продолжительность безметастатического периода и выживаемость. Незаконченным остается вопрос об органосохраняющих операциях у пациенток молодого возраста с ранними стадиями рака молочной железы. По утверждениям некоторых авторов у пациенток молодого возраста, в отличие от больных, более старшего возраста статистически достоверно выше частота локальных рецидивов опухоли и ниже общая выживаемость (Кампова-Полевая Е.Б. 1975; Chung M. et. al. 1996; Xiong Q. et al. 2001). Другие авторы утверждают, что молодым пациенткам не должно быть отказано в выполнении им органосохраняюших операций, так как исследователями не найдено статистически значимых различий по общей 5-летней выживаемости и частоте местных рецидивов у молодых пациенток относительно средней возрастной группы после консервативно хирургического лечения (Нечушкин М.И. с соав. 1998; Летягин В.П. 2005; Veronesi U. et al. 1995, 2002; Kroman N. et al. 2004).
Радикальные операции, лекарственная, лучевая и гормональная терапии, применяемые при лечении РМЖ, позволяют вылечить значительное количество больных в молодом возрасте, однако приводят к серьезным нарушениям различных систем в организме. В связи, с чем реабилитация данной категории больных носит необходимый характер (Гарин А.М. 1998; Егоров Ю.С. 2000). Вопросы первичного или отсроченного восстановления молочной железы (маммопластика), психокоррекции и возвращение полноценной женщины в общество в настоящее время являются неотъемлемой частью работы онкологов и врачей других специальностей (Блохин С.Н. с соав. 2000; Малыгин Е.Н. с соав. 2000; Пасов В.В. 2001; Лактионов К.П. с соав. 2004; Scanlon E.F. et al. 1991 Clough K.B. et al. 2004)
Таким образом, необходимость рассмотрения и разработки этих весьма важных и актуальных вопросов для клинической онкологии послужила основанием для избрания темы настоящего исследования.
ЦЕЛЬ И ЗАДАЧИ ИССЛЕДОВАНИЯ
Целью диссертационной работы является оценка современных схем, методов лечения и диагностики РМЖ у женщин молодого возраста с учетом морфологических, иммуногистохимических и иммунологических характеристик и определением индивидуального прогноза заболевания.
В соответствии с целью работы были поставлены следующие задачи:
- Определить удельный вес РМЖ у женщин молодого возраста
- Изучить клиническое течение РМЖ у молодых женщин в зависимости от возраста, локализации опухоли, стадии процесса.
- Определить особенности рентгенологической и УЗ картины при РМЖ у женщин молодого возраста
- Оценить особенности морфологического строения РМЖ у женщин молодого возраста.
- Изучить возможности иммуногистохимической диагностики при РМЖ у женщин молодого возраста.
- Оценить взаимосвязь иммуногистохимических характеристик со степенью распространенности опухоли и прогнозом.
- Определить иммунологический фенотип опухоли молочной железы у женщин молодого возраста.
- Оценить возможности консервативного, комбинированного, комплексного и хирургического лечения РМЖ у женщин молодого возраста.
- Оценить возможности неоадьювантной терапии РМЖ у женщин молодого возраста.
- Определить наиболее значимые прогностические факторы РМЖ у женщин молодого возраста.
- Систематизировать наиболее эффективные схемы лечения РМЖ у женщин молодого возраста по критерию рецидивирования, метастазирования и отдаленным результатам.
- Изучить роль и место реконструкции молочной железы и восстановительной терапии у больных РМЖ в молодом возрасте.
НАУЧНАЯ НОВИЗНА РАБОТЫ
В результате проведенных исследований впервые на достаточно большом клиническом материале определены частота и удельный вес РМЖ у женщин молодого возраста, особенности клинического течения, диагностики и прогноза заболевания у данной категории пациенток. Оценены современные возможности неоадьювантной, адьювантной терапий, а также возможности различных вариантов хирургического лечения, включая первичную и отсроченную реконструкцию молочной железы у больных данной возрастной группы. Выявлены особенности морфологического строения опухолей и взаимосвязь иммуногистохимических характеристик со степенью распространенности опухоли и прогнозом. Иммунологические аспекты оценены с позиций определения фенотипа опухоли. Разработаны наиболее эффективные схемы комбинированной и комплексной терапий, с определением индивидуального прогноза РМЖ у женщин молодого возраста. Выработаны более точные критерии к выполнению сохранных оперативных вмешательств.
ПРАКТИЧЕСКАЯ ЗНАЧИМОСТЬ
Ожидаемые результаты способствуют целенаправленному использованию в повседневной клинической практике оптимальных схем комплексного и комбинированного лечения РМЖ у женщин молодого возраста.
Результаты научных исследований определили роль и место сохранных операций, первичной и отсроченной реконструкции молочной железы в хирургическом лечении РМЖ у женщин молодого возраста.
Полученные данные морфологического, иммуногистохимического и иммунологического методов исследований позволят врачам определить признаки, характеризующие прогноз РМЖ у женщин молодого возраста.
ВНЕДРЕНИЕ РЕЗУЛЬТАТОВ ИССЛЕДОВАНИЯ
Результаты исследования внедрены в клиническую практику хирургического отделения опухолей молочных желез НИИ КО ГУ РОНЦ им. Н.Н.Блохина РАМН.
АПРОБАЦИЯ РАБОТЫ
Основные положения работы изложены на совместной научной конференции хирургического отделения опухолей молочных желез, отделения общей онкологии, отделения опухолей женской репродуктивной системы, отделения радиохирургии, отделения диагностики опухолей, отделения клинической иммунологии, патологоанатомического отделения, кафедры онкологии ММА им. И.М.Сеченова, состоявшаяся 3 июля 2007г. в ГУ РОНЦ им. Н.Н. Блохина РАМН.
ПУБЛИКАЦИИ
Опубликовано 3 монографии 66 печатных работ, из которых 7 по теме диссертации и 4 статьи в печати в журналах рекомендуемых ВАК для защиты докторских диссертаций.
СТРУКТУРА И ОБЪЕМ РАБОТЫ
Диссертация состоит из введения, шести глав, заключения, выводов, практических рекомендаций, списка литературы и приложения. Работа изложена на 293 страницах машинописного текста, иллюстрирована 79 рисунками и 62 таблицами. Указатель использованной литературы содержит 253 источника, из них 100 отечественных и 153 зарубежных автора.
СОДЕРЖАНИЕ РАБОТЫ
Материалы и методы исследования
В результатах использованы материалы клинических наблюдений 1069 больных РМЖ в молодом возрасте, находившихся на обследовании и лечении в ГУ Российском Онкологическом Научном Центре им. Н.Н. Блохина РАМН в период с 1985 по 2004 гг. Удельный вес больных РМЖ в молодом возрасте составил 6,51%. В группу вошли пациентки в возрасте от 15 до 35 лет. Средний возраст больных составил 33+3,17 года. Среднее время наблюдения 82,64 месяца. Медиана 70,1 месяца. Период наблюдения за пациентками варьировал от 2,9 до 284,57+53,78 месяцев. Рассматривая полученные результаты, больные распределены на две возрастные группы. В первую вошли пациентки в возрасте до 30 лет – 223 (20,86%) случая, во вторую от 31 до 35 лет – 846 (79,14%) случаев заболевания. Из 1069 больных РМЖ молодого возраста, с подозрением на злокачественное новообразование или установленным диагнозом «рак», УЗ и маммографическое исследования выполнялись 739 (87,35%) пациенткам в возрастной группе 31-35 лет и 201 (90,13%) пациентке в возрасте до 30 лет. Нами выделена группа больных, получивших лечение до поступления в РОНЦ – 225 пациенток. Все больные после лечения в различных медицинских учреждениях обратились в РОНЦ. Абсолютное большинство 553 (51,73%) пациентки получили комплексное лечение, комбинированное лечение использовалось у 295 (27,6%) больных, консервативная терапия проведена в 113 (10,57%) клинических случаях, только хирургическое вмешательство различного объема было выполнено 108 (10,1%) пациенткам. Рассмотрены также: группы пациенток, получивших восстановительную терапию, первичную или отсроченную маммопластику – 117 (10,94%) больных; группа молодых больных с прогрессированием онкологической патологии – 475 (44,43%) случаев. Из которых выделено три группы: абсолютное большинство с отдаленными метастазами – 416 (87,58%) больных, местный рецидив выявлен у 27 (5,68%) пациенток, сочетание метастаза и рецидива отмечено в 32 (6,74%) клинических случаях. Далее проанализированы 75 (7,02%) случаев РМЖ в молодом возрасте в процессе лечения, которого отмечены осложнения различного рода. Эффект неоадьювантного лечения, которое использовалось в консервативном, комбинированном и комплексном лечении, оценивался у 464 (43,41%) молодых больных РМЖ. В наше исследование вошли 153 случая РМЖ, где были изучены антигены раковых клеток, которые влияют на презентацию опухолеассоциированных пептидов Т-лимфоцитам (молекулы HLА-1, HLA-DR) или ассоциированы с прогнозом заболевания (CD71). Гистологическое исследование проводилось на светооптическом уровне по стандартной методике. Для детализации стромального компонента опухоли срезы окрашивали по Ван-Гизону. Для выявления слизи использовались окраски по Крейбергу, муцикармином, окраску на PAS. Иммуногистохимическое исследование рецепторов стероидных гормонов, онкопротеина Her-2/neu, Bcl-2, Ki-67 проводилось у 110 больных, р63 – 17, СК5/14 – 16, Е-кадхерина – 109 пациенток. Для оценки иммуногистохимической реакции определения рецепторов эстрогенов и прогестерона использовали полуколичественный метод, обозначаемый в Н-баллах. При оценке экспрессии Her-2/neu отмечали выраженность окрашивания цитоплазматической базальной мембраны: реакция «», «+», «++» - отсутствие гиперэкспрессии, реакция «+++» - гиперэкспрессия Her-2/neu. Наличие гиперэкспрессии Her2/neu в случаях реакции «++» проводится с помощью метода гибридизации in situ при использовании флюоресцентной метки FISH (флюоресцентная in situ гибридизация) и при использовании хромогенной метки – СISH (хромогенная in situ гибридизация). Оценивается наличие амплификации гена Her2/neu путем подсчета сигналов, которыми помечен центромерный участок 17 хромосомы и сигналов, метящих ген Her2/neu. Если их соотношение больше 2, это свидетельствует о наличии амплификации. При использовании СISH-метода проводится подсчет сигналов, метящих только количество копий амплифицированного гена. При выявлении экспрессии Ki67 в ядрах опухолевых клеток производили подсчет окрашенных клеток и оценивали результат в %. При окрашивании менее 25% опухолевых клеток пролиферативная активность считалась низкой, при экспрессии Ki67 более чем в 25% клеток опухоли пролиферативная активность считалась высокой. При исследовании Bcl-2 учитывалось цитоплазматическое окрашивание клеток, результат оценивался в % (более или менее 25%). Исследование экспрессии ЕК производилось с помощью иммунофлуоресцентного метода и пероксидазной техники в сочетании с определением ламинина, кератинов 8 и 17, которые окрашивают базальную мембрану и базальноклеточный слой предсуществующих миоэпителиальных клеток, позволяют выявить опухолевые элементы, инфильтрирующие строму, а также произвести дифференциальную диагностику структур РМЖ, доброкачественных пролифератов и остатков нормальных структур. Иммунофлуоресцентный анализ проводился на криостатных срезах 4 опухолей и их метастазов, фиксированных 10 минут в охлажденной (-20) смеси равных частей метанола и ацетона и отмытых забуференным физраствором. В реакции непрямой флуоресценции использовали мышиные антитела к Е-кадхерину (С20820) производства «Trans. Lab», моноклональные антитела к кератинам 8 и 17, полученные в лаборатории, а также коммерческие поликлональные кроличьи антитела к компоненту базальной мембраны - ламинину («Sigma»). В качестве вторых проявляющих антител использовали антитела к мышиным иммуноглобулинам, конъюгированным с Origon Green («Mol. Probes»), тетраметилродаминизоционатом (Tritc) («Chemicon»). При двойной окраске на ЕК и кератин 8 в качестве проявляющих антител использовали соответственно антитела против мышиных иммуноглобулинов IgG2a, меченных флуоресцеинизотиоционатом (Fitc) и антитела против мышиных иммуноглобулинов IgG1, меченных тетраметилродаминизоционатом (Tritc) («South. Biotech»). Иммуногистохимическое исследование с помощью пероксидазной техники проводили на срезах, полученных из архивного парафинового материала. Использовали серийные срезы толщиной 3-5µ. Каждый 5-6 срезы окрашивались гематоксилином и эозином для предварительного морфологического анализа. Пероксидазная окраска осуществлялась с помощью системы «En vision» фирмы «Dako». Предварительно обработанные серийные срезы инкубировали с антителами к ЕК в разведении 1:700, к кератину 8 – 1:10, кератину 17 – 1:20 в течение 40 минут. Контрольный срез не инкубировали. После проявления пероксидазной окраски срезы докрашивали гематоксилином и заключали в канадский бальзам. В качестве контроля использовали нормальную ткань молочной железы или участки фиброзно-кистозной болезни, окружающие злокачественную опухоль. В нормальных дольковых и протоковых структурах выявлялась базальная мембрана по окраске антителами к ламинину, миоэпителиальные клетки по окраске антителами к кератину 17, однослойный выстилающий эпителий антителами к кератину 8. Экспрессия молекул адгезивных контактов обнаруживалась в виде линии, полностью четко и равномерно очерчивающей контуры клеток выстилающего эпителия. В миоэпителии эта линия видна только на границе с выстилающим эпителием и отсутствует на стороне, обращенной к базальной мембране. Проведено исследование ультраструктурных параметров РМЖ. Для электронно-микроскопического исследования небольшие фрагменты опухолевой ткани фиксировали в 2,5% глутардегиде, затем постфиксировали в OsO4 и заключали в ЭПОН-812 по стандартной методике. Полутонкие и ультратонкие срезы делали на ультратоме LKB-III (Швеция). Ультратонкие срезы окрашивали уранилацетоном и цитратом свинца, полутонкие – толлуидиновым синим. Ультраструктуру опухоли изучали в электронном микроскопе JEM-1200 EX-II (Япония).
Для удобства статистической обработки все данные были формализованы с помощью специально разработанного кодификатора и внесены в базу данных, созданную на основе электронных таблиц EXCEL. Статистическая обработка данных проведена с помощью программного пакета «Statistica 6.0» (StatSoft Inc). Использовали программы корреляционного и регрессионного одно- и многофакторного анализа. Достоверность различий между нормально распределенными количественными показателями вычисляли по критерию t Стьюдента. Для выявления различий между количественными данными с распределением, отличным от нормального, для независимых групп использовали U-критерия Манна-Уитни (для двух независимых групп) и метод ANOVA по Краскелу – Уоллису (для трех и более независимых групп), критерий Вилкоксона для зависимых групп. При сравнении качественных переменных для бинарных признаков использовали метод 2 и точный критерий Фишера, в противном случае использовали метод Пирсона и Максимального правдоподобия 2. Различия считали достоверными при p<0,05. При анализе взаимосвязи показателей проводили корреляционный анализ по Спирмену. Для оценки отдаленных результатов лечения по критерию выживаемости использовался интервальный метод построения таблиц дожития «life table», рекомендованный для применения международным противораковым союзом (UICC). Выживаемость больных высчитывалась по методу Каплан-Маера. Для сравнения таблиц выживаемости использовали лог-ранг тест (log-rank test).
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ
Анализируя проведенное исследование, хотелось бы отметить: РМЖ у женщин молодого возраста до 30 лет встречался в 21% случаев, в возрасте 31-35 лет – 79% наблюдений. В более старшей возрастной группе отмечено большее количество больных с IIIб стадией – 22%. В первой возрастной группе превалировали пациентки с IIIa стадией заболевания – 12%. Распределение больных в зависимости от стороны поражения было одинаковым – правой молочной железы 49%; левой молочной железы – 50%; синхронное – 1% клинических случаев соответственно. На первичном осмотре в РОНЦ больным чаще устанавливался диагноз: рак левой молочной железы – 47%; рак правой молочной железы – 44%. При поступлении диагноз цитологически верифицирован у 73% пациенток. В 9% клинических наблюдениях больные получили различное лечение до поступления в РОНЦ. Чаще всего пациентки обеих возрастных групп при поступлении предъявляли жалобы на наличие образования в молочной железе или ее диффузное уплотнение, а также на отек кожи. РМЖ возникал на фоне диффузной ФКБ чаще всего в группе пациенток 31-35 лет – 33% наблюдения по сравнению с больными в возрасте до 30 лет – 22%. У 20% больных РМЖ установлен до поступления в РОНЦ. РМЖ, возникший на фоне «полного здоровья» отмечен в 40% клинических наблюдениях. Длительность заболевания в обеих возрастных группах составила примерно одинаковый промежуток: абсолютное большинство больных обратилось за помощью до 6 месяцев – 57%. Раннее менархе (до 13 лет) в первой возрастной группе встречалось чаще 30%, чем во второй 26%. У 86% пациенток регулярность менструального цикла была сохранена. Количество беременностей в обеих группах в большинстве не превышало трех. Чаще всего это было две беременности – 18%. Высоким остался показатель абортов и выкидышей в обеих группах – 7% и 20% клинических случаев соответственно. Также высоким был показатель нормальных родов – 61%. Около 25% женщин молодого возраста отмечали факт наличия злокачественной болезни у своих близких родственников. В большинстве 66% случаев опухоль обнаруживали сами женщины при самообследовании. Этот факт еще раз подтверждает необходимость выполнения данной процедуры. Кожа молочных желез чаще оставалась неизменной – 64%. У большинства больных отмечен симптом «площадки» - 14% случаев, а также сочетание нескольких кожных симптомов 17% больных. У 16% пациенток отмечены светлые выделения из соска. Какие-либо изменения ареолы встречались реже. Более половины (55%) пациенток отметило быстрый рост опухолевого образования. Узловое образование определялось у подавляющего большинства пациенток – 77%. Одно узловое образование выявлено у 62% больных первой группе и 66% пациенток второй возрастной группы. У большинства больных опухоль располагалась в верхне-наружном квадранте – 27% случаев. Пальпаторно оценивались размер, характеристика, консистенция и контуры образования. Основную группу составили пациентки с размером опухоли 2-5см – 44% наблюдения. По характеру опухоль в обеих возрастных группах была относительно одинаковой. Чаще встречалось бугристое образование – 59% наблюдений. По консистенции новообразования в обеих группах также не выявлено существенных различий. Чаще всего опухоль была плотной – 67%. Нечеткие и неровные контуры образования в обеих группах встречались одинаково часто и составили 43% и 41% клинических случаев соответственно. Не определялись пораженные лимфоузлы у 32% больных. Чаще всего встречалось поражение аксиллярных лимфатических узлов 71% наблюдений. Плотная консистенция лимфоузлов реже встречалась в группе 31-35 лет – 55% наблюдений в сравнении с 59% в группе до 30 лет. Пораженные клинически до 2см лимфоузлы чаще определялись в старшей возрастной группе – 41% пациенток, в сравнении с 38% наблюдений в первой группе.
Распределение больных РМЖ молодого возраста в зависимости от гистологического строения опухоли представлено в таблице 1. У абсолютного большинства 693 (64,83%) больных установлен инфильтративный протоковый рак. Далее по частоте следовали больные без уточнения гистологического типа – 150 (14,03%) пациенток, инфильтративный дольковый рак – 120 (11,23%) случаев, редкие формы – 58 (5,43%) клинических наблюдений. Другие гистологические формы встречались одинаково редко.
Таблица № 1 Распределение больных РМЖ в молодом возрасте в зависимости от гистологического строения опухоли.
| Тип опухоли | абс | % |
| инфильтративный протоковый рак | 693 | 64,83 |
| инфильтративный дольковый рак | 120 | 11,23 |
| неинфильтративный рак | 11 | 1,03 |
| рак Педжета | 10 | 0,94 |
| смешанный рак | 27 | 2,53 |
| редкие формы | 58 | 5,43 |
| рак без уточнения типа | 150 | 14,03 |
| Всего | 1069 | 100 |
Маммографическое исследование выполнялось 87% пациенток в возрастной группе 31-35 лет и 90% больным в возрасте до 30 лет. При рентгенологическом исследовании получены следующие результаты: в абсолютном большинстве, 68% случаев, рентгенологическое состояние кожи оставалось неизменным, локальное утолщение кожи чаще встречалось у пациенток в возрастной группе до 30 лет – 10%, тогда как, отек кожи наоборот чаще встречался во второй группе больных – 25%. У 16% больных второй возрастной группы отмечена отечность соска. В 13% клинических наблюдениях сосок был втянут, не изменен у 60% больных, в обеих группах эти показатели были примерно одинаковыми. Примерно у 70 % больных рентгенологически ареола была не изменена. Дорожка к соску выявлена у 37% больных, этот показатель также как и изменение строения протоков 13% больных, в обеих группах был одинаковым. Ткань железы имела железистый характер у 61% больных. Характерным для первой группы больных остался признак очаговой инфильтрации – 43% пациенток. Не выявлено наличие кальцинатов у 73% больных. Наличие единичных и крупных кальцинатов в обеих группах встречалось одинаково редко. Описание структуры, контуров и размеров узлового образования встречалось в 848 клинических случаях. Тяжистое узловое образование встречалось чаще всего – 41% больных. Неровные контуры узлового образования больше описаны в группе больных 31-35 лет – 64%, в сравнении с первой группой, где этот показатель был ниже – 57% пациенток. У абсолютного большинства 48% в обеих группах опухоль имела размеры 2,1-5см. Рентгенологическое описание регионарных лимфоузлов отсутствовало у 34% пациенток. Увеличение или поражение по данным маммографии выявлено у 29% пациенток. Таким образом, по данным маммографии, РМЖ в молодом возрасте установлен в первой группе реже – 82% наблюдений, по сравнению со второй группой – 90% случаев.
УЗИ также как и маммография было произведено в 88% случаев. У абсолютного большинства больных УЗ фоном являлась ФКБ, причем чаще она отмечена в первой группе – 67% случаев, в сравнении с 57% больных в возрасте 31-35 лет. У 15% больных второй группы, что незначительно больше чем в первой группе, ткань железы имела железистый характер. Нормальный УЗ фон установлен лишь у 7% больных обеих групп. Состояние окружающей опухоль ткани включало в себя: инфильтрацию – 61%, не измененной ткань вокруг опухоли оставалась у 39% больных. Не отмечено кровотока у 15% пациентов, наличие кровотока выявлено в абсолютном большинстве клинических случаев – 85% больных. УЗ характеристика узлового образования включала в себя описание его эхогенности, структуры, границ и контуров. Описание данных параметров встречалось в 849 клинических случаях. Практически у 82% больных образование было пониженной эхогенности. Однородная структура по данным УЗИ выявлена у 76% больных. Неровные границы опухоли в обеих группах встречались одинаково часто – 55% наблюдения. Описание метастатического поражения какой-либо группы лимфоузлов присутствовало у 63% больных. Чаще всего имело место поражения подмышечных лимфоузлов. Форма поражения носила различный характер и в основном это были отдельные лимфоузлы – 51% пациенток. Структура измененных лимфоузлов в обеих возрастных группах в подавляющем большинстве была однородной – 82% случаев. Васкуляризация данных лимфоузлов выявлена у большинства больных – 87% наблюдений. Диагноз: РМЖ с метастазами в регионарные лимфоузлы, по данным УЗИ, установлен в первой группе реже – 54% наблюдений, в сравнении со второй группой – 61% случаев.
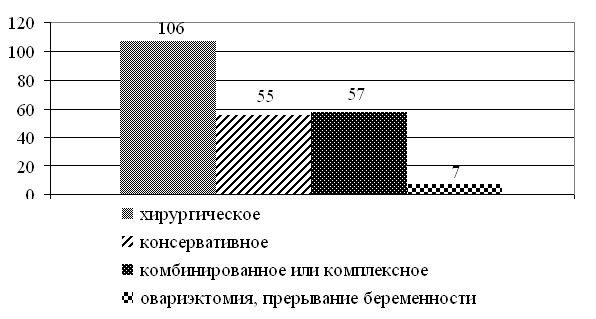
Нами выделена группа больных, получивших лечение до поступления в РОНЦ – 225 пациенток. Хирургическое лечение различного объема было проведено 106 (47,11%) пациенткам. Консервативное лечение получили 55 (24,44%) больных, которое включало в себя химиотерапию, лучевую терапию, гормонотерапию, иммунотерапию самостоятельно или в сочетании без использования хирургического метода. Химиотерапия в различных режимах проводилась у 28 (51%) больных. Лучевая терапия проведена в 17 (31%) случаях. Сочетание этих двух методов использовалось у 9 (16,4%) пациенток. Химо-лучевая терапия в сочетании с гормонотерапией была применена в 1 (1,8%) случае. Овариэктомию и прерывание беременности выполнили 3 (1,3%) пациенткам. В дополнение к химиотерапии, лучевой и гормонотерапии овариэктомию и прерывание беременности использовали у 4 (1,8%) больных. Комбинированное или комплексное лечение проведено 57 (25%) пациенткам. Операция в сочетании с химиотерапией применялась у 9 (15,8%) пациенток, с лучевой терапией в 30 (52,6%) случаях. Операция в сочетании с химио-лучевой терапией проводилась у 14 (24,6%) больных, химио-гормонотерапией у 1 (1,7%), гормоно-лучевой терапией у 1 (1,7%). Химио-лучевая, гомонотерапия в сочетании с операцией применялась в 2 (3,5%) клинических случаях. Все больные после лечения в различных медицинских учреждениях обратились в РОНЦ. Распределение больных молодого возраста РМЖ, получивших лечение до поступления в РОНЦ по видам лечения представлено на рисунке 1.
Рис. 1 Распределение больных молодого возраста РМЖ, получивших лечение до поступления в РОНЦ по видам лечения (n=225)
р=0,00002
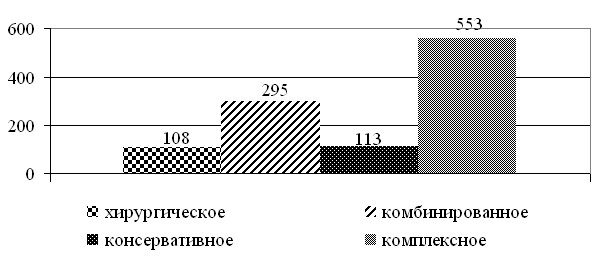
Все больные после лечения в различных медицинских учреждениях обратились в РОНЦ. Абсолютное большинство пациентов 553 (51,73%) получило комплексное лечение. Комбинированное лечение использовалось у 295 (27,6%) больных. Консервативная терапия проведена у 113 (10,57%) больных, и включала в себя химиотерапию, лучевую терапию, гормонотерапию, иммунотерапию самостоятельно или в сочетании без использования хирургического метода. Только хирургическое вмешательство различного объема было проведено 108 (10,1%) пациенткам. Распределение больных молодого возраста в зависимости от вида лечения в РОНЦ представлено на рисунке 2.
Рис. № 2 Распределение больных РМЖ в молодом возрасте в зависимости от вида лечения в РОНЦ (n=1069)
р=0,00002
Анализируя виды лечения в зависимости от стадии заболевания следует отметить: 2 больных раком «ин ситу» получили хирургическое лечение; 165 больных обратились за помощью в I стадии процесса, с IIa стадией – 182; IIб – 151; IIIa – 100; IIIб – 226; IIIс – 28; IV – 92; не уточненной стадией – 123 пациента соответственно. Консервативное лечение не применялось в лечении больных раком молочной железы «ин ситу», I и IIб стадиями. Хирургическое лечение не применялось в лечении пациенток с IIIс и IV стадиями процесса. Комбинированное и комплексное методы лечения не использовались только у больных раком «ин ситу».
Консервативная терапия в основном использовалась в лечении больных IIIб и IV стадий. Все больные РМЖ молодого возраста, получившие консервативную терапию, были нами прослежены для оценки эффективности проведенного лечения в зависимости от стадии заболевания. При консервативном лечении прогрессирование заболевания отмечено в 75% случаев, из которых практически у всех (98%) оно заключалось в поражении отдаленных органов и лишь в 2 (2,36%) случаях выявлен местный рецидив или сочетание с отдаленным метастазом. Не отмечено прогрессирования у 25 % больных. Погибло от распространения основного заболевания свыше 68% пациенток. Живы и наблюдаются 32% больных, из которых без проявлений патологии 24% и признаками онкологического заболевания 8% больных. Наиболее эффективным методом явилось сочетание: химиотерапии по схеме АТ + лучевая терапия мелким фракционированием дозы + гормонотерапия (с выключением функции яичников лекарственным методом и назначением ингибиторов ароматазы).
Только хирургическое лечение получили больные с начальными стадиями злокачественного процесса: I – 55 и IIa – 39 больных соответственно. Абсолютному большинству 79 (73,15%) больных была произведена радикальная мастэктомия. Операция в объеме радикальной резекции выполнена 11 (10,19%) пациенткам. В связи с отказом от радикальной операции одной больной с IIIб стадией была произведена секторальная резекция. Операции со срочным гистологическим исследованием, на которых диагноз злокачественной опухоли был подтвержден и объем вмешательства был расширен до радикальной мастэктомии выполнены 14 (12,96%) больным; радикальной резекции 3 (2,78%) пациенткам. При только хирургическом лечении полученные результаты были значительно лучше, так прогрессирование основного заболевания отмечено в 28% случаев, из которых практически у 83% оно заключалось в поражении отдаленных органов, в 10% случаях выявлено сочетание местного рецидива с отдаленным метастазом, в 7% выявлен рецидив заболевания в области рубца. Не отмечено прогрессирования у 72 % больных. Погибло от распространения основного заболевания 18%, от не установленных причин 2% больных. Живы и наблюдаются 80% больных, из которых без проявлений патологии 72% и признаками онкологического заболевания 8% больных.
Больные, получившие комбинированное лечение, распределились по стадиям следующим образом: I – 85; IIа – 73; IIб – 45; IIIа – 13; IIIб – 27; IIIс – 1; IV – 5; не уточненная стадия болезни – 46 пациенток соответственно. Неоадьювантная терапия в комбинированном лечении применялась у 19 (6,44%) больных. Адьювантное лечение использовалось у абсолютного большинства 206 (69,83%) пациенток во всех стадиях опухолевого процесса. Одним из основных этапов комбинированной терапии было хирургическое вмешательство – 295 (27,6%) больных. Абсолютному большинству 150 (50,85%) больных выполнена радикальная мастэктомия. Данная операция выполнялась во всех стадиях опухолевого заболевания. Высоким остался процент органосохранных вмешательств – 104 (35,25%) пациентки. В основном использовалась в начальных стадиях, хотя были пациентки, которым данный вид операций выполнялся и во IIб и IIIa стадиями заболевания. Секторальная резекция молочной железы в связи с отказом от радикальной операции выполнена 6 (2,03%) пациенткам. Секторальная резекция со срочным гистологическим исследованием с подтверждением диагноза злокачественного процесса и дальнейшая радикальная мастэктомия выполнена 17 (5,76%) больным в основном с не уточненной стадией заболевания; радикальная резекция 18 (6,1%) пациенткам. При комбинированной терапии прогрессирование основного заболевания отмечено в 35% случаев, из которых 80% оно заключалось в поражении отдаленных органов, в 9% случаях выявлено сочетание местного рецидива с отдаленным метастазом, в 11% выявлен рецидив заболевания в области рубца. Не отмечено прогрессирования у 65 % больных. Погибло 20% пациенток, из которых от распространения основного заболевания 19%, от не установленных причин 1% больных. Живы и наблюдаются 80% больных, из которых без проявлений основного заболевания 68% и признаками онкологического заболевания 12% больных. Наиболее эффективными методами комбинированного лечения явились сочетания: операция + химиотерапии по схеме САF (FAC). Далее следовали: операция (возможно органосохранная) + лучевая терапия мелким фракционированием дозы; операция + гормонотерапия (с выключением функции яичников лекарственным методом и назначением тамоксифена или ингибиторов ароматазы).
В плане комплексного лечения пациентки получили различные режимы и виды терапии. Большинство больных (166) обратилось за помощью в IIIб стадии, у 103 пациенток установлена IIб стадия заболевания, далее следовали: больные с IIIа – 77; с не уточненной стадией болезни – 72; IIа – 69; I – 25; IIIc – 22 и IV – 19 больных. Только неоадьювантная терапия проведена у 8 (1,45%) больных. Только адьювантное лечение получили 256 (46,29%) больных во всех стадиях процесса. Неоадьювантное и адьювантное лечение использовалось в лечении большинства 274 (49,55%) больных. Одним из основных этапов комплексного лечения было хирургическое вмешательство – 553 (51,73%) больных. Абсолютному большинству 391 (70,71%) пациентке выполнена радикальная мастэктомия с сохранением обеих грудных мышц. Органосохранные операции применялись в лечении 124 (22,42%) больных. Данные виды хирургического вмешательства использовались во всех стадиях онкологического процесса. Секторальная резекция со срочным гистологическим исследованием с последующей радикальной мастэктомией выполнена у 16 (2,89%) больных, радикальной резекцией у 13 (2,35%) пациенток. Секторальная резекция в связи с отказом больных от радикальной операции произведена в 9 (1,63%) случаях. При комплексном лечении прогрессирование основного заболевания отмечено в 46% случаев, из которых в 88% оно заключалось в поражении отдаленных органов, в 7% случаях выявлено сочетание местного рецидива с отдаленным метастазом, в 5% выявлен рецидив заболевания в области рубца. Не отмечено прогрессирования у 54 % больных. Погибло 37% пациенток, из которых от распространения основного заболевания 36%, от не установленных причин 1% больных. Живы и наблюдаются 64% больных, из которых без проявлений основного заболевания 55% и признаками онкологического заболевания 9% больных. Наиболее эффективными методами комплексного лечения явились сочетания: химиотерапии по схеме САF (FAC) + операция (возможно органосохранная) + химиотерапия по схеме САF (FAC) + лучевая терапия мелким фракционированием дозы + гормонотерапия (с выключением функции яичников лекарственным методом и назначением тамоксифена или ингибиторов ароматазы). Далее следовали: лучевая терапия мелким фракционированием дозы + химиотерапии по схеме СМF (Купера) + операция (возможно органосхранная) + химиотерапии по схеме САF (FAC) или таксанами + гормонотерапия (с выключением функции яичников лекарственным методом и назначением тамоксифена или ингибиторов ароматазы).
Нами был рассмотрен эффект неоадьювантного лечения, которое использовалось в консервативном, комбинированном и комплексном лечении 464 молодых больных РМЖ. Оценка проведенного лечения проводилась в виде: частичной регрессии, стабилизации и прогрессировании. Распределение больных молодого возраста РМЖ в зависимости от эффекта неоадьювантного лечения представлено в таблице 2.
Таблица № 2 Распределение больных молодого возраста РМЖ в зависимости от вида терапии и эффекта неоадьювантного лечения
| Эффект лечения | Виды лечения | |||||||
| консерва тивное | комбинированное | комплексное | Всего | |||||
| абс | % | абс | % | абс | % | абс | % | |
| частичная регрессия | 38 | 33,62 | 26 | 37,68 | 159 | 56,38 | 223 | 48,06 |
| стабилизация | 42 | 37,17 | 34 | 49,28 | 80 | 28,37 | 156 | 33,62 |
| прогрессирование | 33 | 29,2 | 9 | 13,04 | 43 | 15,25 | 85 | 18,32 |
| Всего | 113 | 69 | 282 | 464 | 100 | |||
Как видно из представленной таблицы, при консервативном лечении 113 молодых больных РМЖ частичная регрессия была получена у 38 (33,62%), стабилизация процесса отмечена у 42 (37,17%), прогрессирование заболевания установлено в 33 (29,2%) клинических наблюдениях. Неоадьювантная терапия в плане комбинированного лечения проведена у 69 больных. В 26 (37,68%) наблюдениях получена частичная регрессия, у 34 (49,28%) больных установлена стабилизация, прогрессирование основного заболевания отмечено у 9 (13,04%) пациенток. Неоадьювантная терапия в плане комплексного лечения использовалась у 282 больных. В этой группе частичная регрессия получена у 159 (56,38%) больных, в 80 (28,37%) клинических случаях установлена стабилизация, прогрессирование основного заболевания отмечено у 43 (15,25%) пациенток. Таким образом, практически у 48% больных РМЖ молодого возраста, получивших неоадьювантное лечение, удалось добиться частичной регрессии заболевания. В 34% случаев отмечена стабилизация основного заболевания, у 18% больных выявлено прогрессирование процесса. Наиболее эффективной схемой неоадьювантного лечения РМЖ у женщин молодого возраста является: химиотерапия по схеме САF (FАС) – общая 5-ти и 10-ти летняя выживаемость: 77±8,3; 51,3±14, безрецидивная – 66,9±9,1; 45,5±13,2. Статистически достоверно лучшие результаты были получены у больных, в результате неоадьювантного лечения которых была получена частичная регрессия – общая выживаемость: 82,2±3,4; 78,4±3,8; 74,0±4,3; безрецидивная – 75,1±3,9; 72,3±4,1; 69,0±4,4 соответственно.
У 75 (7,02%) больных РМЖ молодого возраста в процессе лечения отмечены осложнения различного рода, чаще всего со стороны крови – 46 (4,3%) случаев, нагноение послеоперационной раны – 10 (0,94%) пациенток. Осложнения другого рода встречаются гораздо реже. При консервативной терапии осложнения в основном возникали со стороны крови и носили стойкий характер после неоднократных курсов лекарственного лечения, лучевой терапии – 22 (19,5%) клинических наблюдения. Из 108 больных получивших только хирургическое лечение лишь в 2 (1,85%) случаях отмечено нагноение послеоперационной раны. При комбинированном лечении отмечено по 1 (0,34%) случаю соответственно – инфаркт миокарда, аппендицит, стоматит, свищ и нагноение раны, у 4 (1,36%) больных развилась стойкая лейкопения. При комплексном лечении из 553 больных осложнения различного рода развивались у 42 (7,59%) пациенток. В большинстве 20 (3,62%) случаев развивались гематологические осложнения. Далее по частоте встречались – нагноение раны 7 (1,27%) пациенток, по 2 (0,36%) клинических случая соответственно приходилось на ранний отек верхней конечности, пневмонию, токсический гепатит и по 1 (0,18%) больной соответственно с кровотечением, стойкой гипертонией и инсультом, инфарктом миокарда, аппендицитом, эпителиитом, пульмонитом, тромбоэмболией, печеночной недостаточностью, высокой тонкокишечной непроходимостью.
Из общего количества больных РМЖ молодого возраста прогрессирование онкологической патологии выявлено в 475 (44,43%) случаях. Отмечено три вида прогрессирования: абсолютное большинство с отдаленными метастазами – 416 (87,58%) больных, местный рецидив выявлен у 27 (5,68%) пациенток, сочетание метастаза и рецидива отмечено в 32 (6,74%) клинических случаях. У большинства 174 (36,63%) больных не было данных о лечении после прогрессирования. Также следует отметить, что 57 (12%) пациенток получали неспецифическую терапию. В группе больных с отдаленными метастазами чаще всего применялось сочетание лекарственного, лучевого и гормонального лечения – 64 (15,38%) случая. Далее следовали: только химиотерапия – 30 (7,21%); химио и гормонотерапия – 22 (5,29%); лучевая и гормонотерапия – 14 (3,37%); химиолучевая терапия – 12 (5,29%); оперативное вмешательство в сочетании с химиолучевой и гормонотерапией – 11 (2,64%) клинических случаев соответственно. Другие методы лечения встречались реже и составили от 0,24% до 1,68%. Лечение местного рецидива в большинстве случаев заключалось в хирургическом иссечении. Так только операция использовалась в 3 (11,11%); в сочетании с химиотерапией – 9 (33,33%); с лучевой и химиолучевой терапией по 2 (7,41%) соответственно; химио гормонотерапией – 5 (18,52%) клинических случаях. По 1 (3,7%) случаю соответственно приходилось на: сочетание всех методов лечения; только химио или лучевую терапию; сочетание лекарственного лечения с лучевой и гормонотерапиями. При развитии отдаленного метастаза и местного рецидива чаще всего применялись химиолучевая и гормонотерапия или сочетание всех доступных методов лечения – по 7 (21,88%) случаев соответственно. По 2 (6,25%) пациентки были в группах, которые получили: только лекарственное или лучевое лечение, сочетание операции с химиотерапией или с лучевой и гормональной терапиями, лекарственное с гормонотерапией. Химиолучевое лечение и в сочетании с операцией проведено у 3 (9,38%) больных соответственно. Лечение больных с прогрессированием заболевания было различным. Хирургическое лечение не использовалось у 230 (48,42%) больных, также не было данных об оперативном вмешательстве у 174 (36,63%) пациенток. В основном операции выполнялись по поводу рецидива заболевания в рубце и ограничивались иссечением – 35 (7,37%) случаев, далее по частоте следовали мастэктомия (после органосохранного лечения) – 20 (4,21%); удаление солитарного метастаза, после неоднократных курсов лекарственного лечения, в отдаленном органе – 9 (1,89%); радикальная резекция при поражении контралатеральной молочной железы – 7 (1,47%) больных соответственно. Лучевая терапия не проводилась в 151 (31,79%) случае, не было данных о лучевом лечении у 174 (36,63%) больных. Облучение крупным фракционированием дозы на отдаленное проявление заболевания выполнено: СОД-14Гр – 1 (0,24%); СОД-20Гр – 80 (19,23%) пациентам. Облучение мелким фракционированием дозы до СОД-40, 50, 60Гр проведено 35 (8,41%) больным с поражением контралатеральной молочной железы. Радиотерапию только по поводу местного рецидивирования получили 9 (33,33%) больных. Половина 16 (50%) пациенток из группы с сочетанием отдаленного метастаза и местного рецидива получили лучевое лечение (на метастаз и рецидив). Лекарственное лечение не проводилось у 101 (21,26%) пациентки с прогрессированием процесса, не было данных о терапии у 174 (36,63%) больных. В лечении данной категории пациенток в основном применялись схемы с использованием антрациклинов – 97 (20,42%) случаев. Далее по частоте использовались схемы с таксанами – 58 (12,21%); переход с одной схемы на другую (чаще после антрациклинсодержащих на таксаны) – 25 (5,26%); СМF – 18 (3,79%); схема Купера – 2 (0,42%) клинических случаях соответственно. Гормонотерапия не проводилась в 154 (32,42%) случаях. Чаще всего использовался тамоксифен – 112 (23,58%) больных, затем следовали больные, которым в качестве гормонотерапии применялись ингибиторы ароматазы – 31 (6,53%) пациентка. Переход с тамоксифена на ингибиторы ароматазы или наоборот отмечено в 4 (0,84%) случаях. Выключение функции яичников у молодых пациенток являлось одним из этапов лечения, как первичных, так и после прогрессирования. В нашем исследовании использовались: хирургическая, лекарственная и лучевая кастрация. Распределение больных РМЖ молодого возраста в зависимости от лечения и вида выключения функции яичников представлено на рисунке 3.
Рис. 3 Распределение больных РМЖ молодого возраста в зависимости от лечения и вида выключения функции яичников (n=1069)
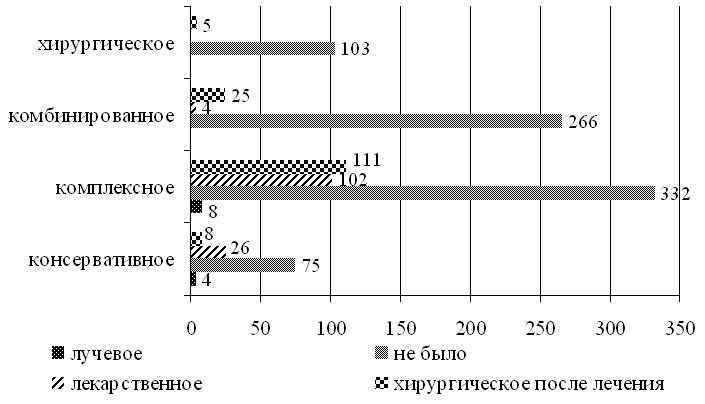
Из рисунка видно, что выключение функции яичников на том или ином этапе лечения выполнено 293 (27,41%) пациенткам. Из 113 больных, получивших консервативное лечение выключение функции яичников при помощи лучевой терапии выполнено 4 (3,54%) больным, 8 (7,08%) пациенткам произведена овариэктомия после основного лечения, в 26 (23%) случаях проведено лекарственное выключение. Из 108 пациенток, которым проведено только хирургическое лечение 5 (4,63%), в связи с дальнейшим развитием болезни, выполнена овариэктомия. В группе комбинированного лечения из 295 больных хирургическое выключение выполнено 25 (8,47%) больным, лекарственная кастрация проводилась 4 (1,36%) пациенткам. Из 553 больных, которым проведена комплексная терапия овариэктомия выполнена 111 (20,07%) пациенткам, в 102 (18,44%) случаях выключение функции яичников было лекарственным, в 8 (1,45%) наблюдениях выполнена лучевая кастрация. Таким образом, наиболее часто выполнялась хирургическая кастрация 149 (50,85%) наблюдений, далее по частоте следовало лекарственное 132 (45,05%) пациентки и лучевое – 12 (4,1%) случаев выключение функции яичников.
В нашей работе гистологическое и иммуногистохимическое исследование проведено в 110 случаях. Гистологическое исследование проводилось по стандартной методике. На светооптическом уровне определяли вариант РМЖ, основанный на преобладании структур, сформированных раковыми клетками, раковые эмболы в лимфатических и кровеносных сосудах, выраженность стромального компонента опухоли и десмопластической реакции, лимфоидную инфильтрацию. Для определения степени злокачественности опухоли использовали оценку структурной и клеточной атипии, а также митотический индекс. При исследовании состояния регионарных лимфоколлекторов отмечали количество пораженных лимфоузлов, объем (тотальный, субтотальный, микрометастаз) поражения лимфоузла, наличие прорастания капсулы пораженных лимфоузлов и инвазии прилежащей клетчатки, раковых эмболов в капсуле и периферической жировой ткани.
При пересмотре готовых гистологических препаратов установлены следующие варианты РМЖ у женщин молодого возраста: у абсолютного большинства 71 (64,55%) больных установлен инфильтративный протоковый рак. Далее по частоте встречались инфильтративный дольковый и смешанный рак – по 10 (9,09%) клинических случаев соответственно. Инфильтративный протоковый рак с внутрипротоковым компонентом отмечен у 6 (5,45%) больных, в 4 (3,64%) случаях выявлена метаплазия. По 3 (2,73%) случая соответственно был установлен тубуллярный и внутрипротоковый рак. Медуллярный рак встречался у 2 (1,82%), а папиллярный у 1 (0,91%) больной соответственно. При гистологическом описании, чаще всего 10 (9,09%) встречались сочетания альвеолярных и солидных структур. Далее следовали опухоли с только солидными структурами – 6 (5,45%) случаев. Некроз, сочетание солидных структур с некрозом, сочетание альвеолярных, солидных, угревидных структур с некрозом встречались одинаково часто, по 4 (3,64%) клинических случая соответственно. Во всех остальных случаях отмечено сочетание более 2-3 структур. РМЖ без особенностей отмечен лишь в одном случае. При описании гистологических препаратов встречались: альвеолярные, железистые, солидные, криброзные, угревидные, тубулярные, скиррозные, трабекулярные, папиллярные структуры. А также некроз, внутрипротоковый компонент, мультицентричность, внутриорганное распространение, микрокальцинаты, канцеризация, внутрикистозный рост, десмоплазия, фокусы in citu, кровь, слизь, врастание в кожу или сосок, микроабсцессы, педжетоидное распространение.
Лечебный патоморфоз описан в 28 (25,45%) наблюдениях. Распределение больных РМЖ в молодом возрасте в зависимости от лечебного патоморфоза представлено в таблице 3.
Таблица № 3 Распределение больных РМЖ в молодом возрасте в зависимости от лечебного патоморфоза
| Патоморфоз | Неоадьювантное лечение | Всего | ||||
| не было | было | |||||
| абс | % | абс | % | абс | % | |
| Нет | 82 | 92,13 | 1 | 4,76 | 83 | 75,45 |
| Слабый | 2 | 2,25 | 1 | 4,76 | 3 | 2,73 |
| Умеренный | - | - | 14 | 66,67 | 14 | 12,73 |
| Выраженный | 3 | 3,37 | 1 | 4,76 | 4 | 3,64 |
| Резко выраженный | 2 | 2,25 | 4 | 19,05 | 6 | 5,45 |
| Всего | 89 | 21 | 110 | 100 | ||
Неоадьювантное лечение различного рода проведено 21 (19,09%) пациентке. Патоморфоз оценивался как слабый, умеренный, выраженный, резко выраженный и без лечебного патоморфоза. В группе больных, получивших предоперационное лечение в абсолютном большинстве 14 (66,67%) отмечен умеренный лечебный патоморфоз. В 4 (19,05%) случаях описан резко выраженный патоморфоз. По 1 (4,76%) клиническому случаю соответственно установлен слабый, выраженный и отсутствие патоморфоза. Следует отметить, что в 7 случаях этот фактор встречался у больных, которым неоадьювантное лечение не проводилось. Факт наличия патоморфоза у этой группы больных объяснить затруднительно.
Степень злокачественности (grade) рака молочной железы нами, как и большинством патологов определялась по модифицированной схеме Bloom-Richardson. Степень злокачественности определялась по сумме баллов:
I (низкая степень) - 3 – 5 баллов II (умеренная степень) - 6 – 7 баллов III (высокая степень) - 8 – 9 баллов.
Распределение больных РМЖ в молодом возрасте в зависимости от степени злокачественности представлено в таблице 4. Из таблицы видно, что степень злокачественности оценивалась у 97 больных. Низкая степень установлена в 13 (13,4%), умеренная в 38 (39,18%) и высокая в 46 (47,42%) клинических случаях соответственно. Клеточная атипия оценена у 98 больных. Мелкие клетки одного размера и формы с дисперсным распределением хроматина, без ядрышек выявлены у 11 (11,22%) больных. Небольшой полиморфизм ядер, некоторое укрупнение клеток установлено у 56 (57,14%) пациенток. Крупные ядра различной формы с одним или несколькими ядрышками, грубым хроматином описаны в 31 (31,63%) случае. Структурная атипия более 75% выявлена в 9 (9,18%) случаях, 10-75% у 10 (10,2%) и менее 10% у 79 (80,61%) больных. Число митозов в 10 различных полях зрения (увел. 40) рассматривалось у всех 110 больных. Более 15 митозов в 10 полях зрения установлено у большинства – 40 (36,36%) больных, 0 – 7 митозов – 36 (32,73%) пациенток, 8 – 14 митозов – 22 (20%) случая. Патоморфоз прослеживался в 12 (10,91%) клинических случаях.
Таблица № 4 Распределение больных РМЖ в молодом возрасте в зависимости от степени злокачественности
| абс | % | |
| Степень злокачественности (n=97) | ||
| 1 | 13 | 13,4 |
| 2 | 38 | 39,18 |
| 3 | 46 | 47,42 |
| Всего | 97 | 100 |
| Клеточная атипия (n=98) | ||
| 1 | 11 | 11,22 |
| 2 | 56 | 57,14 |
| 3 | 31 | 31,63 |
| Всего | 98 | 100 |
| Структурная атипия (n=98) | ||
| 1 | 9 | 9,18 |
| 2 | 10 | 10,2 |
| 3 | 79 | 80,61 |
| Всего | 98 | 100 |
| Митозы (n=110) | ||
| Патоморфоз | 12 | 10,91 |
| 0-7 | 36 | 32,73 |
| 8-14 | 22 | 20 |
| 15 и более | 40 | 36,36 |
| Всего | 110 | 100 |
Помимо степени злокачественности немаловажным в прогностическом плане являлось описание наличия или отсутствия раковых эмболов в лимфатических или кровеносных сосудах, лимфоидная инфильтрация. Наличие раковых эмболов в лимфатических щелях и кровеносных сосудах описано у 69 (62,73%) больных, отсутствие у 41 (37,27%) пациентки. У большинства 46 (41,82%) больных выявлена слабая лимфоидная инфильтрация. Далее по частоте следовали больные с умеренной – 32 (29,09%); выраженной – 19 (17,27%) и без 13 (11,82%) лимфоидной инфильтрации.
При оценке гистологического материала нами рассматривалось количество удаленных и пораженных лимфатических узлов. До 5-ти лимфоузлов удалено у 28 (25,45%) больных, 6-10 лимфоузлов исследовалось у большинства 61 (55,45%) пациентка, более 10 лимфоузлов выявлено в 21 (19,09%) случае. Количество пораженных лимфатических узлов оставалось неизвестным в 3 (2,73%) клинических случаях. Не выявлено пораженных лимфоузлов в 61 (55,45%) случае. У 29 (26,36%) больных отмечено поражение лимфоузлов регионарного коллектора. Прорастание капсулы лимфоузла определено у 17 (15,45%) пациенток.
Одной из особенностей морфологии РМЖ в молодом возрасте была степень злокачественности. У большинства пациенток при пересмотре стекл установлены низкодифференцированные опухоли. Оценка клеточной, структурной атипии и наличие митозов установило, что большинство больных относились к группе с G3 опухолями. Изменение экспрессии молекулярно-биологических маркеров в зависимости от степени злокачественности представлено в таблице 5. Оценка данных показала, что при отрицательном рецепторном статусе опухоли (РЭ-РП-) из 50 (51,55%) больных 29 имели G3 и 17 G2 опухоли. Далее из 33 пациенток с положительными рецепторами (РЭ+РП+) 16 имели G2 и 13 G3 опухоли. В случае гиперэкспрессии Her2/neu (+++) опухоли чаще были G3 – 9 и G2 – 7 больных соответственно. Во всех остальных случаях, т.е. при отсутствии экспрессии Her2/neu распределение больных по степени злокачественности было примерно одинаковым. При положительной реакции с ЕК из 86 (89,58%) пациенток в 44 случаях отмечена G3 опухоли, а из 10 (10,42%) случаев с отрицательной реакцией у 8 больных установлена G2 опухоли. Следует также отметить, что у всех 13 больных с G1 опухоли была положительная реакция с ЕК, низкая пролиферативная активность (Ki-67), гиперэкспрессия Bcl-2. Оценка пролиферативной активности (Ki-67) и ее взаимосвязь со степенью злокачественности показала, что у большинства 41 больная с высокой степенью пролиферации (Ki-67>25%) была G3 опухоли. Низкая степень пролиферативной активности установлена у 43 пациенток, из которых у 25 больных была G2 опухоли.
| Степень злокачественности | Всего | |||||||
| G1 | G2 | G3 | ||||||
| абс | % | абс | % | абс | % | абс | % | |
| Рецепторы стероидных гормонов | ||||||||
| РЭ+РП+ | 4 | 30,77 | 16 | 42,11 | 13 | 28,26 | 33 | 34,02 |
| РЭ+РП- | 4 | 30,77 | 4 | 10,53 | 2 | 4,35 | 10 | 10,31 |
| РЭ-РП+ | 1 | 7,69 | 1 | 2,63 | 2 | 4,35 | 4 | 4,12 |
| РЭ-РП- | 4 | 30,77 | 17 | 44,74 | 29 | 63,04 | 50 | 51,55 |
| Всего | 13 | 38 | 46 | 97 | 100 | |||
| Her2/neu | ||||||||
| - | 8 | 61,54 | 16 | 42,11 | 24 | 52,17 | 48 | 49,48 |
| + | 5 | 38,46 | 12 | 31,58 | 9 | 19,57 | 26 | 26,8 |
| ++ | - | - | 3 | 7,89 | 4 | 8,7 | 7 | 7,22 |
| +++ | - | - | 7 | 18,42 | 9 | 19,57 | 16 | 16,49 |
| Всего | 13 | 38 | 46 | 97 | 100 | |||
| ЕK | ||||||||
| - | - | - | 8 | 21,62 | 2 | 4,35 | 10 | 10,42 |
| + | 13 | 100 | 29 | 78,38 | 44 | 95,65 | 86 | 89,58 |
| Всего | 13 | 37 | 46 | 96 | 100 | |||
| Ki-67 | ||||||||
| <25% | 13 | 100 | 25 | 65,79 | 5 | 10,87 | 43 | 44,33 |
| >25% | - | - | 13 | 34,21 | 41 | 89,13 | 54 | 55,67 |
| Всего | 13 | 38 | 46 | 97 | 100 | |||
| Bcl-2 | ||||||||
| <25% | - | - | 19 | 50 | 43 | 93,48 | 62 | 63,92 |
| >25% | 13 | 100 | 19 | 50 | 3 | 6,52 | 35 | 36,08 |
| Всего | 13 | 38 | 46 | 97 | 100 | |||
| P63 | ||||||||
| - | - | - | 1 | 33,33 | 5 | 38,46 | 6 | 37,5 |
| + | - | - | 2 | 66,67 | 1 | 7,69 | 3 | 18,75 |
| +/- | - | - | - | - | 7 | 53,85 | 7 | 43,75 |
| Всего | - | 3 | 13 | 16 | 100 | |||
| СК5/14 | ||||||||
| - | - | - | 1 | 33,33 | 6 | 46,15 | 7 | 43,75 |
| + | - | - | 2 | 66,67 | 3 | 23,08 | 5 | 31,25 |
| +/- | - | - | - | - | 4 | 30,77 | 4 | 25 |
| Всего | 3 | 13 | 16 | 100 | ||||
Таблица № 5 Распределение больных РМЖ молодом возрасте в зависимости от G и молекулярно- биологических маркеров
Экспрессии фактора апоптоза Bcl-2 в большинстве 62 (63,92%) случая не выявлено. Из них у 43 больных была третья степень злокачественности опухоли. При гиперэкспрессии маркера из 35 (36,08%) больных в 19 случаях установлена G2 опухоли. Анализ зависимости экспрессии маркеров Р63 и СК5/14 и степени злокачественности показал одинаковые результаты при G2 опухоли в отрицательной и положительной реакциях. При G3 опухоли расхождения в группах были незначительными.
В наше исследование вошли 153 случая РМЖ, где были изучены антигены раковых клеток, которые влияют на презентацию опухолеассоциированных пептидов Т-лимфоцитам (молекулы HLА-1, HLA-DR) или ассоциированы с прогнозом заболевания (CD71). Больные были разделены на три группы: 1-ая – до 35 лет и две контрольные до 40 и до 45 лет. Распределение больных в зависимости от полученных результатов представлено в таблице 6.
Таблица № 6 Распределение больных в зависимости от экспрессии антигенов HLА-1, HLA-DR и рецептора трансферрина (CD71)
| Экспрессия | абс | % |
| HLA-1 | ||
| полная | 72 | 47,1 |
| частичная | 28 | 18,3 |
| мономорфная | 51 | 33,3 |
| не проводилось | 2 | 1,3 |
| Всего | 153 | 100,0 |
| HLA-DR | ||
| полная | 103 | 67,3 |
| частичная | 32 | 20,9 |
| мономорфная | 15 | 9,8 |
| Не проводилось | 3 | 2,0 |
| Всего | 153 | 100,0 |
| CD71 | ||
| полная | 47 | 30,7 |
| частичная | 30 | 19,6 |
| мономорфная | 73 | 47,7 |
| Не проводилось | 3 | 2,0 |
| Всего | 153 | 100,0 |
При наличии мономорфной экспрессии молекул HLA-1 средний возраст больных был несколько выше, чем при полной или частичной утрате антигена на опухолевых клетках, различия между группами недостоверны: р=0,95, 0,051, 0,132. Обращает на себя внимание тот факт, что в случаях полного отсутствия молекул HLA-1 на опухолевых клетках возраст больных выше (различия близки к достоверным) в сравнении с пациентами группы с мономорфной экспрессией антигена. При объединении случаев с полным или частичным отсутствием в одну группу различия достоверны (р=0,035). Подобное объединение вполне правомочно, так как в случаях с мозаичной экспрессией антигена в опухоли уже сформировался отчетливый клон HLA-1-негативных клеток, который не может быть уничтожен Т-цитотоксическими (CD8+) лимфоцитами. Таким образом, при наличии экспрессии молекул HLA-1 на клетках РМЖ средний возраст больных достоверно ниже 50,11+11,7, чем в случаях полной или частичной утраты молекулы 54,29+11,2. Применительно к молекулам гистосовместимости II класса (HLA-DR), возрастные различия не наблюдаются, «р» между группами составило 0,131, 0,54, 0,67.
Следует отметить, однако, что общая тенденция здесь такая же, как и в случае HLA-1: наибольший возраст 53,72+11,6 отмечен у пациентов с полной утратой HLA-DR на опухолевых клетках. Однако, группа с мономорфной экспрессией HLA-DR более чем в три раза малочисленнее, чем таковая с экспрессией HLA-1 (15 наблюдений и 51 наблюдение), что, вероятно, и обусловило отсутствие достоверности различий. Возрастные характеристики больных различающихся по экспрессии трансферринового рецептора примерно схожие, достоверных различий между ними нет, «р» для групп составило соответственно 0,32, 0,34, 0,73.
Далее, нами предпринята попытка сравнить эксперссию антигенов HLA-1 HLA-DR и трансферринового рецептора CD71 у больных в зависимости от возраста. Так группу до 35 лет (от 28 до 35 лет) составили 8 пациенток РМЖ. Средний возраст составил 30,5+1,7 лет. Средний возраст в группах с полной, частичной и мономорфной утратой антигена HLA-1 HLA-DR и трансферринового рецептора CD71 на опухолевых клетках был примерно одинаков (от 29,0+1,4 до 32,0+1,9), сравнение невозможно, так как сравниваемые группы малочисленны. В группу до 40 лет (от 28 до 40 лет) вошли 22 пациентки РМЖ. Средний возраст составил 35,3+4,0 года. Средний возраст в группах с полной, частичной и мономорфной утратой антигена HLA-1 HLA-DR на опухолевых клетках был примерно одинаков (от 34,3+4,5 до 36,0+3,7), сравнение невозможно, так как сравниваемые группы малочисленны. Средний возраст в группах больных, различающихся по экспрессии CD71 у пациенток с полной утратой трансферринового рецептора на опухолевых клетках был несколько выше (37,2+4,3) чем у больных с мономорфной или мозаичной экспрессией антигена (34,5+4,4 и 34,4+3,9). В группу до 45 лет (от 28 до 45 лет) вошли 47 пациенток РМЖ. Средний возраст составил 39,7+5,1 года. Средний возраст в группах с полной, частичной и мономорфной утратой антигена HLA-1 HLA-DR и трансферринового рецептора CD71 на опухолевых клетках был примерно одинаков (от 38,2+5,9 до 41,1+5,0).
Нами проведена оценка взаимосвязи между экспрессией молекул HLA и трансферринового рецептора (CD71) на опухолевых клетках. Полученные данные показали, что несмотря на существенно более низкую частоту экспрессии молекул HLA-DR на клетках рака молочной железы в сравнении с экспрессией HLA-1, эти признаки достоверно взаимосвязаны. Мономорфная экспрессия детерминанты молекул гистосовместимости II класса выявляется только в случаях мономорфной экспрессии HLA-1. Эти данные подтверждают результаты целого ряда выполненных ранее работ и свидетельствуют о репрезентативности исследуемой выборки больных.
При оценки взаимосвязи между экспрессией мономорфных детерминант HLA-1 и трансферриновым рецептором (CD71) взаимосвязи не получено, что соответствует результатам других исследований. Взаимосвязь между экспрессией молекул HLA-DR и CD71 была достоверна или близка к достоверной, по данным различных статистических тестов «р» находится в интервале от 0,06 до 0,01. Анализируя полученные данные, становится понятным, что взаимосвязь межу HLA-DR и CD71 заключается в том, что в группе с мономорфной экспрессией HLA-DR наблюдается наибольшая частота мономорфной экспрессии CD71 (71,4%). Напротив, в этой группе (с мономорфной экспрессией HLA-DR) никогда не наблюдается отсутствия экспрессии трансферринового рецептора. Это наблюдение является новым. Для анализа особенностей иммунофенотипа клеток РМЖ у женщин молодого возраста нами проведены исследования у достаточно большого количества больных. CD71 и HLA-DR параллельно изучены у 148 больных, что, по-видимому, и позволило установить достоверную связь между антигенами.
В работе проведен анализ взаимосвязи (сопряженности признаков) между молодым возрастом больных и экспрессией функционально активных молекул на клетках РМЖ. Как было отмечено выше, существует определенная взаимосвязь между экспрессией молекул гистосовместимости на опухолевых клетках и возрастом больных РМЖ. Пациентки с сохранной экспрессией HLA-1 на всех клетках опухоли были старше больных с утратой данной антиген-презентирующей молекулы на всех или части клеток РМЖ (различия достоверны). Однако средний возраст женщин в обеих группах был выше 45 лет: 54 и 50 лет соответственно. Поскольку в литературе нет единого мнения относительно того, что понимать под молодым возрастом больных, мы проанализировали 3 возрастные группы – до 35 лет, до 40 лет и до 45 лет. При сопоставлении между молодым возрастом больных и экспрессией соответствующих молекул взаимосвязи была недостоверной. Анализ 2 групп, различающихся по экспрессии HLA-1 – мономорфная экспрессия и полная или частичная утрата – также не выявил взаимосвязи. Вместе с тем молодой возраст в случаях мономорфной экспрессии HLA-1 наблюдался вдвое чаще 8% и 4% (среднее по всей группе 5,3%). При мономорфной экспрессии CD71 вдвое чаще отмечен молодой (до 35 лет) возраст больных. Наибольшая частота женщин молодого возраста отмечена при мозаичной экспрессии антигена. Как известно из предшествующих работ, только полное отсутствие CD71 на раковых клетках свидетельствует о благоприятном прогнозе, случаи же с мозаичной и мономорфной экспрессией прогностически неблагоприятны. По этой причине мы объединили эти 2 градации (мозаичная и мономорфная экспрессия в одну группу).
Для оценки различных признаков, влияющих на отдаленные результаты лечения, проведен статистический анализ по критерию 3-х, 5-ти, 10-ти летней общей и безрецидивной выживаемости. Прогностически значимыми клиническими показателями при РМЖ у женщин молодого возраста являются: возраст – 3-х, 5-ти, 10-ти летняя общая выживаемость больных в старшей возрастной группе статистически достоверно была выше, чем у пациенток до 30 лет. В группе до 30 лет она составила: 73,8+3,0; 64,2+3,4; 56,9+3,8 соответственно. В группе 31-35 лет показатели были выше: 81,1+1,3; 72,8+1,6; 63,2+1,9 соответственно. Безрецидивная 3-х, 5-ти, 10-ти летняя выживаемость в группе до 30 лет составила: 60,4+3,3; 51,2+3,5; 47,4+3,7 соответственно. Медиана 92,3. В группе 31-35 лет показатели были выше: 66,9+1,6; 58,6+1,7; 53,5+1,9 соответственно; стадия заболевания – результаты общей и безрецидивной выживаемости в зависимости от стадии процесса показали, что статистически достоверно (р=0,00001) лучшие показатели были при 0-I стадии процесса: 3-х, 5-ти и 10-ти летняя общая – 94,8±1,7; 92,6±2,1; 84,7±3,3, безрецидивная – 87,2±2,6; 80,6±3,2; 73,6±4,0 соответственно. Плохие результаты были получены у больных с IV стадией опухолевого процесса: общая – 34,5±5,0; 26,8±4,8; 22,0±4,8, медиана 22,9, безрецидивная – 25,8±4,6; 21,9±4,4; 17,6±4,3 соответственно, медиана 10,3.
Прогностически значимыми морфологическими показателями при РМЖ у женщин молодого возраста являются: гистологическое строение опухоли – статистически достоверно оказывало влияние на выживаемость больных (р=0,00001). Лучшие результаты были у больных с редкими формами РМЖ – 3-х, 5-ти, 10-ти летняя общая выживаемость составила: 87,1+4,6; 83,7+5,1; 74,7+6,8 а безрецидивная: 80,5+5,3; 75,9+5,9; 65,3+7,4 соответственно, результаты, полученные в группе больных инфильтративным протоковым раком с внутрипротоковым компонентом были разноречивыми – если 3-х летняя общая выживаемость составляла 86,8+10,1; безрецидивная 68,9+13,8, то уже к 10-ти годам наблюдения показатели резко ухудшались и составляли: общая 31,0+18,6; безрецидивная 19,1+13,9.
Одним из важных критериев, влияющий на выживаемость был показатель размеров первичной опухоли (Т). Статистически достоверно (р=0,00001) лучшие результаты были получены у больных с Т1, где показатели 3-х, 5-ти, 10-ти летней общей выживаемости составили 94,5±1,6; 89,4±2,2; 81,5±3,1, а безрецидивной 86,3±2,3; 75,9±3,0; 69,4±3,6 соответственно. Плохие результаты выживаемости были у больных с Т4: общая – 59,0±3,0; 50,4±3,1; 41,9±3,2, медиана 35,4, безрецидивная – 44,0±3,0; 37,6±2,9; 34,6±3,0 соответственно, медиана 19,8. Поражение лимфоузлов регионарного коллектора (N) статистически достоверно (р=0,00001) влияло на общую и безрецидивную выживаемость. Так лучшие результаты получены в группе больных с N0, где общая выживаемость была: 93,6±1,4; 88,8±1,9; 80,3±2,7, а безрецидивная – 82,7±2,2; 75,5±2,6; 70,5±3,0 соответственно, худшие с N3, где показатели резко ухудшаются уже к 3-му году наблюдения: общая – 46,0±8,2; 38,3±8,2; 25,9±8,6, медиана 31, безрецидивная – 38,8±8,0; 34,1±7,9; 21,3±8,2 соответственно, медиана 11,2. Статистически достоверно выявлено снижение показателей общей и безрецидивной выживаемости в группе больных, у которых выявлены раковые эмболы в лимфатических щелях или кровеносных сосудах (р=0,01). Общая годовалая, 3-х и 5-ти летняя выживаемость составила: 98,5±1,4; 88,9±3,9; 80,5±6,6; безрецидивная - 94,2±2,8; 78,5±5,1; 68,1±7,2. У больных без наличия рассматриваемого признака достоверность получена только при оценки безрецидивной выживаемости: 97,5±2,4; 93,5±3,9; 85,2±7,7. Общая выживаемость имела тенденцию к достоверности и составила: 98,7±1,7; 96,0±3,1; 89,6±7,2. Влияние наличия или отсутствия лимфоидной инфильтрации на общую и безрецидивную выживаемость больных РМЖ в молодом возрасте противоречиво. Статистическая достоверность результатов (р=0,004) получена в группах общей выживаемости со слабой и выраженной лимфоидной инфильтрацией: 97,8±2,1; 90,3±4,6; 83,3±8,4 и 97,3±3,6; 91,9±6,3; 77,7±12,3 соответственно. Общая выживаемость больных с умеренной и отсутствием лимфоидной инфильтрации составила: 99,4±2,1; 88,3±5,8; 76,6±13,1 и 96,1±5,3; 88,1±9,1; 66,0±18,2 соответственно. Статистически лучше (р=0,02) получены результаты безрецидивной выживаемости в группе больных со слабой – 95,6±3,0; 83,9±5,5; 72,0±9,1, умеренной – 93,7±4,2; 88,5±5,7; 74,2±13,1 и выраженной лимфоидной инфильтрацией – 97,3±3,6; 89,0±7,3; 78,4±12,1. Степень злокачественности опухоли также достоверно (р=0,001) влияла на общую выживаемость больных РМЖ в молодом возрасте. Лучшие показатели общей выживаемости получены у больных с G1: 98,6±1,8; 95,6±3,4; 84,9±11,5. Данные выживаемости у больных с G2 и G3 на годовалом и 3-х летнем промежутке были схожими 97,8±2,1; 86,5±5,1 и 96,1±5,3; 88,2±8,9 соответственно. Однако к 5-ти годам показатели выживаемости больных с опухолями G3 были лучше, чем с G2: 76,7±7,7; против 68,6±20,2. Анализируя, полученные результаты безрецидивной выживаемости следует отметить, что достоверности в сравниваемых группах не получено, G1 – 98,6±1,8; 89,1±5,1; 67,7±11,7, G2 – 96,1±5,3; 88,2±8,9; 68,6±20,2 и G3 – 91,3±4,1; 75,4±6,4; 68,6±8,2. Рассматривая результаты выживаемости больных, в зависимости от рецепторного статуса хотелось бы отметить, что данные безрецидивной выживаемости не были статистически достоверными. Лучшие результаты 1-ой, 3-х и 5-ти летней общей и безрецидивной выживаемости получены у больных с положительными рецепторами к эстрогену, отрицательными по прогестерону (РЭ+РП-): общая – 99,1±1,2; 93,0±3,6; 87,3±6,8, безрецидивная – 96,4±2,4; 90,8±3,9; 83,6±7,1 соответственно. В группе больных с положительными рецепторами (РЭ+РП+) показатели составили: общая – 98,6±1,8; 91,6±4,6; 77,7±9,8, безрецидивная – 94,5±3,7; 79,8±6,8; 62,0±10,7 соответственно. Хуже получены результаты у пациенток с отрицательными рецепторами по эстрогену и прогестерону (РЭ-РП-): общая – 95,8±5,7; 83,0±10,9; 67,5±17,0, безрецидивная – 95,8±5,7; 70,9±13,1; 57,3±16,4 соответственно. В группе пациенток с отрицательными рецепторами к эстрогену и положительными к прогестерону (РЭ-РП+) данные выживаемости были одинаково низкими: общая и безрецидивная – 75,0±21,6; 50,0±25,0. Результаты 1-ой, 3-х и 5-ти летней общей и безрецидивной выживаемости у больных РМЖ в молодом возрасте в зависимости от статуса HER2/neu показали, что лучшие результаты получены у больных с отрицательной реакцией «-»: общая – 99,0±1,3; 94,0±3,3; 86,8±6,7, безрецидивная – 98,1±1,8; 90,0±4,2; 80,0±7,3. У пациенток с гиперэкспрессией HER2/neu «+++» результаты общей выживаемости были схожи с таковыми в группе с реакцией «++» и составили: 97,5±3,4; 80,9±9,2 против 92,8±9,7; 79,5±14,8. Безрецидивная выживаемость на первом году наблюдения была лучше в группе с гиперэкспрессией в сравнении с группой «++»: 90,0±6,7 против 85,7±13,2. Однако уже к 3-м годам тенденция менялась: 68,5±10,7 против 71,4±17,0.
Нами проведена попытка оценки влияния на показатели общей и безрецидивной выживаемости больных РМЖ в молодом возрасте, в зависимости от экспрессии молекулярно-биологических маркеров Bcl-2, Ki-67. Оценка влияния фактора апоптоза Bcl-2 на прогноз больных РМЖ в молодом возрасте показала, что статистически достоверно (р=0,02) показатели выживаемости были лучше у пациенток с гиперэкспрессией данного маркера (>25%): общая – 98,7±1,8; 96,0±3,2; 88,5±8,2, безрецидивная – 98,7±1,8; 94,6±3,6; 85,2±8,6 в сравнении с больными с экспрессией маркера менее 25%: общая – 98,5±1,3; 89,0±3,9; 81,0±6,3, безрецидивная – 92,9±3,0; 77,5±5,1; 67,7±6,9. Влияние маркера пролиферативной активности Ki-67 на выживаемость больных РМЖ в молодом возрасте установила, что статистически достоверно показатели были лучше у больных с экспрессией маркера менее 25%: общая – 98,9±1,4; 95,5±3,0; 88,3±8,1, безрецидивная – 97,8±2,1; 92,2±3,9; 83,4±8,4 в сравнении с пациентками с гиперэкспрессией данного маркера (более 25%): общая – 98,4±1,5; 89,3±4,1; 80,9±6,5, безрецидивная – 93,6±3,0; 78,1±5,3; 67,8±7,1.
Оценка 3-х, 5-ти и 10-ти летней общей и безрецидивной выживаемости в зависимости от объема операции статистически достоверно (р=0,00007 и р=0,002) показала лучшие результаты в группе больных с радикальной резекцией. Общее количество больных, которым на разных этапах выполнено хирургическое вмешательство – 956. Из них 667 пациенткам выполнена радикальная мастэктомия, 273 – радикальная резекция и 16 – секторальная резекция. Таким образом, в группе пациенток которым выполнена радикальная резекция, показатели общей выживаемости составили 89,5±1,9; 81,0±2,6; 71,7±3,5, безрецидивной – 73,8±2,7; 65,9±3,0; 58,0±3,7 соответственно. В группе больных, которым выполнена мастэктомия: общая – 83,0±1,5; 74,3±1,8; 64,3±2,1, безрецидивная – 69,1±1,8; 59,4±2,0; 55,0±2,1 соответственно. Плохие результаты получены у больных, которым выполнялась секторальная резекция: общая – 48,0±12,8; 37,7±12,5; 20,4±10,5, медиана 31,8, безрецидивная – 30,6±11,9; 24,8±11,0; 10,9±7,5 соответственно, медиана 14,6.
Хорошие результаты общей (р=0,001) и безрецидивной (р=0,004) выживаемости получены в группе больных РМЖ в молодом возрасте, которым выполнялись реконструктивные операции – 92 клинических случая. Этот факт связан, вероятно, с тем, что в большинстве случаев пластические операции выполнялись, отсрочено или же больным с благоприятным прогнозом. Так 3-х, 5-ти и 10-ти летняя общая выживаемость у больных с реконструктивными операциями составила: 93,9±2,5; 90,3±3,2; 78,8±4,7, без пластических операций 83,2±1,3; 74,0±1,6; 64,4±1,9 соответственно. Безрецидивная выживаемость больных с реконструкцией молочной железы была: 82,8±4,0; 71,7±4,9; 65,6±5,3, для пациенток без пластики она составляла: 68,5±1,6; 59,6±1,7; 54,6±1,9 соответственно. Резюмируя данные исследования, хотелось бы отметить, что первичная или отсроченная реконструкция молочной железы не ухудшала общую и безрецидивную выживаемость молодых больных РМЖ.
ВЫВОДЫ
- Удельный вес РМЖ у женщин молодого возраста составил 6,51%.
- К особенностям клинического течения РМЖ у женщин молодого возраста следует отнести: частое сочетание злокачественной опухоли с воспалительными симптомами – отек и покраснение кожи, диффузная инфильтрация выявлены в 33% случаев; раннее вовлечение кожи в опухолевый процесс – различные кожные симптомы отмечены в 40% случаев; высокий процент местно-распространенного рака – IIIа, IIIб и IIIс стадии установлены у 33% больных; трудность цитологической диагностики – у 18% больных не было верификации диагноза; быстрый рост опухоли – отмечен более чем у 54% больных; высокая частота поражения регионарных лимфоузлов – 68% больных и отдаленное метастазирование – IV стадия установлена в 9% случаев; наследственный фактор – наличие злокачественной патологии выявлено у близких родственников 25% больных; состояние овариально-менструального статуса – раннее менархе у 27% больных, позднее у 10%, нарушение регулярности цикла у 14%, аборты у 68%, отсутствие родов у 19% пациенток.
- Чувствительность маммографии при РМЖ в молодом возрасте составляет – 90%, специфичность – 82%. Чувствительность УЗИ при РМЖ в молодом возрасте составила – 85%, специфичность – 90%.
- Особенностями морфологического строения РМЖ у молодых женщин явились: преобладание случаев ПИР (61,86%), с 3 степенью злокачественности (47,42%), преимущественно солидного и солидно-альвеолярного строения с выраженной клеточной атипией и большим количеством фигур деления, часто встречались раковые эмболы в лимфатических и кровеносных сосудах периферических отделов опухоли (62,73%), слабая лимфоидная инфильтрация (42,27%), поражение регионарных лимфоузлов (41,81%).
- Прогностически значимыми клиническими показателями при РМЖ у женщин молодого возраста являются: возраст – 5-ти, 10-ти летняя общая выживаемость больных в старшей (31-35 лет) возрастной группе статистически достоверно была выше (72,8+1,6; 63,2+1,9), чем у пациенток до 30 лет (64,2+3,4; 56,9+3,8); стадия заболевания – при 0-I стадии процесса: 5-ти и 10-ти летняя выживаемость составила: общая – 92,6±2,1; 84,7±3,3, безрецидивная – 80,6±3,2; 73,6±4,0, а в IV стадии опухолевого процесса: общая – 26,8±4,8; 22,0±4,8, безрецидивная – 21,9±4,4; 17,6±4,3 соответственно.
- Прогностически значимыми морфологическими показателями при РМЖ у женщин молодого возраста являются: гистологическое строение опухоли – лучшие результаты выживаемости были у больных с редкими формами РМЖ, худшие в группе больных инфильтративным протоковым раком с внутрипротоковым компонентом. Наличие раковых эмболов по периферии опухоли, третья степень злокачественности (G3), Т4 и N3 значительно ухудшало прогноз, а наличие выраженной лимфоидной инфильтрации, маленькие размеры первичной опухоли (Т1), G1 и N0 увеличивало сроки общей и безрецидивной выживаемости.
- Статистически достоверно (по данным иммуногистохимичесих реакций) влияние на общую выживаемость оказывает уровень экспрессии: рецепторов эстрогенов и прогестерона (лучшие результаты общей выживаемости получены у больных с положительными рецепторами к эстрогену, отрицательными по прогестерону (РЭ+РП-), плохие при РЭ-РП+). Гиперэкспрессия HER2/neu «+++», фактора апоптоза Bcl-2 (>25%), пролиферативной активности Ki-67 (>25%) значительно ухудшали сроки общей и безрецидивной выживаемости. При отрицательной реакции HER2/neu, экспрессией маркера Bcl-2 и Ki-67 менее 25% показатели общей и безрецидивной выживаемости были статистически лучше.
- Экспрессия мономорфных детерминант HLA-DR достоверно взаимосвязана с молекулами гистосовместимости I – класса (HLA-I) и трансфериновым рецептором мембраны клеток рака молочной железы: молекулы HLA-II не обнаруживаются в HLA-I и CD71 негативных группах. Корреляции в экспрессии молекул главного комплекса гистосовместимости I, II классов и трансферинового рецептора наблюдаются в возрастных группах пациенток РМЖ моложе и старше 45 лет, но не в более младших возрастных группах (до 35 и до 40 лет)
- Неблагоприятный прогноз у больных РМЖ молодого возраста не обусловлен отсутствием антиген-презентирующих молекул и трансферинового рецептора на опухолевых клетках. Напротив, средний возраст пациенток с полной или частичной утратой молекул HLA-I на клетках РМЖ был достоверно выше, чем в HLA-I позитивной группе.
- Наиболее эффективной схемой неоадьювантного лечения РМЖ у женщин молодого возраста является: химиотерапия по схеме САF (FАС) – общая 5-ти и 10-ти летняя выживаемость: 77±8,3; 51,3±14, безрецидивная – 66,9±9,1; 45,5±13,2. Статистически достоверно лучшие результаты были получены у больных, в результате неоадьювантного лечения которых была получена частичная регрессия – общая выживаемость: 82,2±3,4; 78,4±3,8; 74,0±4,3; безрецидивная – 75,1±3,9; 72,3±4,1; 69,0±4,4 соответственно.
- Первичная или отсроченная реконструкция молочной железы не ухудшает выживаемость молодых больных РМЖ. Общая 5-ти и 10-ти летняя выживаемость у больных с реконструктивными операциями составила: 90,3±3,2; 78,8±4,7, безрецидивная: 71,7±4,9; 65,6±5,3, без пластических операций – общая: 74,0±1,6; 64,4±1,9, безрецидивная: 59,6±1,7; 54,6±1,9 соответственно.
СПИКОК ОПУБЛИКОВАННЫХ НАУЧНЫХ РАБОТ
- Семинар по клинической маммологии. // Под редакцией академика РАН и РАМН, профессора Давыдова М.И. и профессора Летягина В.П. // М., 2005. – 104 с.
- Рак молочной железы. Атлас. // Под редакцией академика РАН и РАМН, профессора Давыдова М.И. и профессора Летягина В.П. // М., 2006. – 136 с. – 120 ил.
- Рак молочной железы с локализацией опухоли в переходной складке. // Летягин В.П. Зикиряходжаев А.Д. // Душанбе, 2007. – 132 с.
- Нечушкин М.И., Тюляндин С.А., Стельмах О.К., Зикиряходжаев А.Д. Адьювантное химиолучевое лечение больных раком молочной железы после органосохраняющих операций. // Известия АН республики Таджикистан. Отделение биологических и медицинских наук. – Душанбе, 1999. – №1-2 – 140 – С. 97-98.
- Зикиряходжаев Д.З., Расулов С.Р., Зикиряходжаев А.Д. Современные тенденции в лечении рака молочной железы. // Известия АН республики Таджикистан. Отделение биологических и медицинских наук. – Душанбе, 1999. – №1-2 – 140 – С. 79-84.
- Зикиряходжаев Д.З., Голдобенко Г.В., Зикиряходжаев А.Д., Алимходжаева Л.Т. Лучевая терапия и факторы прогноза при комплексном лечении больных местно-распространен-ным раком молочной железы. // Известия АН республики Таджикистан. Отделение биологических и медицинских наук. – Душанбе, 2002. – №1-2 – 147 – С. 23-33.
- Зикиряходжаев А.Д., Летягин В.П., Зикиряходжаев Д.З., Сангинов Д.Р. Значение маммографии в диагностике рака молочной железы у молодых женщин. // Доклады Академии Наук Республики Таджикистан. – Душанбе, 2006. – 9 – 49 – С. 873-879.
- Зикиряходжаев А.Д. Клиническая характеристика основных симптомов рака молочной железы у женщин молодого возраста. // Здравоохранение Таджикистана. – Душанбе, 2007 – 1-2 – С. 13-18.
- Зикиряходжаев А.Д., Летягин В.П., Воротников И.К., Вишневская Я.В. Злокачественные мезенхимальные опухоли молочной железы у женщин молодого возраста. // Вестник ГУ РОНЦ им. Н.Н. Блохина РАМН. – М., 2007. – 18 – 2 – С. 43-49.
- Zikiryahodjaev A.D., Letyagin V.P., Visotskaya I.V. Surgical treatment of breast cancer in young women. // EJSO 12th congress of the European Society of Surgical Oncology. Budapest, Hungary, 31Mar. – 3Apr. 2004. – Abs.58 – Р. 139.
- Zikiryahodjaev A.D., Letyagin V.P., Visotskaya I.V. Possibilities of surgical treatment of breast cancer in young women. // Familial cancer. Madrid, Spain, May 6-7 2004. – Abs. 25. – Р. 61.
- Zikiryahodjaev A.D., Letyagin V.P. Тreatment of breast cancer in young women. // 6th Milan Breast Cancer Conference. Milan, Italy, 16 – 18 Jun. 2004. – Р. 138.
- Зикиряходжаев А.Д. Рак молочной железы. // Вместе против рака. Пациентам и их близким. – М., 2006. – 2 – С. 4-11.
- Зикиряходжаев А.Д., Летягин В.П. Возможности лечения рака молочной железы у женщин моложе 35 лет. // Научно-практическая конференции с международным участием. – Барнаул, 4 - 5 июля 2006. – С. 115-116.
- Зикиряходжаев А.Д. После операции на молочной железе. // Вместе против рака. Пациентам и их близким. – М., 2006. – 2 – С. 11-15.
- Зикиряходжаев А.Д., Максимов К.В. Клинические преимущества новых антиэстрогенов. // Опухоли женской репродуктивной системы. – М., 2007– 1-2 – С. 41-43.
- Зикиряходжаев А.Д., Вишневская Я.В. Иммуногистохимическая диагностика рака молочной железы у женщин молодого возраста. // Вестник Авиценны. – Душанбе, 2007 в печати.
- Зикиряходжаев А.Д., Летягин В.П., Корженкова Г.П., Волченко А.А. Диагностическая ценность УЗИ при раке молочной железы у женщин молодого возраста. // Российский онкологический журнал. – М., 2007 в печати.
- Зикиряходжаев А.Д. Хирургическое лечение рака молочной железы у женщин молодого возраста. // Доклады Академии Наук Республики Таджикистан. – Душанбе, 2006 в печати.
- Зикиряходжаев А.Д., Летягин В.П., Волченко А.А. Реконструкция молочной железы и восстановительная терапия у больных раком молочной железы в молодом возрасте. // Сибирский онкологический журнал. – Томск, 2007 в печати.

