Особенности гестации и лактации у женщин с заболеваниями щитовидной железы в регионе, эндемичном по дефициту йода
На правах рукописи
РАДЖАБОВА ШАРИПАТ ШАМИЛЬЕВНА
ОСОБЕННОСТИ ГЕСТАЦИИ И ЛАКТАЦИИ У ЖЕНЩИН С ЗАБОЛЕВАНИЯМИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ В РЕГИОНЕ, ЭНДЕМИЧНОМ ПО ДЕФИЦИТУ ЙОДА
14.01.01 – Акушерство и гинекология
14.01.02 – Эндокринология
Автореферат
диссертации на соискание ученой степени
доктора медицинских наук
Москва – 2012
Работа выполнена в ГБОУ ВПО «Дагестанская государственная медицинская академия» Минздравсоцразвития РФ
Научные консультанты:
член-корреспондент РАМН,
доктор медицинских наук, профессор Омаров Султан-Мурад Асланович
академик РАМН,
доктор медицинских наук, профессор Мельниченко Галина Афанасьевна
Официальные оппоненты:
академик РАМН,
доктор медицинских наук, профессор Серов Владимир Николаевич
доктор медицинских наук, профессор Макаров Олег Васильевич
доктор медицинских наук, профессор Петунина Нина Александровна
Ведущее учреждение:
ГБОУ ВПО «Московский государственный медико-стоматологический университет» Минздравсоцразвития РФ
Защита состоится «____» ______________ 2012 г. в _____ часов на заседании диссертационного совета Д 208.048.01 при ГУЗ «Московский областной научно-исследовательский институт акушерства и гинекологии» МЗ МО по адресу: 101000, г. Москва, ул. Покровка, д. 22А.
С диссертацией можно ознакомиться в библиотеке ГУЗ «МОНИИАГ».
Автореферат разослан «____» ______________ 2012 г.
Ученый секретарь
диссертационного совета,
д.м.н., профессор Зайдиева Я.З.
ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Актуальность проблемы. По распространенности болезни щитовидной железы среди эндокринопатий занимают доминирующее место. Особую обеспокоенность вызывает тиреоидная патология и ее ежегодный рост у женщин репродуктивного возраста.
Главной целью акушерской науки и практики является обеспечение безопасности деторождения как для матери, так и для ребенка. Особенности течения гестационного периода и его исход во многом определяются состоянием материнского организма и, в том числе, состоянием щитовидной железы матери.
Исследованиями, проведенными в разных странах мира в последние годы, доказано, что средние показатели умственного развития детей в регионах с выраженным дефицитом йода на 15–20% ниже, чем в регионах без такового. По данным ВОЗ, в районах с тяжелой йодной недостаточностью у 1–10% населения встречается кретинизм, у 5–30% – умственная отсталость и неврологические нарушения, у 30–70% – снижение умственных способностей.
Для Дагестана с его различными климато-географическими поясами, этническим многообразием, своеобразным укладом жизни, характером питания исследование особенностей гестации у беременных с заболеванием щитовидной железы является одной из приоритетных проблем. По данным различных исследователей, распространенность эндемического зоба в Республике Дагестан (РД) колеблется от 50 до 79%, что можно расценивать как тяжелую степень эндемии.
Почти у 9–10% женщин, проживающих в РД, на фоне беременности развиваются заболевания щитовидной железы (ЗЩЖ), распространенные в йододефицитных районах (35,3–82,9%), которые усугубляют негативные тенденции в состоянии здоровья детей, сформировавшихся на фоне пренатальной недостаточности йода. В этом плане, именно дисбалансу гормонов щитовидной железы во время беременности у матери отводят ведущую роль в психо-неврологическом развитии детей.
Проблема изучения клинических особенностей гестации у беременных с заболеваниями щитовидной железы находится в центре внимания исследователей. Это связано с осложненным течением беременности у этих женщин, необходимостью применения длительной корригирующей терапии из-за проявлений нарушения процессов адаптации новорожденного.
Установлено, что у женщин с патологией щитовидной железы наблюдаются различные осложнения в течение беременности и родов, в развитии плода и состояния новорожденного (преждевременные роды, недоношенность, врожденные уродства плода и др.). В последнее время отмечается увеличение частоты заболеваний гипотиреозом у женщин детородного возраста. Это увеличение вызвано, по-видимому, нарастанием частоты аутоиммунного тиреоидита и диффузного зоба. Гипотиреоз оказывает неблагоприятное влияние на репродуктивную систему женщины и является одной из наиболее частой причиной невынашивания беременности.
До настоящего времени не определены точные механизмы, позволяющие объяснить важность и необходимость нормального функционирования щитовидной железы матери для физиологичного протекания гестационного процесса и здоровья доношенного ребенка.
На основании вышеизложенного, изучение клинических особенностей течения беременности, родов и отдаленных последствий йододефицита для женщины и ребенка в зависимости от характера и степени изменения показателей функции гипофизарно-тиреоидной системы у беременных с гипотиреозом является актуальной проблемой современной медицины.
С особенностями течения беременности и родов неразрывно связан характер лактационной функции. Лактация – сложный процесс, подготовка к которому начинается с ранних сроков беременности. Грудное вскармливание для ребенка младенческого возраста особенно необходимо в первые месяцы жизни, так как молоко обеспечивает его физиологические потребности и гармоничное развитие.
В женском молоке тонко сбалансировано содержание питательных веществ, ферментов, гормонов, факторов иммунитета и других компонентов. Вместе с тем, совершенно не изученной осталась лактационная функция у женщин с патологией ЩЖ. Исходя из этого, изучение гестации и лактации у женщин с патологией ЩЖ, коррекция, профилактика осложнений нарушения лактационной функции является актуальной проблемой современной медицины.
Целью работы явилось снижение частоты осложнений для матери и новорожденного путем разработки принципов по оптимизации пренатальной подготовки, родоразрешения и грудного вскармливания у женщин с заболеваниями щитовидной железы в регионе, эндемичном по дефициту йода (Республике Дагестан).
Для достижения поставленной цели решались следующие задачи:
- Оценить характер и частоту различных осложнений и исходов беременности у женщин с заболеваниями ЩЖ, проживающих в условиях умеренно выраженного йодного дефицита.
- Проанализировать состояние свёртывающей системы крови, а также морфологическое и функциональное состояние фето-плацентарного комплекса у беременных с различными заболеваниями ЩЖ.
- Оценить состояние антиоксидантной системы и интенсивность перекисного окисления липидов в организме беременных с различными заболеваниями ЩЖ.
- Определить наличие антифосфолипидных антител и оценить их возможную связь с аутоиммунными заболеваниями ЩЖ у беременных.
- Разработать комплекс мер по выявлению и профилактике гестационных осложнений у беременных с декомпенсированным или впервые выявленным во время беременности гипотиреозом или тиреотоксикозом.
- Оценить качественный и количественный состав молока у рожениц с различной патологией ЩЖ, проживающих в регионе умеренного дефицита йода.
- Оценить влияние индивидуальной профилактики физиологическими дозами йода и гормональной коррекции на функцию ЩЖ, течение гестации и здоровье новорожденных у беременных женщин с патологией ЩЖ.
- Изучить возможность и выработать принципы профилактики гипогалактии у женщин с заболеваниями ЩЖ.
- Разработать концепцию прегравидарной и пренатальной подготовки беременных с патологией ЩЖ.
НАУЧНАЯ НОВИЗНА
Впервые проведено детальное исследование особенностей течения беременности и родов при различных формах патологии ЩЖ в эндемичном по дефициту йода регионе – Республике Дагестан. При этом установлена высокая частота патологии беременности, которая наблюдалась в 2 раза чаще, чем у здоровых женщин, а также осложнений родового акта.
Впервые разработан объективный способ оценки иммунного статуса женщин с заболеваниями ЩЖ, выявлено повышение содержания цитокинов ИЛ-1 и ФНО и установлена положительная корреляция между степенью тяжести патологии ЩЖ и уровнем этих показателей.
Впервые разработан способ прегравидарной подготовки беременности у женщин с патологией ЩЖ. Установлено, что заболевания ЩЖ сопровождаются развитием анемии, что приводит к снижению кислородной обеспеченности органов и тканей. Включение лекарственной методики лечения ЩЖ стимулирует метаболическую перестройку, улучшает снабжение плода кислородом и сохраняет адекватный трансплацентарный барьер.
Доказана зависимость между степенью тяжести патологии ЩЖ, концентрацией пролактина (ПРЛ) и характером лактационной функции. Установлено, что включение в систему мероприятий по увеличению выработки ПРЛ гипофизом и плацентой новой медикаментозной терапии способствует коррекции осложнений гестации и лактации.
Впервые установлено, что патологии ЩЖ сопутствует наличие АФА и антител к хорионическому гонадотропину человека (ХГЧ), что объясняет высокую частоту угрозы прерывания беременности, гестоза и ФПН.
На основании оценки антиоксидантной активности процессов перекисного окисления липидов (ПОЛ) нами разработаны объективные способы диагностики и профилактики осложнений беременности и родов у беременных с патологией ЩЖ.
Впервые показано, что характер антиоксидантной активности зависит от степени тяжести тиреоидной патологии, при усугублении тяжести заболеваний ЩЖ отсутствует компенсаторное повышение активности противоокислительной системы – стадия истощения. При легких формах нарушений тиреоидного статуса – в стадии напряжения – происходит активизация антиоксидантной защиты.
Впервые изучено морфофункциональное состояние ФПС у беременных с патологией ЩЖ, выявлено снижение гормональной функции плаценты, нарушение кровообращения в маточно-плацентарном и плодово- плацентарном кровотоках, а также изменения КСК в срединной мозговой артерии плода. Вследствие этого обмен веществ между матерью и плодом ухудшается, что может способствовать рождению ребенка с худшими параметрами здоровья.
Разработана принципиально новая схема комплексного восстановления гипогалактии у женщин с заболеваниями ЩЖ, позволяющая учитывать особенности функциональных нарушений выработки пролактина гипофизом и плацентой.
ПРАКТИЧЕСКАЯ ЗНАЧИМОСТЬ
Результаты настоящего исследования имеют большое значение для практического родовспоможения и неонатологии, так как могут быть использованы для прогнозирования, предупреждения и лечения нарушений гестации и лактации у женщин с патологией ЩЖ.
Возможна индивидуальная коррекция дефицита отдельных ингредиентов в грудном молоке путем дополнительного парентального питания новорожденных, особенно недоношенных и гипотрофичных, а также путем инфузии беременным и родильницам растворов, содержащих незаменимые аминокислоты. Для повышения защитных и антиоксидантных свойств материнского молока целесообразно использование иммуномодуляторов и антиоксидантов.
ВНЕДРЕНИЕ В ПРАКТИКУ
Разработанный метод ведения беременных с заболеваниями ЩЗ внедрен в практическую работу родовспомогательных учреждений (роддома № 1, 2, 3) г. Махачкалы. Разработаны новые наборы для профилактики гипогалактии у женщин с заболеваниями щитовидной железы и профилактики гипотиреоза у беременных, техническая новизна которых подтверждена патентами РФ на изобретения.
АПРОБАЦИЯ РАБОТЫ
Исследование выполнялось в рамках республиканской целевой программы «Безопасное материнство у больных женщин». Материалы работы доложены и обсуждены на: различных региональных и Всероссийских научных форумах «Мать и дитя», на Всероссийских съездах акушеров-гинекологов, на 6-ом Международном симпозиуме (Сочи, 2002), на международной научной конференции «Новые горизонты» (Москва, 2002), на Всероссийском научном форуме с международным участием «Молекулярные основы иммунорегуляции, иммунодиагностики и иммунотерапии» (Санкт-Петербург, 2004), на научно-практической конференции детских врачей (Махачкала, 2005), на международной научно-практической конференции «Проблемы рационального использования природных ресурсов и охраны окружающей среды» (Махачкала, 2010).
Апробация диссертации проведена на совместном заседании кафедр акушерства и гинекологии лечебного факультета ДГМА и акушерства, гинекологии ФПК и ППС.
ЛИЧНЫЙ ВКЛАД
Автор лично принимал участие в отборе 570 пациентов для включения в исследование, в проведении физикальных, лабораторных и инструментальных обследований пациентов и их лечении. Автором впервые установлено, что для женщин, проживающих в условиях йодного дефицита, крайне необходимо проведение скрининга в I триместре функции щитовидной железы (ТТГ, св.Т4, АТ-ТГ) не только на ранних сроках беременности, но и в период ее планирования. Для беременных женщин с различной патологией ЩЖ, осложненной гипогалактией, был разработан новый набор лекарственных препаратов, включающий эуфиллин, но-шпу, препараты, улучшающие реологические свойства крови (реополиглюкин, свежезамороженная плазма, микродозы аспирина), энергетические препараты (глюкоза, актовегин), аминокислоты (метионин, глутаминовая кислота, галаскорбин), антиоксиданты, железосодержащие препараты (сорбифер-дурулекс, тардиферон) и витаминные комплексы, содержащие витамины А, Е, С. Профилактика разработанным набором обеспечивает благоприятный прогноз для матери и ребенка (Патент РФ № 2412703 от 27.02.2010 г.).
ПОЛОЖЕНИЯ, ВЫНОСИМЫЕ НА ЗАЩИТУ:
- Беременные женщины с некомпенсированным тиреотоксикозом или гипотиреозом любого происхождения представляют собой группу повышенного риска по развитию осложнений, как со стороны матери, так и со стороны плода.
- Развитие фетоплацентарной недостаточности у беременных с заболеваниями ЩЖ может прогнозироваться по совокупности гематологических, биохимических, гормональных, гемостазиологических, аутоиммунных нарушений. Результаты морфологических исследований подтвердили факт патологических изменений в плаценте.
- Изменения, происходящие в организме беременных при патологии ЩЖ, приводят к нарушению лактационной функции, что выражается в снижении количества секретируемого молока, нарушении его химического состава.
- Особую группу представляют беременные с аутоиммунным тиреоидитом, у которых повышен риск развития антифосфолипидного синдрома.
- Индивидуальная йодная профилактика у беременных с аутоиммунными заболеваниями ЩЖ в анамнезе безопасна для матери и потенциально благоприятна для ребенка. Коррекция функционального статуса ЩЖ на протяжении всей беременности способствует снижению частоты гестационных нарушений, нормализации лактационной функции, оптимизации качества грудного молока.
ПУБЛИКАЦИИ
По материалам исследования опубликованы 63 печатные работы, в том числе 12 статей в журналах, рекомендованных ВАК РФ, получены 2 патента РФ на изобретения.
Изданы две монографии: «Щитовидная железа и беременность» и «Особенности гестации и лактации у беременных с заболеваниями ЩЖ», а также методические рекомендации «Профилактика нарушений гестации и лактации у женщин с патологией ЩЖ».
СТРУКТУРА И ОБЪЕМ ДИССЕРТАЦИИ
Работа изложена на 252 страницах машинописного текста, состоит из введения, семи глав, включающих обзор литературы, изложения материалов и методов исследования, результаты собственных исследований, выводов, практических рекомендаций, списка использованной литературы и приложений, иллюстрирована 43 таблицами и 14 рисунками.
Список литературы включает 444 источника, из них 220 на русском языке и 224 на иностранных языках.
СОДЕРЖАНИЕ РАБОТЫ
Материал и методы исследования. В соответствии с целью и для решения поставленных задач было организовано обсервационное когортное исследование, в которое были включены 507 женщин в период гестации и пуэрперия: 100 беременных без патологии щитовидной железы и 407 – с патологией щитовидной железы.
I группу составили беременные пациентки с диффузным эутиреоидным (эндемическим) зобом (n=125), II – с многоузловым коллоидным эутиреоидным зобом (n=75), III – с гипотиреозом (n=49), взятых под наблюдение с поздних сроков гестации, IIIA – 47 беременных, получавших превентивную терапию с ранних сроков беременности, IV – с первичным тиреотоксикозом (n=47), не получавших терапию, IVA – (n=64), получивших соответствующую терапию с ранних сроков беременности. В подгруппах III и IV второй части работы мы также изучали эффекты индивидуальной профилактики физиологическими дозами йода на протяжении всего срока гестации у беременных женщин с различными аутоиммунными заболеваниями ЩЖ в анамнезе. В V контрольную группу вошли 100 беременных женщин без заболеваний щитовидной железы.
На каждую беременную были составлены статистические карты, включающие комплекс анамнестических, клинических, параклинических и лабораторных исследований. Все беременные консультированы эндокринологом, терапевтом. Верификация диагноза заболеваний ЩЖ у беременных основных групп проводилась при осмотре специалистом-эндокринологом, с помощью ультразвукового исследования ЩЖ и определения ее функции по уровню соответствующих гормонов в крови.
В течение беременности за больными осуществляли диспансерное наблюдение. Беременных госпитализировали при первых жалобах на плохое самочувствие, возникновении осложнений беременности и за 2–3 недели перед родами. У рожениц, кроме объективного состояния, клинического статуса фиксировали продолжительность родов, характер развития родовой деятельности, осложнений, а также показатели состояния плода и новорожденного.
Иммунологические исследования выполнены в лаборатории клинической иммунологии ФГУ «Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова» Минздравсоцразвития (директор – академик РАМН, д.м.н., профессор Г.Т. Сухих).
Для оценки состояния фетоплацентарного комплекса проводились ультразвуковое исследование (УЗИ) плода и плаценты, допплерометрия сосудов матки и плода. Проводилась плацентометрия, фетометрия, изучался биофизический профиль плода. УЗИ проводили на аппарате «Aloka-630» (Япония) в режиме реального времени с использованием линейного и конвексного датчиков с частотой 3,5 МГц. Кардиотокографическое исследование проводилось на аппарате фирмы Hewlett Packard (Германия) непрямым способом. Оценка кардиотокограмм производилась в зависимости от показателя состояния плода по шкале W. Fisher (1973).
В таблице 1 приведен спектр обследования беременных с патологией ЩЗ.
Таблица 1.
Лабораторные показатели и методы их определения
| Показатель | Метод | Нормы, единицы измерения |
| Перекисное окисление липидов (ПОЛ) | ||
| ПОЛ- диеновые коньюгаты, | спектрофотометрия | ед. относительной плотности/1мг общих липидов |
| Малоновый диальдегид | Качественная реакция с тиобартитуровой кислотой | |
| Активность антиоксидантной системы | ||
| Суммарная антиоксидантная активность | Торможение перикисного окисления линоленовой кислоты | |
| Каталаза | фотохимический | |
| Аскорбиновая кислота | ||
| Функция щитовидной железы | ||
| Тиреотропный гормон (ТТГ) | Радиоиммунологический анализ, наборы «Immunotech» (Чехия), CMS Bio (Франция) | 0,5–3,5 мЕд/л |
| Общий тироксин (Т4) | Радиоиммунологический анализ | 70–140 нмоль/л |
| Общий трийодтиронин (Т3) | Радиоиммунологический анализ | 1,0–3,0 нмоль/л |
| Свободный тироксин (св.Т4) | Радиоиммунологический анализ | 9–20 пкмоль/л |
| Свободный трийодтиронин (св.Т3) | Радиоиммунологический анализ | 3,5–6,0 пкмоль/л |
| Антитела к тироглобулину (АТ-ТГ) | Радиоиммунологический анализ | |
| Антитела к тиропероксидазе (АТ-ТПО) | Радиоиммунологический анализ | |
| Функция фетоплацентарного комплекса | ||
| Плацентарный лактоген | Радиоиммунологический анализ | |
| Плацентарный эстриол | Радиоиммунологический анализ | |
| Эстрадиол | 100–500 пкмоль/л | |
| Пролактин | Радиоиммунологический метод | 100–500 мЕ/л |
| Хорионический гонадотропин человека (ХГЧ) | Иммуноферментный анализ наборы “Sigma”, США | |
| Иммуноглобулины (IgG, IgA, IgM) | Радиальная иммунодиффузия по Манчини | |
| Антифосфолипидные антитела (АФА-М и АФА-G) к кардиолипину (КЛ), фосфатидилсерину (ФС), фосфатидилхолину (ФХ). | Иммуноферментный анализ, наборы «Orgentec», Германия | от 0 до 10 ед/мл |
| Цитокины Интерлейкин-1 (ИЛ-1) Фактор некроза опухоли (ФНО-) | Иммуноферментный анализ (ELISA), наборы «Cytimmune» (США) | < 50 пкг/мл |
Для выявления нарушения маточно-плацентарного и плодово-плацентарного кровотока проводилось допплерометрическое исследование на аппарате «Aloka-630» (Япония), работающем в реальном масштабе времени с использованием секторного механического датчика 3,0 МГц, в маточной артерии, артерии пуповины и средней мозговой артерии плода.
Суточное количество молока определялось на 2, 4, 6 сутки пуэрперия, для подсчета должного количества молока применялась формула А.Ф. Тура. Для более полной характеристики лактации нами были предприняты исследования химического состава молока, которые проводились на 6–7 дни лактации.
Для оценки качественного состава молока определяли содержание основных нутриентов (белков, жиров, углеводов), микроэлементов, минеральных веществ и витаминов.
Кислотность молока определяли титрованием щелочью общепринятым методом. Количественное содержание общего белка, казеина и белков сыворотки молока определяли методом V.N. Lowry et al. (1951). Казеиновую фракцию белка получали путем подкисления обезжиренного молока 1% раствором уксусной кислоты до рН 4,7.
Для определения суммарного содержания аминокислот в молоке, белках казеина и сыворотки 1 мл обезжиренного молока и 3 мг белка каждой фракции гидролизовали в 3 мл 6Н соляной кислоты в запаянных ампулах при температуре 110 °С (по методу Л.П. Алексеенко, 1964).
Свободные аминокислоты определяли также в безбелковом экстракте, полученном депротеинизацией молока 1% пикриновой кислотой с последующим удалением ее на колонке с дауэксом 23 (200100 меш) в хлоридной форме (Л.П. Алексеенко, 1964).
Содержание жира в молоке определяли в жирометре по стандарту ГОСТ 5867-51, общее содержание липидов с использованием тест-набора «Общие липиды» фирмы «La Chema» (Чехия) и их основных фракций: триглицеридов, (тест-набор «Триглицериды» фирмы «La Chema»), фосфолипидов, холестерина.
Для определения суммарного содержания углеводов использован метод титрования. Микроэлементы и магний определялись методом атомной абсорбции на японском атомно-абсорбционном спектрофотометре «HITACHI-208», электролиты – методом пламенной фотометрии на фотометре «Фляда-4» (Германия).
Аскорбиновую кислоту определяли титрованием краской Тильмана. Альфа-токоферол определяли по методу А.Ф. Емелиной (1982) и витамин А – по Кар-Прайсу.
Статистическую обработку полученных данных проводили на компьютере с использованием пакета прикладных программ STATISTICA (189) и программы BIOSTAT 4.03 (McGraw Hill, 1998).
Сравнение нескольких независимых групп проводили при помощи теста 2. Для множественных сравнений независимых средних и их стандартных ошибок применяли критерий Даннета (q’) или критерий Стьюдента (t) с поправкой Бонферони для множественных сравнений.
Данные представлены в виде средних величин и стандартной ошибки среднего (М±m).
Критическим уровнем статистической значимости для выявленных различий или закономерностей был принят р<0,05.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ И ИХ ОБСУЖДЕНИЕ
По возрасту беременных женщин все сравниваемые группы между собой не различались (2=4,383, степеней свободы = 12, р=0,357). Средний возраст 296 обследованных женщин с заболеваниями ЩЖ составил 22,0±0,6 года; средний возраст 100 женщин контрольной группы – 22,9±0,5 лет (различия статистически незначимы).
Обследованные группы беременных женщин различались по социально-бытовым условиям жизни (2=18,157, степеней свободы = 8, р=0,001). Дополнительный анализ сравнения групп показал, что социальный уровень во всех группах женщин с заболеваниями щитовидной железы оказался ниже, чем в контрольной группе (2=10,284, степеней свободы = 2, р=0,006). Сравниваемые группы беременных также не отличались по частоте благополучных отношений и частоте стрессовых ситуаций в семьях (2=3,290, степеней свободы = 4, р=0,510).
Исследование характера трудовой деятельности у наблюдаемых беременных показало, что во всех обследованных группах преобладала доля женщин, занимающихся физическим трудом: в I группе – 58,4% женщин (73/125), во II группе – 60% (45/75), в III группе – 68% (17/25), в IV группе – 68% (17/25) и в контрольной – 54% (54/100).
При распределении беременных по массе тела мы использовали условное выделение нормального веса (50–70кг), условно повышенного веса (70–80 кг) и избыточного веса тела (80–100 кг и более). Во всех группах, кроме гипотиреоза, большая часть выборки была представлена женщинами с условно нормальной массой тела (от 50 до 70 кг): диффузный эндемический зоб – 80% (100/125), узловой зоб – 64% (48/75), тиреотоксикоз – 63% (31/49), контроль – 72% (72/100) (р<0,05 для всех долей).
По времени становления менструального цикла группы женщин с заболеваниями ЩЖ между собой не различались (2=5,642, степеней свободы = 6, р<0,228). Однако менструальная функция в этих группах отличалась от таковой в контрольной (2=19,936, степеней свободы = 12, р<0,0002 с поправкой Йейтса), а именно, более позднее начало менархе по сравнению с контролем.
Нами установлено, что в анамнезе у беременных женщин наибольшая частота нарушений менструального цикла, в среднем, 36% во всех группах с заболеваниями ЩЖ была в репродуктивном периоде, при 9% – в контрольной группе (2=24,789, степеней свободы = 12, р<0,0002 с поправкой Йетеса). Кроме этого, в контрольной группе оказалась наибольшей доля женщин с регулярным менструальным циклом (в среднем 82%, против 40% в группах с патологией ЩЖ) (2=51,415, степеней свободы = 12, р<0,0002 с поправкой Йетеса).
При исследовании репродуктивной функции у наблюдаемых беременных пациенток было установлено, что группы оказались не однородны по относительным долям первобеременных (2=15,724, степеней свободы = 4, р=0,003) и первородящих женщин (2=26,314, степеней свободы = 4, р<0,001). Доля первобеременных женщин преобладала в группах с тиреотоксикозом и гипотиреозом (51,0% (25/49) и 55,3% (26/47), соответственно; р<0,05 и р=0,01, точный двусторонний критерий Фишера при сравнении с остальными группами). В процентном выражении первородящих женщин оказалось больше в группе диффузного эутиреоидного зоба по сравнению с остальными группами с патологией ЩЖ (36,8% (46/125); 2=18,53, степеней свободы = 12, р<0,0002 с поправкой Бонферони), но их доля значимо не отличалась от доли этих женщин в контрольной группе (32% (32/100); р=0,453).
По количеству беременностей группы между собой не различались (2=4,841, р>0,05). У большей части пациенток во всех группах в анамнезе было не более 3 беременностей, включая настоящую. Доля таких женщин в группе диффузного эутиреоидного зоба составила 79,2% (99/125), в группе узлового коллоидного зоба – 81,4% (61/75), в группе тиреотоксикоза – 75,5% (37/49), в группе гипотиреоза – 91,5% (43/47) и в контрольной группе – 87,0% (87/100) (p<0,001).
В таблице 2 представлена частота осложнений беременности у обследованных пациенток.
Таблица 2.
Частота осложнений в анамнезе у обследованных беременных
| Осложнения | I (n=125) | II (n=75) | III (n=49) | IV (n=47) | V (n=100) | |||||
| Диф. зоб | Узлов.зоб | Тиреотоксик. | Гипотиреоз | Контроль | ||||||
| Абс. | % | Абс. | % | Абс. | % | Абс. | % | Абс. | % | |
| Самопроиз-вольный аборт | 33 | 26,4 | 15 | 20,0 | 16 | 32,6* | 15 | 31,9* | 14 | 14 |
| Угроза прерывания беременности | 50 | 40 | 7 | 9,3 | 20 | 40,8* | 17 | 36,1* | 4 | 4 |
| Преждевре- менные роды | 7 | 5,6 | 9 | 12,0 | 8 | 16,3* | 4 | 8,5* | 6 | 6 |
| Ранние токсикозы | 18 | 14,4 | 19 | 25,3 | 16 | 32,6* | 11 | 23,4* | 12 | 12 |
| Гестоз | 20 | 16,0 | 20 | 26,7 | 18 | 36,7* | 15 | 31,9* | 16 | 16 |
| Мертворож дение | 4 | 3,2 | 4 | 5,3 | 2 | 4,1 | 2 | 4,2 | - | - |
*p<0,05 (при сравнении с контрольной группой, критерий Даннета)
Нами отмечено, что у беременных всех групп характер перенесенных заболеваний был однородным. Так, у большинства обследованных женщин беременность наступила на фоне одного из более экстрагенитальных заболеваний, самыми частыми из которых были: анемия – от 82% до 100%, хронический пиелонефрит – от 32% до 38%, сердечно-сосудистые заболевания – от 8% до 24%, заболевания нервной системы – от 12% до 34%. В среднем, экстрагенитальная патология у беременных с заболеванием ЩЖ была выявлена в 88,8% случаев и в 78,0% у женщин контрольной группы (различия незначимы).
Таблица 3.
Характер и частота осложнений настоящей беременности у обследованных женщин
| Осложнения беременности | I (n=125) | II (n=75) | III (n=49) | IV (n=47) | V (n=100) | |||||
| Зоб 1-2 ст. | Узлов.зоб | Тиреотоксик. | Гипотиреоз | Контроль | ||||||
| Абс. | % | Абс. | % | Абс. | % | Абс. | % | Абс. | % | |
| Осложнения беременнос- ти (всего) | 78 | 62,4* | 55 | 73,3* | 38 | 77,6* | 34 | 72,3* | 36 | 36,0 |
| Ранние ток сикозы | 47 | 37,6 | 29 | 38,7 | 22 | 44,9*, | 24 | 51,1*, | 34 | 34 |
| Угроза прерывания беременности | 53 | 42,2* | 40 | 53,3* | 28 | 57,1* | 28 | 59,6* | 22 | 22 |
| Гестоз | 31 | 24,8* | 22 | 29,3* | 27 | 55,1*, | 24 | 51,1*, | 17 | 17,0 |
| Экстрагени- тальная патология | 99 | 69,2 | 59 | 73,7* | 37 | 75,5* | 38 | 80,9 | 56 | 56,0 |
| Мертворож- дения | - | - | 1 | 1,3 | - | - | - | - | - | - |
| Ф П Н | 51 | 40,8* | 36 | 48,0* | 30 | 61,2*, | 26 | 55,3* | 24 | 24,0 |
| Анемия (всего) | 100 | 80,0* | 66 | 88,0* | 49 | 100,0* | 41 | 87,2* | 32 | 32,0 |
| Анемия I ст. | 75 | 60,0* | 47 | 62,7* | 28 | 57,1*, | 21 | 44,7*, | 28 | 28,0 |
| Анемия II ст. | 25 | 20,0* | 15 | 20,0* | 16 | 32,7*, | 13 | 27,7 | 4 | 4,0 |
| Анемия III ст. | - | - | 4 | 5,3* | 6 | 12,2*, | 7 | 14,8*, | - | - |
*p<0,05 (при сравнении с контрольной группой, критерий Даннета)
p<0,05 (при сравнении с первой группой, критерий Даннета)
p<0,05 (при сравнении со второй группой, критерий Даннета)
Во время настоящей беременности у обследуемого контингента женщин наблюдались осложнения, которые представлены в таблице 3.
Из представленных данных видно, что при гипотиреозе и тиреотоксикозе частота осложненного течения беременности наблюдалась достоверно чаще по сравнению с группой контроля.
Таким образом, беременность у женщин с заболеваниями щитовидной железы сопряжена со значительным числом осложнений, имеющих, в свою очередь, более выраженный характер, чем в контрольной группе, и чаще наблюдались при тиреотоксикозе и гипотиреозе (табл.4).
Таблица 4.
Осложнения родов у обследованных женщин
| Осложнения родов | I (n=125) | II (n=75) | III (n=49) | IV (n=47) | V (n=100) | |||||
| Диф. зоб | Узлов. зоб | Тиреот-коз | Гипотиреоз | Контроль | ||||||
| Абс. | % | Абс. | % | Абс. | % | Абс. | % | Абс. | % | |
| Преждевре- менное из- литие около- плодных вод | 24 | 19,2 | 24 | 32,0* | 14 | 28,5* | 15 | 31,9* | 20 | 20,0 |
| Слабость ро- довой дея- тельности | 21 | 16,8 | 15 | 20,0* | 12 | 24,5* | 19a | 40,4* | 14 | 14,0 |
| Кесарево Сечение | 7 | 5,6 | 14b | 18,7* | 10с | 20,4* | 8d | 17,0* | 4 | 4,0 |
| Послеродо- вые крово течения | 5 | 4,0* | 5 | 6,7* | 6 | 12,2* | 6 | 12,8* | 2 | 2,0 |
| Выходные щипцы | - | - | 1 | 1,3 | - | - | - | - | - | - |
*p<0,05 (при сравнении с контрольной группой, критерий Даннета)
p<0,05 (при сравнении с первой группой, критерий Даннета)
p<0,05 (при сравнении со второй группой, критерий Даннета)
p<0,05 (при сравнении с четвертой группой, критерий Даннета)
Нами была отмечена высокая частота преждевременных родов в группах женщин с гипотиреозом и тиреотоксикозом. Причиной высокой частоты преждевременных родов у этих групп пациенток были тяжелые формы гестоза, что требовало досрочное родоразрешения в связи с неэффективностью проводимой терапии и усугубляющийся СЗРП на фоне фетоплацентарной недостаточности, а также преждевременное излитие околоплодных вод при недоношенной беременности. Запоздалые роды достоверно чаще наблюдались у женщин с патологией ЩЗ по сравнению с группой контроля, однако, значимых различий между остальными группами не было получено.
Исследование функционального состояния ЩЗ позволило установить следующее. В I триместре в группах с диффузным эутиреоидным зобом и узловым зобом (группы I+II) средние значения уровня ТТГ оказались одинаковыми (1,80±0,19 мМЕ/л) и не отличались от содержания ТТГ в контрольной группе (1,57±0,16 пмоль/л) (табл.5).
Таблица 5.
Содержание тиреотропного гормона гипофиза (ТТГ), свободного трийодтиронина (св.Т3), и свободного тироксина (св.Т4) у беременных в обследуемых группах, М±m
| Группы | ТТГ (мМЕ/л) | св.Т3 (пмоль/л) | св.Т4 (пмоль/л) |
| Диффузный зоб | 1,80±0,19 | 6,60±0,71 | 17,70±1,91 |
| Узловой коллоидный зоб | 1,80±0,19 | 6,60±0,71 | 17,70±1,91 |
| Тиреотоксикоз | 0,38±0,04* | 11,5±0,13* | 30,30±0,05* |
| Гипотиреоз | 5,80±0,64* | 2,45±0,26* | 8,40±0,75* |
| Контрольная | 1,57±0,16 | 7,15±0,68 | 21,0±0,19 |
| норма | 0,4-2,5 | 0,5-2,5 | 12,0-28,0 |
*р<0,05 (при сравнении с контрольной группой, критерий Даннета).
У беременных с тиреотоксикозом (группа III) установлено закономерное снижение уровня ТТГ (0,38±0,04 мМЕ/л), более чем в 4 раза по сравнению с контрольной группой здоровых женщин (1,57±0,16 мМЕ/л) (р<0,05), при повышенном содержании св.Т4 (30,30±0,05 пмоль/л против 21,0±0,19 пмоль/л в контрольной группе; р<0,05) и св.Т3 (11,5±0,13 против 7,15±0,68 пмоль/л в контрольной группе; р<0,05).
У пациенток с первичным гипотиреозом (группа IV), напротив, содержание ТТГ более чем в 3 раза превышал аналогичный показатель в контрольной группе (5,80±0,64 против 1,57±0,16 мМЕ/л; р<0,05). Уровни св.Т4 и св.Т3 были почти в 2,5 и 3 раза ниже, чем у здоровых женщин (8,40±0,75 против 21,0±0,19 пмоль/л и 2,45±0,26 против 7,15±0,68 пмоль/л, соответственно, р<0,05).
Проведенные нами исследования показывают, что нарушения в системе гемостаза проявляются уже на ранних сроках беременности (в I триместре) и выражаются в первичном повреждении сосудисто-тромбоцитарного звена, особенно в группах с тиреотоксикозом и гипотиреозом. В этих группах, по сравнению с контрольной, был значимо (p<0,05) снижен уровень тромбоцитов (198±4,4 и 192±4,4 соответственно против 234,4±2,8), повышен уровень фибриногена (4,6±0,06 и 5,1±0,06 соответственно против 3,8±0,08) и увеличено протромбиновое время (34,1±0,8 и 37,1±0,8 соответственно против 30,1±0,2) при более низких значениях гематокрита (33,7±0,5 и 32,7±0,5 соответственно против 37,8±0,1). Кроме этого, у женщин с гипотиреозом оказался значимо, по сравнению со здоровыми беременными, увеличен протромбиновый индекс (106,6±1,2 против 99,8±1,2; р<0,05). Все эти изменения свидетельствуют о гемоконцентрации и, косвенно, о возможной гиповолемии у беременных женщин с нарушением функции ЩЖ.
Эстриол является своеобразным маркером развития плода. Проведенные исследования показали, что уровень эстриола (Э3) в плазме крови у беременных с заболеванием ЩЖ на протяжении всей беременности был статистически и клинически значимо ниже, чем в контрольной группе (табл.6).
Таблица 6.
Содержание эстриола у беременных в обследуемых группах (нмоль/л), М±m
| Группы | I триместр | II триместр | III триместр |
| Диффузный зоб | 3,24±0,42* | 36,35±1,96 | 80,84±6,89* |
| Узловой зоб | 1,52±0,74* | 20,84±1,44* | 66,36±6,44* |
| Тиреотоксикоз | 1,32±0,38* | 16,72±2,06* | 58,43±4,86* |
| Гипотиреоз | 2,33±0,54* | 28,59±1,84* | 72,44±6,64* |
| V.Контрольная | 6,00±0,63 | 42,44±2,84 | 106,31±10,04 |
* р<0,05 по сравнению с контрольной группой (критерий Даннета).
Дефицит эстриола в плазме крови у беременных с патологией ЩЖ может свидетельствовать о хронической внутриутробной гипоксии плода, связанной с длительной фетоплацентарной недостаточностью. В наших исследованиях задержка внутриутробного развития плода встречалась в 57% случаев у пациенток с диффузным зобом, в 61% – с узловым зобом, в 78% – с тиреотоксикозом и в 65% – в группе с гипотиреозом, тогда как в контрольной группе этой патологии не отмечалось.
Результаты исследования показали, что эстрадиолпродуцирующая функция ФПК во всех группах женщин с патологией щитовидной железы различной степени усилена на протяжении всей беременности. Сохранение выраженной гиперэстрадиолемии, особенно в III триместре, позволяет прогнозировать риск развития фетоплацентарной недостаточности и угрозу прерывания беременности. В нашем исследовании частота угрозы прерывания беременности в этой группе (52,8%) оказалась в 2 раза выше, чем в контрольной (22,0%) (р<0,05).
Среднее содержание прогестерона в обследуемых группах не различалось и соответствовало срокам нормальной гестации. По-видимому, стабильная и полноценная продукция прогестерона во многом обеспечивала развитие беременности.
Содержание плацентарного лактогена (ПЛ) в группах с патологией ЩЖ не различалось между собой и не отличалось от контрольной группы на протяжении всех триместров беременности. Вопреки предположениям, ожидаемый дефицит ПЛ у беременных с гипотиреозом или тиреотоксикозом оказался незначительно выраженным, а полученные различия с контрольной группой не достигли уровня статистической значимости.
Одним из факторов повреждения структурно-функциональных свойств клеточных мембран являются нарушения в системе ПОЛ–АОС, проявляющиеся антиоксидантной недостаточностью, чрезмерным усилением ПОЛ.
Уровень малонового диальдегида (МДА) у 46,3% женщин в обследуемых группах (III, IV, V) беременных был достоверно выше, чем в группе здоровых беременных на 26,7%.
Активность каталазы у беременных I и II групп, как показали наши исследования, была повышена, в то время как при тиреотоксикозе и при гипотиреозе наблюдается ее достоверное снижение. По-видимому, повышение активности каталазы у женщин I и II групп коррелирует с активацией процессов свободнорадикального окисления, выявленными нами по содержанию малонового диальдегида. Что касается беременных III и IV групп, на фоне дисбаланса тиреоидных гормонов и возникших осложнений беременности наблюдалось снижение каталазной активности, что свидетельствует о недостаточности ферментативного звена антиоксидантной системы вследствие срыва компенсаторных возможностей организма (табл.7).
Таблица 7.
Показатели ПОЛ и АО защиты организма в сыворотке крови у обследованных женщин
| Группы | МДА, нмоль/мл | Каталаза, Н2О2/мл | САА, % | Вит. С, мг/% | Вит.Е мг/мл |
| 1–2 ст. диф.зоб | 9,11±1,02 | 0,036±0,001 | 85,4±2,3 | 0,48±0,02 | 2,18±0,14 |
| Узловой зоб | 10,18±1,23 | 0,050±0,001 | 87,9±2,1 | 0,41±0,02 | 2,04±1,16 |
| Тиреотоксикоз | 12,36±1,22 | 0,022±0,001 | 76,8±2,2 | 0,38±0,02 | 1,90±0,14 |
| Гипотиреоз | 13,24±1,23 | 0,024±0,001 | 77,2±2,1 | 0,36±0,01 | 1,96±0,16 |
| Здоровые беременные | 8,69±1,04 | 0,029±0,01 | 82,6±2,4 | 0,53±0,03 | 2,31±0,10 |
* р<0,05 по сравнению с контрольной группой (критерий Даннета).
Наличие патологии, которая способствует некоторому нарушению гомеостаза, вызывает состояние напряжения защитной антиоксидантной системы, при этом несколько возрастают показатели каталазной активности и суммарной антиоксидантной защиты, за счет этого организм компенсирует возникающие нарушения. В том случае, если имеет место суммарное действие неблагоприятных факторов, такое как при тиреотоксикозе и гипотиреозе, происходит срыв адаптационных механизмов и наступает стадия истощения его антиоксидантных возможностей. Мы полагаем, что описанные изменения в системе ПОЛ–АОС являются одними из важных патогенетических звеньев развития нарушений в системе гемостаза, представленных нами ранее, и способствуют нарушению течения гестационного процесса.
При анализе содержания иммуноглобулинов в плазме крови нами установлено, что у беременных с диффузным эутиреоидным зобом и узловым эутиреоидным коллоидным зобом (группы I+II) среднее содержание IgA во II и III триместрах беременности оказалось в 1,5 раза выше, чем в контрольной группе, однако эти различия были статистически незначимыми. Дефицита иммуноглобулинов мы не выявили ни у одной пациентки.
Определение концентраций цитокинов в сыворотке крови показало зависимость исследуемых показателей от сроков беременности и от характера заболевания ЩЖ. У женщин с диффузным эутиреоидным зобом во II триместре беременности уровни исследуемых показателей оказались близки к значениям этих параметров в контрольной группе. В III триместре у женщин той же группы произошло выраженное увеличение количества ИЛ-1 более чем в 6 раз. В то же время почти в 2,5 раза увеличилось и содержание ФНО. Содержание обоих цитокинов в III триместре беременности значимо превышало содержание этих веществ в контрольной группе здоровых беременных: ИЛ-1 – более чем в 3 раза, а ФНО – более чем в 5 раз (р<0,05).
При исследовании уровня ИЛ-1 и ФНО у беременных женщин с болезнью Грейвса уже во II триместре беременности более чем в 3 раза оказалось повышено содержание как ИЛ-1, так и ФНО по сравнению с контрольной группой. В III триместре произошло резкое увеличение концентрации цитокинов в сыворотке крови: ИЛ-1 превышал уровень в контрольной группе в 5,6 раз, а ФНО – в 5,9 раз (рис. 1).
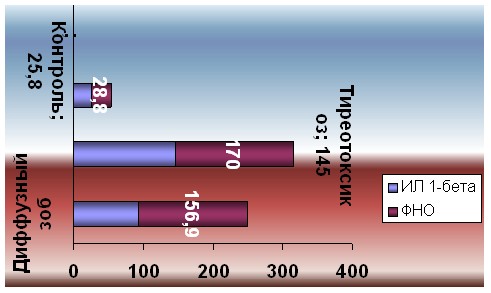
Рис. 1. Содержание цитокинов (пкг/мл) в сыворотке крови беременных женщин с заболеваниями щитовидной железы (III триместр).
Полученные результаты позволили сделать следующее заключение: концентрация цитокинов в сыворотке крови у здоровых женщин не зависит от сроков беременности. В то же время, при наличии заболеваний ЩЖ, таких как диффузный эутиреоидный зоб и болезнь Грейвса, уровни цитокинов прогрессивно возрастают с увеличением сроков гестации. Максимальное увеличение количества как ИЛ-1, так и ФНО наблюдалось у женщин с болезнью Грейвса и большим сроком беременности.
Результаты исследования наличия антифосфолипидных антител в сыворотке крови у беременных женщин с патологией ЩЖ позволили установить, что антифосфолипидные антитела классов IgM и IgG были обнаружены у 62,5% (20/32) беременных женщин с патологией ЩЖ (табл.8).
Таблица 8.
Результаты определения антител (IgM, IgG) к фосфолипидам в сыворотке крови у беременных с заболеваниями ЩЖ (n=32) методом иммуноферментного анализа
| Группы | Анти-КЛ | Анти-ФС | Анти-ФЭ | Анти-ФХ | ||||
| Классы антител | ||||||||
| IgM | IgG | IgM | IgG | IgM | IgG | IgM | IgG | |
| Эутиреоид-ный зоб (n=16) | 20,0% | 10,0% | 10,0% | - | 20,0% | - | 30,0% | 10,0% |
| Б. Грейвса (n=9) | 14,3% | 21,4% | 7,1% | 7,1% | 28,6% | 7,1% | 42,9% | 14,3% |
| АИТ (n=8) | 57,1% | 50,0% | - | 12,5% | 85,7% | 50,0% | 100% | 37,5% |
| Итого в среднем | 18,8% | 25,0% | 6,2% | 6,2% | 25% | 15,6% | 40,6% | 18,8% |
% – доля женщин с положительными антителами к фосфолипидам в соответствующей группе; АИТ – аутоиммунный тиреоидит.
Как следует из таблицы 8, у женщин с различными заболеваниями щитовидной железы наиболее часто определялись антитела к фосфатидилхолину, кардиолипину и фосфатидилэтаноламину: IgM в среднем у 40,6%, 18,8% и 25,0% женщин соответственно; IgG в среднем у 18,8%, 25,0% и 15,6% соответственно. Высокое содержание антифосфолипидных IgM у беременных с патологией ЩЗ свидетельствует об остроте аутоиммунных реакций, направленных на компоненты различных клеточных мембран.
Результаты исследования содержания ХГЧ у обследованных беременных позволили установить, что во II триместре у 11 беременных с заболеваниями диффузным зобом I–II степени и узловым зобом (группы I+II) не обнаружено положительной реакции (+) ни на антитела к ХГЧ класса IgM, ни класса IgG. В группе III с тиреотоксикозом (n=13) у 2 (15,4%) пациенток выявлены IgM и IgG к ХГЧ. В группе IV с гипотиреозом (n=8) антитела к ХГЧ класса IgM обнаружены у 1 пациентки (12,5%).
В III триместре у беременных с заболеваниями диффузным и узловым зобом (группа I+II) и с тиреотоксикозом (группа III) так же, как и во II триместре, не было обнаружено положительной реакции (+) на антитела IgM к ХГЧ. И только у 1 (12,5%) пациентки с тиреотоксикозом (группа IV) сохранялась положительная реакция (+) на антитела IgM и IgG к ХГЧ.
Представляют интерес результаты патоморфологических исследований плацент, которые показали, что при гипотиреозе в плаценте происходят значительные дистрофические и некробиотические изменения гистологических структур с явлениями гиперплазии интимы мышечных элементов и периваскулярным отеком и коагуляционным некрозом. Степень выраженности этих изменений коррелировала с клинической картиной и результатами исследования гемостазиограммы.
Исследования плацент у женщин с тиреотоксикозом также в определенной степени зависели от течения гестации. При наличии осложнений степень выраженности патологических изменений была более яркой. У 9 пациенток с гестозом, ФПН и СЗРП наблюдались резко выраженные дистрофические изменения плацентарной ткани, что выражалось в отеке стромы ворсин, некрозе ворсин, захватывающем все ее элементы: строму, цитотрофобласт, синцитий. При этом описанные изменения распространялись и на децидуальную ткань. В тех местах, где сохранялась структура ворсин, отмечалось резкое истончение цитотрофобласта и синцития или даже полное их отсутствие. Известно, что дыхательная и резорбционная функция плаценты возрастает по мере уменьшения количества тканей, поэтому можно предположить, что потеря эпителиального покрова имеет компенсаторное влияние, облегчающее процессы обмена между матерью и плодом, в частности диффузию кислорода. У 11 женщин имелись аналогичные изменения меньшей степени выраженности. Так, в децидуальной ткани некроз не обнаруживался, а выявлялись дистрофические изменения клеток в виде вакуолизации протоплазмы или некробиоза.
Нами также выявлены характерные патологические изменения сосудов ворсин. В некоторых случаях сосуды были расширены, стенки их истончены и состоят из одного слоя эндотелиальных клеток. Просветы их нафаршированы форменными элементами крови (стаз), межворсинчатые пространства расширены, заполнены кровью. В отдельных случаях наряду со значительно расширенными сосудами с выраженным истончением стенок определялись сосуды с утолщенными стенками, что было обусловлено гиперплазией мышечного слоя и интимы. Вокруг сосудов был выражен отек стромы. Кроме описанных картин состояния сосудов, мы наблюдали резкое сужение просвета сосудов, вплоть до их облитерации.
Соединительная ткань плацентарных перегородок также подвергалась патологическим изменениям: отеком или некрозом, утолщением стенки сосудов, просветы их сужены или полностью облитерированы.
Таким образом, выявленные нами при тиреоидной патологии морфологические изменения в плаценте свидетельствуют о большой вероятности возникновения гипоксии плода, что не может не отразиться на его развитии. И так как характер выявленных нами патологических изменений в плаценте не специфичен, можно предположить, что в их возникновении ведущую роль играет гипоксия, возникающая у беременных с сочетанными тиреоидными и гестационными патологическими процессами.
Однако в сочетании с ранее выявленными иммунологическими нарушениями и изменениями в системе свертывания крови у беременных женщин с некомпенсированным тиреотоксикозом или гипотиреозом, описанные морфологические изменения в плаценте еще раз свидетельствуют о роли нарушений функции щитовидной железы как потенциального фактора риска фетоплацентарной недостаточности. Подтверждением этому явились результаты допплерометрического исследования кривых скоростей кровотока, которые проведены в III триместре.
В группах с диффузным и узловым эутиреоидным зобом (группы I и II) нарушения кровотока в артерии пуповины были обнаружены у 11,5% (23/200) женщин, в средней мозговой артерии плода – у 8,0% (16/200), в маточной артерии – у 14,5% (29/200) беременных. В группах с тиреотоксикозом и гипотиреозом (III–IV группах), кроме аналогичных изменений, отмечены и более выраженные, а именно: отсутствие диастолического компонента кровотока в 12,5 % (12/96) случаев, что характерно для критического состояния плодово-плацентарной гемодинамики. Результаты комплексных допплерометрических исследований кровотока матери и плода выявили признаки повышенной резистентности маточных артерий и артерии пуповины у беременных с заболеваниями ЩЖ. Повышение сосудистой резистентности способствует нарушению функции трофобласта, и является ведущим морфологическим субстратом, нарушающим маточно-плацентарное кровообращение. При этом повышается и периферическое сосудистое сопротивление в плодовой части плаценты.
Изменения показателей мозгового кровотока плода являются следствием декомпенсации плодово-плацентарного кровообращения и могут сопровождаться рождением детей с признаками внутриутробной задержки развития плода, типичным проявлением плацентарной недостаточности.
В нашем исследовании новорожденные с гипотрофией I степени чаще появлялись на свет от матерей с заболеваниями ЩЖ, чем от здоровых женщин: в I группе – в 19,8% (25/125) случаев, во II группе – в 33,3% (25/75), в III группе – в 26,5% (13/49), в IV группе – в 25,5% (12/47), в контрольной – в 3,0% (3/100) случаев (p<0,001). Гипотрофия плода II степени в I группе встречалась с частотой 7,8% (10/125), во II группе – 14,6% (11/75), в III группе – 16,3% (8/49), в IV группе – 12,8% (6/47), в контрольной группе не было ни одного случая рождения детей с гипотрофией II степени.
Внутриутробная гипоксия плода чаще всего развивалась в группах тиреотоксикоза (51,6%; 25/49) и гипотиреоза (46,8%; 22/47). В группе с диффузным зобом I–II степени – 26,6% (33/125), в группе с узловым зобом – 33,3% (25/75), в контрольной – 11,0% (11/100) (р<0,001) (табл.9).
Таблица 9.
Допплерометрические показатели кровотока в системе мать–
плацента–плод у беременных в обследуемых группах, M±m
| Группы наблю- дения/ параметры | Локализация артерий | ||||||||
| Маточная | Пуповинная | Среднемозговая плода | |||||||
| СДО | ИР | ПИ | СДО | ИР | ПИ | СДО | ИР | ПИ | |
| Гр. 1 (n=125) | 1,87± 0,03* | 0,56± 0,04* | 0,64± 0,03* | 2,26± 0,04* | 0,62± 0,05* | 0,88± 0,03* | 4,01± 0,06* | 0,68± 0,02 | 1,34± 0,03* |
| Гр. II (n=75) | 2,06± 0,03* | 0,61± 0,07* | 0,74± 0,04* | 2,34± 0,05* | 0,64± 0,03* | 0,99± 0,02* | 3,92± 0,03* | 0,58± 0,05* | 1,28± 0,05* |
| Гр. III (n=49) | 2,26± 0,03* | 0,64± 0,03* | 0,78± 0,04* | 2,25± 0,05* | 0,69± 0,03* | 1,01± 0,03* | 3,78± 0,03* | 0,62± 0,06* | 2,21± 0,02* |
| Гр. IV (n=47) | 2,36± 0,03* | 0,71± 0,08* | 0,98± 0,01* | 2,68± 0,03* | 0,82± 0,05* | 1,04± 0,03* | 3,68± 0,01* | 0,56± 0,04* | 1,31± 0,05* |
| Гр. V (n=100) Контроль | 1,58± 0,03 | 0,31± 0,04 | 0,58± 0,03 | 2,05± 0,05* | 0,46± 0,03 | 0,68± 0,01 | 4,10± 0,03 | 0,69± 0,04 | 1,38± 0,04 |
* p<0,001 по сравнению с контрольной группой (по критерию Даннета).
СДО – систоло-диастолическое отношение;
ИР – индекс резистентности;
ПИ – пульсационный индекс.
Анализируя перинатальные исходы, нами были получены следующие данные.
При оценке новорожденных по шкале Апгар оказалось, что средний балл по Апгар во всех группах матерей с патологией ЩЖ оказался значимо ниже (р<0,05), чем в контрольной группе (табл. 10). Наиболее низкий средний балл по шкале Апгар был у детей, рожденных от матерей с декомпенсированным гипотиреозом (6,3 балла против 8,5 баллов в контроле) или тиреотоксикозом (6,4 балла против 8,5 баллов в контроле).
С синдромом дезадаптации родилось новорожденных в I группе – 22,4% человек, во II группе – 35,4%, в III группе – 46,9%, в IV группе – 46,8%, в контрольной – 12,3%.
Респираторный дистресс-синдром наблюдался в I группе у 11,2% детей, во II группе – у 20,8%, в III группе – у 42,9%, в IV группе – у 34,0%, в контрольной – у 4,2%.
Отечный синдром наблюдался у новорожденных в I группе – 19%, во II –22,9%, в III – 30,6%, в IV группе – в 34,0%, в контрольной – в 14,5%.
У новорожденных отмечена патологическая убыль массы тела в I группе – у 12,0% детей, во II группе – у 20,6%, в III группе – у 30,6%, в IV группе – у 34,%, в контрольной – в 8,5%.
Таблица 10.
Оценка новорожденных по шкале Апгар в баллах
| Группы | 9 баллов | 7–8 баллов | 5–6 баллов | 3–4 балла | Средний балл | ||||
| Абс. | % | Абс. | % | Абс. | % | Абс. | % | ||
| Диффузный зоб | 35 | 29,2 | 74 | 61,7 | 10 | 8,3 | 1 | 0,8 | 7,3* |
| Узловой зоб | 16 | 23,4 | 44 | 65,1 | 7 | 10,1 | 1 | 1,4 | 7,2* |
| Тиреотоксикоз | 5 | 12,2 | 23 | 56,1 | 11 | 26,8 | 2 | 4,9 | 6,4* |
| Гипотиреоз | 6 | 15,7 | 20 | 54,1 | 10 | 27,0 | 2 | 5,3 | 6,3* |
| Контрольная | 76 | 76,0 | 19 | 19,0 | 2 | 2,0 | - | - | 8,5* |
*р < 0,05 для всех групп по сравнению с контрольной группой (тест Стьюдента с поправкой Бонферони для множественных сравнений).
Асфиксия зарегистрирована в I группе у 18,1% детей, во II группе – у 20,6%, в III группе – у 26,5%, в IV группе – у 25,5%, в контрольной – у 9,0%.
Поражение центральной нервной системы у новорожденных наблюдалось в I группе у 10,3%, во II группе – у 39,6%, в III группе – у 42,9%, в IV группе – у 40,4%, в контрольной – у 6,3%.
Травматические поражения наблюдались в I группе у 3,4% детей, во II группе – у 6,0%, в III группе – у 6,1%, в IV группе – у 6,4%, в контрольной – у 1,0%.
Таким образом, в группах женщин с нарушенной функцией ЩЖ доля новорожденных, имеющих ту или иную степень задержки внутриутробного развития, осложнения неонатального периода, а также доля недоношенных детей оказались значительно выше, чем в контрольной.
Послеродовая лактация – это гормонально обусловленный процесс, подготовка к которому начинается с ранних сроков беременности. Изучение лактации нами проводилось в 5 обследуемых группах. Лактация не изучалась у женщин, родоразрешенных путем операции кесарева сечения – 29 (19,3%), после преждевременных родов – 21 (8,4%), так как известно негативное влияние этих факторов на становление лактационной функции.
У женщин с патологией ЩЖ увеличение количества секретируемого молока происходило медленнее, что проявилось меньшим его объемом на 2, 4 и 6 сутки по сравнению с контрольной группой (табл.11).
Таблица 11.
Суточное количество молока у родильниц в обследуемых группах (средние данные в мл), М±m
| Группы | Дни лактации | ||
| 2 сутки | 4 сутки | 6 сутки | |
| I. Диффузный зоб (n=118) | 184,6±6,2 | 287,68±6,82* | 494,62±10,84* |
| II. Узловой зоб (n=61) | 144,56±6,34* | 264,53±8,24* | 464,44±6,06* |
| III. Тиреотоксикоз (n=25) | 112,65±6,82* | 224,48±10,2* | 404,42±8,24* |
| IV. Гипотиреоз (n=25) | 106,24±6,75* | 204,86±4,2* | 399,64±6,84* |
| V. Контрольная (n=100) | 202,08±6,84 | 324,70±8,36 | 562,50±10,10 |
* р<0,05 (при сравнении с контрольной группой, критерий Даннета).
Отмечено, что у родильниц с кровотечением (n=22) объем секретируемого молока оказался меньше, чем у остальных женщин (n=274).
Снижение количества молока наблюдалось и у родильниц со слабостью родовых сил (n=67) (по сравнению с остальными женщинами объединенной выборки с патологией щитовидной железы, n=229): на 2 сутки составил 105,44±18,4 мл против 136,99±6,4 мл, на 4 сутки – 189,84±19,6 мл против 324,70±8,36 мл (р<0,05), на 6 сутки – 364,60±22,8 мл против 495,32±8,21 мл (р<0,05).
Для оценки влияния концентрации ПРЛ на лактационную функцию мы провели его исследование у женщин с гипотиреозом и тиреотоксикозом, а также у 20 здоровых родильниц на 2 и 6 дни пуэрперия. Содержание ПРЛ на вторые сутки пуэрперия составило 57,08 нг/мл у родильниц с гипотиреозом, 52,34 нг/мл при тиреотоксикозе и 120,3 нг/мл у здоровых родильниц. На 6 сутки концентрация ПРЛ увеличивалась во всех группах, но была достоверно ниже, чем в группе контроля: 122,5 нг/мл, 119,4 нг/мл и 153,9 нг/мл в соответствующих группах. Таким образом, установлена несомненная роль ПРЛ в развитии лактации и его достоверное снижение при патологии ЩЗ.
Изучение степени выраженности гипогалактии (ГГ) позволило установить, что ГГ первой степени, когда дефицит молока составляет до 25% от необходимого количества, наблюдалась в I группе у 38 (36,5%) пациенток, во II группе – у 23 (35,9%), в III группе – у 4 (25,0%), в IV группе – у 4 (25,0%), в контрольной – у 20 (20%) женщин. ГГ второй степени (50% дефицита секреции молока) имела место в I группе у 3 (2,6%) женщин, во II группе – у 4 (6,0%), в III группе – у 3 (15,7%), в IV группе – у 2 (12,5%). ГГ III степени (75% дефицита молока) в группе с тиреотоксикозом наблюдалась у 8,7% пациенток, с гипотиреозом – у 12,5%. В контрольной группе гипогалактия I степени наблюдалась у 20,0% пациенток, II степени – у 7,0%, случаев тяжелой гипогалактии не наблюдалось. Лактация отсутствовала (агалактия) у 2/118 (1,6%) пациенток с диффузным зобом, у 8/69 (4,5%) женщин с узловым зобом, у 1 (5,25%) женщины с тиреотоксикозом и у 1 женщины (6,25%) с гипотиреозом. В контрольной группе не было ни одного случая агалактии. Обобщая полученные данные, следует отметить, что наибольшая частота различных нарушений лактации наблюдалась у женщин с дисфункцией ЩЖ.
При исследовании общей калорийной ценности грудного молока было отмечено ее динамическое повышение во все сроки лактации. Однако у женщин с тиреотоксикозом и гипотиреозом калорийная ценность грудного молока оказалась достоверно ниже, чем в контрольной группе и у женщин с заболеваниями ЩЗ, протекающими без нарушения ее функции: в III группе –38, 64±1,3 ккал/100мл, в IV группе – 36,6±0,8 ккал/100мл, в контрольной группе – 48,24±0,18 ккал/100мл (p<0,05).
Снижение калорийности грудного молока обусловлено нарушением его композиции. Известно, что одним из важных компонентов молока является белок, так как он служит источником пластического материала для тканей организма ребенка.
Как видно из приведенных данных, во всех группах с патологией ЩЖ оказалось достоверно (р<0,05) по сравнению с контролем снижено общее содержание сывороточных белков. Кроме этого, изменено соотношение сывороточных белков: снижены концентрации иммуноглобулинов и повышено содержание -лактоальбуминов и сывороточных альбуминов. В таблице 12 представлено содержание сывороточных белков в молоке обследованных женщин (табл.12).
Таблица 12.
Содержание белка в молоке у женщин в обследуемых группах, М±m
| Наименование компонентов | I | II | III | IV | V |
| Диффузный зоб | Узловой зоб | Тиреотоксикоз | Гипотиреоз | Контрольная | |
| Сыв. белки мг/мл. | 7,6±0,06* | 7,2±0,07* | 6,54±0,06* | 5,83±0,02* | 8,9±0,9 |
| Фракции белков, % | |||||
| Иммуноглобулины | 32,64±3,1* | 30,44±3,0* | 24,26±3,2* | 20,86±2,9* | 42,96±2,9 |
| а-лактоальбумины | 34,84±1,8 | 37,78±1,4 | 37,66±0,2 | 38,54±1,2 | 32,94±2,0 |
| б-лактоальбумины | 24,46 ± 1,0* | 21,74 ± 1,2* | 24,46 ± 1,4* | 26,20 ± 1,0* | 10,84 ± 1,2 |
| Сывороточный альбумин | 5,06±0,30 | 6,04±0,2* | 6,64±0,3* | 7,32±0,3* | 4,26±0,3 |
* р<0,05 (по сравнению с контрольной группой, критерий Даннета).
Особое значение для питания новорожденного имеет содержание незаменимых аминокислот в молоке. Наши исследования показали, что при патологии ЩЗ содержание незаменимых аминокислот ниже, чем в молоке здоровых родильниц.
Жиры являются главным источником энергии для ребенка. Содержание жира в грудном молоке матерей с диффузным эутиреоидным зобом составило 29,06±2,4 г/л, в группе с узловым зобом – 27,4±3,2 г/л, в группе с тиреотоксикозом – 26,6±1,4 г/л, что достоверно не отличалось от содержания жира в молоке женщин из контрольной группы (30,58±2,8 г/л).
Однако у женщин с гипотиреозом концентрация общего жира в материнском молоке оказалась ниже, чем в контроле: 20,68±2,6 г/л против 30,58±2,8 г/л (р<0,05, однофакторный дисперсионный анализ).
Углеводы женского молока являются в количественном отношении преобладающей частью сухих компонентов. Потребность новорожденных в углеводах превышает потребность в белках и жирах. В состав женского молока входят моносахара: фруктоза, глюкоза, галактоза и олигосахариды, составляющие основную массу углеводов – 94%. Преобладающей составной частью олигосахаридов является лактоза.
Результаты наших исследований позволили установить, что самая низкая концентрация углеводов обнаружена в группе с гипотиреозом (52,34±1,70 мг/л), по сравнению с контрольной группой (64,84±1,80 мг/л). В группе родильниц с тиреотоксикозом содержание углеводов в материнском молоке (56,48±1,8 мг/л) было также снижено (р<0,05, критерий Даннета) (табл.13).
Таблица 13.
Сравнительные данные содержания заменимых и незаменимых аминокислот в молоке родильниц, M±m (мкм/мг белка)
| Аминокис лоты мл/л | Группы женщин | ||||
| Диффузный зоб | Узловой зоб | Тиреотоксик. | Гипотиреоз | Контрольная | |
| Заменимые | 5125,17±122,3 | 4710,56±104,5 | 3996,8±92,4 | 3874,8±102,3 | 5496,37±121,5 |
| Незамени мые | 5779,62±119,6 | 4940,5±111,8 | 3544,9±94,3 | 3169,5±99,6 | 6198,7±120,5 |
| Соотноше ния замени мых к незаменимым | 0,88 | 0,95 | 1,1 | 1,2 | 0,88 |
Аналогичные данные были получены и при исследовании содержания лактозы: 6,26±0,37 мг при тиреотоксикозе и 5,64±0,24 мг при гипотиреозе, в то время как в контрольной группе – 8,98±0,31 мг (р<0,05, критерий Даннета).
Недостаток углеводов приводит к нерациональному использованию энергетических ресурсов белка, вследствие чего у новорожденных может формироваться относительная белковая недостаточность.
При изучении содержания минералов в женском грудном молоке у пациенток с патологией ЩЖ выявлено снижение концентрации калия и натрия, а в группах гипотиреоза и тиреотоксикоза еще кальция и магния (табл. 14). При этом во всех группах сохранялось необходимое соотношение кальция и фосфора 2:1.
Таблица 14.
Содержание минералов в грудном молоке у женщин в обследуемых группах, (М ±m)
| Элементы, г/л | I | II | III | IV | V |
| Зоб I–II ст. | Узловой зоб | Тиреотоксик. | Гипотиреоз | Контрольная | |
| Натрий | 0,35±0,004* | 0,40±0,002* | 0,49±0,002* | 0,54±0,001* | 0,28±0,016 |
| Калий | 0,52±0,014* | 0,50±0,012* | 0,52±0,010* | 0,48±0,010* | 0,64±0,014 |
| Кальций | 0,29±0,015 | 0,26±0,013 | 0,24±0,012* | 0,22±0,018* | 0,33±0,03 |
| Магний | 0,08±0,004 | 0,10±0,009 | 0,012±0,008* | 0,015±0,014* | 0,04±0,012 |
| Фосфор | 0,12±0,009 | 0,12±0,010 | 0,11±0,015 | 0,10±0,010 | 0,14±0,003 |
*р<0,05 при сравнениях с контрольной группой (критерий Даннета).
У родильниц с тиреотоксиком оказалось снижено содержание цинка в грудном молоке (3,898±0,231мл/л против 4,629±0,008 мл/л; р<0,05). При гипотиреозе было снижено содержание как цинка (3,564±0,141 против 4,629 ±0,008 мл/л; р<0,05), так и кобальта (0,003±0,0003 против 0,008±0,0001 мл/л; р<0,05). Несмотря на то, что у женщин в период беременности была диагностирована анемия различной степени, в период лактации содержание железа в грудном молоке во всех группах оказалось сопоставимым и находилось в пределах нормальных значений.
Нами установлено, что снижение содержания витаминов А, С и Е (по сравнению с контрольной группой) было отмечено только у женщин с тиреотоксикозом и гипотиреозом (р<0,05).
В настоящем разделе представлены эффекты индивидуальной профилактики физиологическими дозами йода на протяжении всего срока гестации у беременных женщин с различными аутоиммунными заболеваниями ЩЖ в анамнезе. Кроме этого, перед нами стояла задача оценить эффекты физиологических доз йода в отношении профилактики нарушений лактационной функции у родильниц с патологией ЩЖ и улучшения качественного состава материнского молока. Для этого из обратившихся на ранних сроках беременности женщин были отобраны беременные с компенсированным на момент диагностики беременности первичным гипотиреозом в исходе аутоиммунного тиреоидита (n=47) (группа IIIA). В IVA группу были отобраны беременные с болезнью Грейвса (синоним – диффузный токсический зоб) в анамнезе, в состоянии эутиреоза после проведения консервативной терапии препаратами тиреостатиков различной степени давности (n=64).
В каждой группе женщины были путем открытой блоковой рандомизации разделены на две подгруппы. Подгруппы (а) (KI+) дополнительно к стандартным мероприятиям по профилактике и лечению акушерской патологии получали физиологические дозы йода в виде фармакологических препаратов калия йодида (KI, 200 мкг/сутки) либо в составе витаминно-минеральных комплексов «Элевит-Пренаталь» или «Центрум-Матерна» (150 мкг/сутки). Во вторых подгруппах (b) (KI-) проводилось только стандартное наблюдение, профилактика и, при необходимости, лечение акушерской и перинатальной патологии. У всех женщин во всех триместрах гестации контролировались уровни ТТГ и св.Т4 в крови. У пациенток, принимавших препараты левотироксина, при необходимости проводилась коррекция дозы препарата (табл.15).
Таблица 15.
Показатели уровня гормонов в обследуемых группах в III триместре беременности, М±m
| Показатели | Болезнь Грейвса | Аутоиммунный тиреоидит | ||
| (KI-) | (KI+). | (KI-) | (KI+) | |
| ТТГ, мЕд/л | 1,83±0,03 | 2,24±0,02 | 0,84±0,02 | 0,69±0,02 |
| общ.Т3, нмоль/л | 3,08±0,06 | 2,44±0,03 | 3,64±0,04 | 3,04±0,06 |
| общ.Т4, нмоль/л | 274,71±3,45 | 162,69±2,16 | 106,48±2,76 | 122,41±1,69 |
| Св.Т4, нмоль/л | 14,32±0,2 | 12,96±0,2 | 16,2±1,04 | 14,62±1,2 |
Как видно из таблицы, можно сделать вывод о том, что прием йода в физиологических дозах, по-видимому, не оказывает существенного влияния на функцию ЩЖ при адекватном лечении и контроле аутоиммунных тиреопатий. У беременных женщин индивидуальная йодная профилактика прежде всего направлена на обеспечение йодом организма плода, у которого уже начиная с 12 недели гестации происходит секреция собственных тиреоидных гормонов.
При прогнозировании нарушения состояния ФПС всем пациенткам назначали препараты, улучшающие кровообращение в маточно-плацентарном и плодовом комплексе, такие как эуфиллин и но-шпа (уменьшающие общее периферическое сопротивление сосудов). Кроме того, использовались препараты, улучшающие реологические свойства крови (реополиглюкин, свежезамороженная плазма, инфукол, микродозы аспирина); аминокислоты – метионин, глютаминовая кислота, галаскорбин; антиоксиданты – витаминные комплексы, содержащие витамины А, Е, С.
В связи с тем, что у большинства беременных в нашем регионе диагностируется анемия, при ее выявлении (женщины с анемией средней и тяжелой степеней были исключены из наблюдения) назначались железосодержащие препараты (сорбифер-дурулекс или тардиферон).
Во всех триместрах беременности мы оценивали содержание гормонов фетоплацентарного комплекса (эстриола, эстрадиола, плацентарного лактогена), в группах женщин с аутоиммунными заболеваниями ЩЖ. Анализируя изменение концентрации гормонов, можно сделать заключение, что хотя проведение йодной профилактики не позволило выявить статистически значимой разницы между группами, однако, среднее содержание гормонов у беременных, получивших терапию, направленную на коррекцию тиреоидного статуса, имело статистически значимые отличия по сравнению с пациентками, у которых тиреоидная патология была выявлена впервые на поздних сроках гестации. Это свидетельствует о положительном влиянии проведенной нами комплексной терапии. Так, при гипотиреозе и при тиреотоксикозе концентрация эстриола возрастала и приближалась к значениям этого показателя у здоровых беременных. Аналогичные данные были получены при тиреотоксикозе. Таким образом, результаты проведенных исследований позволяют заключить, что применение препаратов, коррегирующих тиреоидную функцию, позволяет улучшить как состояние плода (который является основным источником эстриола), так и функциональное состояние фетоплацентарного комплекса. Сравнительные наблюдения между женщинами, принимавшими и не принимавшими дополнительные дозы йодида калия, позволяют предположить, что собственно содержание йода в организме беременной женщины не оказывает непосредственного влияния на функционирование плаценты. Как описывалось выше, у всех женщин в исследуемых группах и подгруппах сохранялось эутиреоидное состояние на протяжении всей беременности, что, по-видимому, и объясняет наблюдаемое достоверное отсутствие различий в содержании гормонов плаценты.
Однако необходимо отметить, что дополнительный прием препаратов йода, начиная с ранних сроков беременности, сопровождался положительными тенденциями в состоянии новорожденных. В частности, среди новорожденных от матерей в обеих группах, получавших КI, не было зарегистрированного ни одного случая тяжелой гипотрофии (гипотрофия III степени); гипотрофия II степени чаще имела место в подгруппах, не получавших KI.
В своей работе мы исследовали также лактационную функцию у женщин, принимавших и не принимавших калия йодид во время беременности. При оценке значимости лечения тиреоидной патологии в комплексе с терапией ФПН на количество секретируемого молока нам удалось установить достоверное (p<0,05) снижение частоты нарушения лактации у родильниц с гипотиреозом и при тиреотоксикозе.
Как представлено на рисунке 2, в результате проведенной терапии вне зависимости от применения йодида калия наблюдалось значительное увеличение количества секрета молочных желез у женщин с тиреотоксикозом и с гипотиреозом. Так, при тиреотоксикозе у родильниц, поздно взятых на учет, мы наблюдали агалактию в 5,26% случаев. Общее число женщин с нарушением лактации в этой группе составило 58,5%, после терапии – 37,5%. При гипотиреозе нормальная лактация была только у 37,6%, в то время как после лечения она возросла до 72,3%.
Содержание ПРЛ в IIIА группе составило 111,5±6,73 нг/мл на 2 сутки и 150,42±13,23 нг/мл на 6 сутки, в то время как в группе III эти показатели были 57,08±4,62 нг/мл и 122,54±10,71 нг/мл соответственно (р<0,05).
При исследовании концентрации ПРЛ у родильниц с компенсированным к моменту зачатия тиреотоксикозом было установлено, что его содержание составляет 102,65±9,84 нг/мл на 2 сутки пуэрперия и 141,7±8,74 нг/мл на 6 сутки. Как указывалось ранее, содержание ПРЛ при позднем выявлении тиреотоксикоза составило 52,34±4,76нг/мл и 119,43±7,85 нг/мл (р<0,05).
 Рис. 2. Частота нарушения лактационной функции после проведенной терапии у родильниц с тиреотоксикозом и с гипотиреозом.
Рис. 2. Частота нарушения лактационной функции после проведенной терапии у родильниц с тиреотоксикозом и с гипотиреозом.
Результаты наших исследований демонстрируют негативное влияние нарушений тиреоидной функции на характер лактационного процесса и возможность его коррекции путем проведения прегравидарной подготовки и терапии в период гестации.
Суммируя полученные в этой части работы данные, можно сделать общее заключение о том, что вопреки существующим опасениям по поводу потенциального неблагоприятного влияния поступления йода в организм женщин с аутоиммунными заболеваниями ЩЖ, нами не было получено убедительных доказательств такого влияния. Скорее, напротив, при адекватной медикаментозной компенсации гипотиреоза или тиреотоксикоза, дополнительный прием препаратов йода беременными женщинами с аутоиммунными заболеваниями ЩЖ, не оказывая существенного влияния на функцию ЖЩ этих женщин, способствует нормализации гормоносекретирующей функции фетоплацентарного комплекса и положительно влияет на лактационную функцию в послеродовом периоде.
ВЫВОДЫ
- Гестация у женщин с некомпенсированными нарушениями функции ЩЖ и проживающими в условиях йодного дефицита характеризуется высокой частотой осложнений, как со стороны матери (анемия, угроза невынашивания, гестоз, фетоплацентарная недостаточность), так и со стороны плода (гипоксия, задержка внутриутробного развития). В целом у женщин с некомпенсированными гипотиреозом или тиреотоксикозом патология беременности наблюдается в 2 раза чаще, осложнения родов - в 1,5 раза чаще, чем в популяции.
- Недостаточная компенсация гипотиреоза или тиреотоксикоза во время беременности сопровождается нарушениями в свёртывающей системе крови беременных и способствует развитию фетоплацентарной недостаточности. Степень изменений функции фетоплацентарного комплекса коррелирует с тяжестью патологических состояний ЩЖ. Патоморфологические исследования подтверждают факт нарушения состояния плаценты.
- Некомпенсированный гипотиреоз у беременных женщин сопровождается усилением процессов перекисного окисления липидов без компенсаторного повышения активности противоокислительной системы организма.
- У беременных с аутоиммунным тиреоидитом повышена частота выявления аутоантител к различным фосфолипидам, основного субстрата антифосфолипидного синдрома, который может усугублять риск невынашивания у этого контингента женщин. Аутоиммунный тиреоидит также ассоциирован с повышенной частотой выявления антител к ХГЧ, которые являются фактором риска по развитию угрозы прерывания беременности и плацентарной недостаточности.
- Определение содержания цитокинов (в частности ИЛ-1 и ФНО) в плазме крови беременных женщин с патологией ЩЖ имеет прогностическое значение для выявления гестационных осложнений. Раннее выявление и адекватная коррекция нарущений функции ЩЖ сопровождается снижением частоты гестационных осложнений.
- Неадекватный контроль тиреотоксикоза во время беременности сопровождается снижением продукции пролактина – основного регулятора лактации, уменьшением объёма материнского молока в послеродовом периоде и снижением содержания в нём незаменимых аминокислот, жиров, углеводов и некоторых микроэлементов.
- Приём физиологических доз йода (150-200 мкг/сут) беременными женщинами с аутоиммунными заболеваниями ЩЖ в анамнезе является безопасным для матери и потенциально выгодным для ребёнка.
- Главным мероприятием профилактики гипогалактии является своевременная коррекция нарушений функции ЩЖ и поддержание эутиреоза на протяжении всей беременности и в раннем послеродовом периоде. Дополнительный приём в течение беременности витаминно-минеральных комплексов на основе витаминов А, Е и С способствует улучшению качественного состава молока.
- Рациональная прегравидарная и пренатальная подготовка, включающая быструю нормализацию функции щитовидной железы, активное выявление и коррекцию факторов риска гестационных нарушений, приём физиологических доз калия йодида и витаминно-минеральных комплексов способствуют улучшению перинатальных исходов, и лактационной функции при патологии ЩЖ.
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ
1. У женщин, проживающих в условиях йодного дефицита, крайне необходимо проведение скрининга в I триместре функции щитовидной железы (ПТГ, св.Т4, АТ-ТГ) не только на ранних сроках беременности, но и в период ее планирования.
2. Госпитализация для лечения и родоразрешения беременных женщин с нарушенной функцией ЩЖ должна проводиться в стационарах в 3 этапа (для беременных высокого перинатального риска).
3. Беременных с аутоиммунными заболеваниями щитовидной железы и положительными антителами к фосфолипидам целесообразно выделять в группу риска по невынашиванию беременности.
4. У беременных с нарушениями функции ЩЖ целесообразно проведение комплексной оценки состояния фетоплацентарного комплекса с применением современных перинатальных технологий (допплерометричекое и ультразвуковое исследование плаценты) и определением уровней плацентарного лактогена, эстриола и эстрадиола, что позволяет прогнозировать развитие фетоплацентраной недостаточности.
5. Индивидуальная йодная профилактика с суточным потреблением 200 мкг йода целесообразна у всех беременных женщин с нормальной функцией щитовидной железы, независимо от наличия у них заболеваний щитовидной железы в анамнезе.
6. Беременные с заболеваниями ЩЖ должны быть выделены в группу высокого риска по потенциальной возможности развития у них нарушений лактации. На практике всем родильницам с патологией щитовидной железы желательно определять не только суточную секрецию молока, но и его химический состав, особенно при ГГ, ЗВРП, отставании в прибавке массы тела новорожденного, с целью решения вопроса о необходимости дополнительного парентерального питания новорожденных.
7. Комплексная прегравидарная и пренатальная подготовка у женщин, проживающих в регионе йодного дефицита должна включать в себя определение функции ЩЖ и её контроль и коррекцию на протяжении всей беременности, активное выявление и коррекцию факторов риска фето-плацентарной недостаточности у беременных с заболеваниями ЩЖ, приём витаминно-минеральных комплексов и физиологических доз калия йодида.
СПИСОК ОПУБЛИКОВАННЫХ РАБОТ
- Раджабова Ш.Ш., Омаров С.-М.А. Исследование спектра антифосфолипидных антител у беременных с патологией щитовидной железы. // Медицинская иммунология. – 2004. – Т. 6. – № 3–5. – С. 387–388.
- Раджабова Ш.Ш., Омаров Н.С.-М. Влияние патологии щитовидной железы у родильниц на лактационную функцию и аминокислотный состав грудного молока. // Российский вестник акушера-гинеколога. – 2010. – Т. 10. – № 6. – С. 14–18.
- Раджабова Ш.Ш., Омаров С.-М.А. Влияние патологии щитовидной железы у родильниц на лактационную функцию и аминокислотный состав грудного молока. // Российский вестник акушера-гинеколога. – 2010. – № 6. – С. 14–18.
- Раджабова Ш.Ш. Содержание цитокинов в сыворотке крови у беременных с заболеваниями щитовидной железы. // Российский вестник акушера-гинеколога. – 2010. – № 3. – С. 13–15.
- Раджабова Ш.Ш. Перинатальные исходы у женщин с патологией щитовидной железы. // Российский вестник акушера-гинеколога. – 2010. – Т. 10. – № 10. – С. 42.
- Раджабова Ш.Ш., Омаров Н.С.-М., Мусаев О.Х., Мусаева К.О. Акушерские и перинатальные аспекты тазового предлежания плода в зависимости от тактики ведения беременности и родов. // Российский вестник акушера-гинеколога. – 2010. – № 4. – С. 45–48.
- Раджабова Ш.Ш. Исследование маточно-плацентарного и плодового кровотока у беременных с патологией щитовидной железы. // Российский вестник акушера-гинеколога. – 2010. – № 6. – С. 41–44.
- Ахмадова Е.А., Раджабова Ш.Ш., Тихонов В.П., Батаев Х.М., Идрисова Л.С., Игнатьев В.А. Применение препарата гипоксен у больных с хронической сердечной недостаточностью. // Профилактическая медицина. – 2011. – № 4. – С. 28–31.
- Ахмадова Е.А., Батаев Х.М., Тихонов В.П., Раджабова Ш.Ш. Профилактика и лечение хронической сердечно-сосудистой недостаточности. // Врач. – 2011. – № 7. – С. 62–64.
- Ахмадова Е.А., Батаев Х.М., Раджабова Ш.Ш., Тихонов В.П., Идрисова Л.С. Эффективность применения гипоксена у больных с хронической сердечной недостаточностью. // Врач. – 2011. – № 8. – С. 69–72.
- Ахмадова Е.А., Батаев Х.М., Раджабова Ш.Ш., Османова С.О., Нагиева С.Э., Алкацева Н.И. Исследование применения гипоксена в составе комплексной терапии у пациентов с хронической сердечной недостаточностью. // Астраханский медицинский журнал. – 2011. – № 4. – С. 86–88.
- Раджабова Ш.Ш., Омаров С.-М.А., Абусуев С.А. Течение и исход беременности у женщин с избыточной массой тела или ожирением. // Российский вестник акушера-гинеколога. – 2011. – № 6. – С. 75–78.
- Раджабова Ш.Ш., Омаров С.-М.А., Мельниченко Г.А., Абусуев С.А. Набор для профилактики гипогалактии у женщин с заболеваниями щитовидной железы. // Патент РФ на изобретение № 2412703 от 27.02.2010 г. – 5 с.
- Раджабова Ш.Ш., Омаров С.-М.А., Мельниченко Г.А., Абусуев С.А. Набор для профилактики гипотиреоза у беременных. // Патент РФ на изобретение № 2414891 от 27.03.2011 г. – 3 с.
- Раджабова Ш.Ш. Абдоминальное родоразрешение у многорожавших женщин. // Медицина. Наука и практика. – 2001. –Вып. 1. – С. 86–90.
- Раджабова Ш.Ш., Омаров С.-М.А., Кишов М.Г. Внутриутробные инфекции у женщин с отягощенным акушерским анамнезом. // Медицина. Наука и практика. – 2001. – Вып. 1. – С. 71–73.
- Раджабова Ш.Ш. Особенности гестации у беременных с заболеваниями щитовидной железы. // Материалы III Российского форума «Мать и дитя». – М., 2001. – С. 160–161.
- Раджабова Ш.Ш. Фетоплацентарная недостаточность у беременных с заболеваниями щитовидной железы. // Материалы 1-го Российского форума «Мать и дитя». – М., 2001. – Т. 1. – С. 493.
- Раджабова Ш.Ш., Омаров С.-М.А. Профилактика осложнений кесарева сечения у многорожавших женщин. // Монография. – Махачкала: ООО «Мавел», 2002. – 112 с.
- Раджабова Ш.Ш., Омаров С.-М.А., Нурмагомедов С.Н., Дабузов А.Ш. Активное ведение многократных родов. // Материалы IV Российского форума «Мать и дитя». – М., 2002. – С. 442–443.
- Раджабова Ш.Ш., Омаров С.-М.А. Фетоплацентарная недостаточность у беременных с заболеваниями щитовидной железы. // Материалы IV Российского форума «Мать и дитя». – М., 2002. – С. 496–497.
- Раджабова Ш.Ш., Руднев С.В. Биологически активные добавки к пище и проблемы оптимизации питания у беременных с заболеванием щитовидной железы. // Материалы 6-го Международного симпозиума. – Сочи, 2002. – С. 54.
- Раджабова Ш.Ш. К вопросу влияния патологии щитовидной железы на гестацию у женщин. // Сборник научных трудов Дагестанской государственной медицинской академии. – Махачкала: ДГМА. – 2002. – Т. 1. – С. 52–54.
- Раджабова Ш.Ш., Омаров С.-М.А. Особенности гестации ранних сроков при патологии щитовидной железы. // Материалы международной конференции. – М., 2002. – С. 180–182.
- Раджабова Ш.Ш. Профилактика осложнений в ранние сроки беременности у женщин с патологией щитовидной железы. // Материалы Всероссийского научного форума «Охрана матери и ребенка». – М., 2002. – С. 140–141.
- Раджабова Ш.Ш. Пролактин и репродуктивная система у беременных с заболеваниями щитовидной железы. // Материалы конференции с международным участием «Новые горизонты в гинекологической эндокринологии». – М., 2002. – С. 164–165.
- Раджабова Ш.Ш. Профилактика и репродуктивная система у беременных с заболеваниями щитовидной железы. // Труды научной конференции «Новые горизонты». – М.: РАМН, 2002. – С. 187.
- Раджабова Ш.Ш. Роль оценки иммунного статуса при аутоиммунном тиреоидите у беременных. // International Journal Immunorheabilitation. –2003. – Т. 5. – № 1. –С. 84.
- Раджабова Ш.Ш., Омаров С.-М.А. Влияние антифосфолипидных антител на перинатальные факторы риска у беременных с патологией щитовидной железы. // Материалы VI Российского форума «Мать и дитя». – М., 2004. – С. 181.
- Раджабова Ш.Ш. Некоторые показатели химического состава женского молока у женщин с патологией щитовидной железы. // Медицина. Наука и практика. – 2004. –Вып. 1. – С. 61–63.
- Раджабова Ш.Ш., Омаров С.-М.А. Роль антифосфолипидного синдрома в развитии акушерских осложнений. // Материалы научно-практической конференции детских врачей Дагестана. – Махачкала, 2004. – С. 56–57.
- Раджабова Ш.Ш., Омаров С.-М.А. Роль антифосфолипидного синдрома в развитии акушерских осложнений. // Материалы научно-практической конференции детских врачей. – Махачкала, 2004. – С. 56–57.
- Раджабова Ш.Ш., Омаров С.-М.А. Беременность и заболевания щитовидной железы. // Монография. – Махачкала: Юпитер, 2005. – 132 с.
- Раджабова Ш.Ш. Лактация у женщин с заболеваниями щитовидной железы в регионе, эндомичном по дефициту йода. // Монография. – Махачкала: Юпитер, 2005. – 154 с.
- Раджабова Ш.Ш. Содержание минералов и микроэлементов в грудном молоке у женщин с заболеваниями щитовидной железы. // Медицина. Наука и практика. ДНЦ РАМН. – 2006. – С. 111–113.
- Раджабова Ш.Ш. Лактационная функция у родильниц с патологией щитовидной железы. // Медицина. Наука и практика. ДНЦ РАМН. – 2006. – C. 114–117.
- Раджабова Ш.Ш. Антифосфолипидные антитела как фактор перинатального риска у беременных с патологией щитовидной железы. // Материалы 8 Российского форума «Мать и дитя». – М., 2006. – С. 213.
- Раджабова Ш.Ш. Репродуктивная функция у женщин с заболеваниями щитовидной железы. // Монография. – Махачкала: Типография ДНЦ РЛМИ, 2007. – 198 с.
- Раджабова Ш.Ш., Омарова М.Ш., Хашаева Т.Х.-М. Особенности гестации при сочетаниях железо-йоддефицитных состояний. // Проблемы репродукции. – 2007. –№ 5. – С. 83–87.
- Раджабова Ш.Ш., Хашаева Т.Х.-М., Омарова М.Ш., Омаров Н.С.-М. Гемодинамические нарушения в функциональной системе «мать–плацента–плод» при сочетании гипотиреоза с ЖДА. // Материалы II Регионального Научного форума «Мать и дитя». – Сочи, 2008. – С. 102.
- Раджабова Ш.Ш., Омаров Н.С.-М. Профилактика нарушений лактационной функции у родильниц с гиперфункцией щитовидной железы. // Материалы IV Съезда акушеров-гинекологов России. – М., 2008. – С. 211.
- Раджабова Ш.Ш., Хашаева Т.Х.-М., Омаров Н.С.-М., Гаджимурадова С.М., Какваева С.Ш. Соматическая и гинекологическая патология у многорожавших женщин различных возрастных групп. // Медицина. Наука и практика. – 2008. – № 1. – С. 89–100.
- Раджабова Ш.Ш., Хашаева Т.Х., Омарова М.Ш. Гемодинамические нарушения в функциональной системе «Мать–плацента–плод» при сочетания гипотиреоза с ЖДА. // Материалы II Регионального научного форума «Мать и дитя». – Сочи, 2008. – С. 102.
- Раджабова Ш.Ш., Хашаева Т.Х., Гаджимурадова С.М., Какваева С.Ш., Умаргаджиева П.М. Репродуктивный анамнез у многорожавших женщин различных возрастных групп. // Медицина. Наука и практика. – 2008. – № 1. – С. 81–88.
- Раджабова Ш.Ш., Хашаева Т.Х., Гаджимурадова С.М., Какваева С.Ш. Соматическая гинекологическая патология у многорожавших женщин различных возрастных групп. // Медицина. Наука и практика. – 2008. – № 1. – С. 89–100.
- Раджабова Ш.Ш. Профилактика нарушений лактационной функции у родильниц с гиперфункцией щитовидной железы. // Материалы IV съезда акушеров-гинекологов России. – М., 2008. – С. 211.
- Раджабова Ш.Ш., Омаров С.-М.А. Общие принципы терапии функциональной недостаточности в системе мать–плацента–плод у беременных с патологией щитовидной железы. // Методические рекомендации. – Махачкала: Деловой мир, 2008. – 31с.
- Раджабова Ш.Ш. Исследование цитокинов в сыворотке крови у пациенток заболеваниями щитовидной железы. // Материалы X юбилейного Всероссийского научного форума «Мать и дитя». – 2009. – С. 169.
- Раджабова Ш.Ш., Омаров С.-М.А. Исследование цитокинов в сыворотке крови у пациенток с заболеваниями щитовидной железы. // Материалы X Юбилейного Всероссийского Научного форума «Мать и дитя». – М., 2009. – С. 169–170.
- Раджабова Ш.Ш., Омаров Н.С.-М. Особенности лактационной функции у родильниц с патологией щитовидной железы. // Материалы X Юбилейного Всероссийского Научного форума «Мать и дитя». – М., 2009. – С. 174–175.
- Раджабова Ш.Ш., Омаров С.-М.А. Общие принципы терапии функциональной недостаточности системы мать–плацента–плод у беременных с патологией щитовидной железы. // Методические рекомендации. ГБОУ ВПО ДГМА. – Махачкала, 2009. – 20 с.
- Раджабова Ш.Ш., Омаров Н.С.-М. К вопросу о состоянии липидного обмена у беременных с патологией щитовидной железы. // Материалы III Регионарного Научного Форума «Мать и дитя». – Саратов, 2009. – С. 226–227.
- Раджабова Ш.Ш. К вопросу о состоянии липидного обмена у беременных с патологией щитовидной железы. // Материалы III Регионального научного форума «Мать и дитя». – М., 2009. – С. 226.
- Раджабова Ш.Ш. Особенности лактационной функции у родильниц с патологией щитовидной железы. // Материалы X юбилейного Всероссийского научного форума «Мать и дитя». – М., 2009. – С. 168.
- Раджабова Ш.Ш., Хашаева Т.Х., Гаджимурадова С.М., Какваева С.Ш. Гинекологическая заболеваемость и соматический статус женщин из неполной семьи. // Медицина. Наука и практика. – 2010. – № 1. – С. 102–111.
- Раджабова Ш.Ш., Хашаева Т.Х., Гаджимурадова С.М., Какваева С.Ш. Некоторые аспекты репродуктивного анамнеза женщин в неполной семье. // Медицина. Наука и практика. – 2010. – № 1. – С. 112–122.
- Раджабова Ш.Ш. Исследование маточно-плацентарного и плодового кровотока у беременных с патологией щитовидной железы. // Медицина. Наука и практика. – 2010. – № 2. – С. 129–138.
- Раджабова Ш.Ш., Омаров Н.С.-М., Нурмагомедова С.С., Меджидова Д.Р. Ошибки в акушерской практике. // Учебно-методическое пособие для клинических ординаторов и интернов. – Махачкала, 2010. – 93 с.
- Раджабова Ш.Ш., Омаров Н.С.-М. Особенности течения беременности, родов и состояние новорожденных у женщин с патологией щитовидной железы Республики Дагестан. // Медицина. Наука и практика. – 2010. – № 2. – С. 80–85.
- Раджабова Ш.Ш., Дибиров А.Д., Абдулхаликов А.С. Биоценез и заболевания эндокринной системы. // Материалы международной научно-практической конференции «Проблемы рационального использования природных ресурсов и охраны окружающей среды». – Махачкала, 2010. – С. 501–502.
- Раджабова Ш.Ш., Омаров С.-М.А., Хашаева Т.Х.-М. Здоровье семьи. Медико-социальные аспекты. Йоддефицитные состояния в семье. // Методические рекомендации. – Махачкала, 2010. – 95 с.
- Раджабова Ш.Ш., Кишов М.Г., Омаров С.-М.А. Внутриутробные инфекции у женщин с отягощенным анамнезом. // Медицина. Наука и практика. – 2011. – № 1. – С. 71–74.
- Раджабова Ш.Ш., Омаров Н.С.-М., Абдурахманова Р.А., Бабаева Д.Р. Содержание в сыворотке крови у пациенток с заболеваниями щитовидной железы имеет прогностические знания для выявления осложнения беременности. // Тезисы V регионального форума «Мать и дитя». – Геленджик, 2011. – С. 95–96.

