Обоснование и оценка эффективности медико-социальной помощи женщинам и детям с вич-инфекцией
На правах рукописи
- ЯСТРЕБОВА
- Елена Борисовна
ОБОСНОВАНИЕ И ОЦЕНКА ЭФФЕКТИВНОСТИ МЕДИКО-СОЦИАЛЬНОЙ ПОМОЩИ ЖЕНЩИНАМ И ДЕТЯМ
С ВИЧ-ИНФЕКЦИЕЙ
14.01.09 – инфекционные болезни
14.02.03 – общественное здоровье и здравоохранение
- Автореферат
- диссертации на соискание ученой степени
доктора медицинских наук
Санкт-Петербург
2011
Работа выполнена в Государственном учреждении «Санкт-Петербургский научно-исследовательский институт скорой помощи им. И.И. Джанелидзе» Отдел социально-значимых инфекций
Научные консультанты: засл. деятель науки РФ
доктор медицинских наук
профессор Рахманова Аза Гасановна
засл.врач РФ
доктор медицинских наук профессор
Щербук Юрий Александрович
Официальные оппоненты: доктор медицинских наук профессор
Тимченко Владимир Николаевич
доктор медицинских наук
Кубарь Ольга Иосифовна
доктор медицинских наук профессор
Тайц Борис Михайлович
Ведущая организация – ФГВОУ ВПО «Военно-медицинская академия имени С.М. Кирова» МО РФ
Защита состоится «___» __________ 2012 г. в __ часов на заседании диссертационного совета Д 208.090.02 при ГБОУ ВПО «Санкт-Петербургский государственный медицинский университет им. И.П. Павлова» Росздрава (197022, Санкт-Петербург, ул. Л.Толстого, д.6 - 8)
С диссертацией можно ознакомиться в библиотеке ГБОУ ВПО «Санкт-Петербургский государственный медицинский университет им. И.П. Павлова» Росздрава
Автореферат разослан __________________
Ученый секретарь Диссертационного Совета
доктор медицинских наук, профессор А.Л. Александров
ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Актуальность исследования. Всего в мире живущих с ВИЧ/СПИДом насчитывается более 33 млн. человек. Ежедневно ВИЧ-инфекцией заражаются не менее 7400 человек. Ежегодно от СПИДа умирают около 2 млн. человек. Из общего числа людей, живущих с ВИЧ/СПИДом, у 79% впервые ВИЧ-инфекция была выявлена в возрасте 15-30 лет [Рахманова А.Г., 2003; Виноградова Е.Н., 2007].
В России к концу 2010 г. зарегистрировано 589580 случаев ВИЧ-инфекции, в том числе 5227 детей в возрасте до 15 лет. Показатель заболеваемости составил 41,3 на 100 тыс. населения [Покровский В. В., 2011].
За годы слежения за эпидемией ВИЧ-инфекции в Санкт-Петербурге учтено 39809 заболевших (868,8 на 100 тыс. населения). Число лиц, живущих с ВИЧ/СПИДом (пораженность), на 01.01.2011 г. составило 0,8% населения города. При распределении по полу число мужчин в 2 раза превысило число женщин, что отражает общие закономерности в РФ.
За последние годы наметилась тенденция активного вовлечения женщин в эпидемию ВИЧ-инфекции, и возросла роль полового пути передачи у женщин детородного возраста, что обостряет проблему передачи ВИЧ-инфекции от матери ребенку во время беременности и родов. В РФ до 2006 г. заражение ВИЧ-инфекцией половым путем отмечалось у 34%, в 2008 г. – у 60% беременных женщин. В свою очередь, заражение парентеральным путем среди женщин происходило в 40% и 21% соответственно [Садовникова В.Н, 2009; Латышева И.Б., 2009].
Доля женщин, получивших химиопрофилактику (ХП) во время беременности, увеличилась до 75% в 2008 г. по сравнению с периодом 1996-2005 гг., когда этот показатель не превышал 47%. [Кулаков В.И., 2006; Шарапова О.В., 2007]. В развитых странах Европы и США процент передачи ВИЧ от матери ребенку составляет не более 1%. Несмотря на проводимые мероприятия по профилактике перинатальной передачи ВИЧ в РФ удалось достичь снижения передачи с 19,4% в 2001 г. до 9,6% в 2008 г. [Вартапетова Н.В., 2010].
Абсолютное число родов у ВИЧ-инфицированных женщин в Российской Федерации также ежегодно увеличивается. В 2005 г. отмечалось 6668, в 2006 г. – 6943, в 2008 г. – 7358 родов, что повышает значение профилактики передачи ВИЧ от матери ребенку [Латышева И.Б., 2009].
Современные методы профилактики передачи ВИЧ-инфекции от матери ребенку включают назначение антиретровирусных препаратов ВИЧ-позитивным женщинам во время беременности, в родах и их детям после рождения; проведение планового кесарева сечения; вскармливание ребенка искусственными смесями [Luo C., 2002; Amornwichet P., 2002; Gisselquist D., 2004].
Нельзя не отметить, что основную проблему передачи ВИЧ от матери
ребенку составляют беременные женщины – активные потребители
инъекционных наркотических веществ. Женщины-наркопотребители, как правило, не наблюдаются в женской консультации, не обследуются на ВИЧ и другие инфекции, в т. ч. передающиеся половым путем, не получают химиопрофилактику, направленную на снижение риска передачи ВИЧ от матери ребенку [Покровский В.В, 2006; Рахманова А.Г., 2010].
Неуклонно возрастающее число ВИЧ-инфицированных беременных женщин и рожденных ими детей привело к активному вовлечению в процесс оказания семьям медико-социальной помощи. Совместная деятельность инфекционной, родовспомогательной, педиатрической и социальной служб должна быть направлена на первичную профилактику, выявление ВИЧ-инфицированных беременных и детей, обеспечение их диспансерным наблюдением и лечением. В связи с этим актуально создание системы оказания комплексной медико-социальной помощи семьям, живущим с ВИЧ-инфекцией, имеющих как ВИЧ-позитивных, так и ВИЧ-негативных детей.
Цель исследования. Обосновать клинико-диагностические и организационные подходы к диспансеризации и медико-социальной помощи семьям с ВИЧ-инфекцией.
Задачи исследования
1. Выявить особенности ВИЧ-инфекции у беременных женщин с учетом пути инфицирования и проведения антиретровирусной терапии и их влияние на тяжесть течения болезни и на частоту передачи ВИЧ от матери ребенку.
2. Определить основные факторы риска передачи ВИЧ от матери ребенку
с учетом стадии заболевания, наличия урогенитальной, наркологической и гепатологической патологии матери.
3. Выявить подтипы ВИЧ в паре мать-ребенок и сопоставить их с особенностями течения болезни.
4. На основании иммунологических и вирусологических проявлений сопоставить закономерности и особенности развития ВИЧ-инфекции у беременных и их партнеров в дискордантных парах.
5. Оценить эффективность работы специалистов различных служб (врачи
акушеры-гинекологи, педиатры, инфекционисты, психологи, социальные работники) на уровне центра СПИД и районных структур для выяснения качества оказания медико-социальной помощи женщинам и детям с ВИЧ-инфекцией.
6. Обосновать создание комплексной системы оказания медико-социаль -
ной помощи семьям, имеющим ВИЧ-позитивных и ВИЧ-негативных детей.
Научная новизна
Впервые выявлены особенности течения ВИЧ-инфекции у женщин (во время беременности и после родов) и детей в зависимости от пути инфицирования матери, проведения антиретровирусной терапии во время беременности. Доказана необходимость ранней диагностики ВИЧ-инфекции
у младенцев путем постановки ПЦР ДНК ВИЧ в родильном доме и в первые 1-2 месяца жизни для своевременного назначения им антиретровирусной терапии.
На основании наблюдения за женщинами во время беременности и после родов и оценки клиники, иммунологических и вирусологических данных не установлено отрицательного влияния беременности на течение ВИЧ-инфекции. Доказана взаимосвязь между уровнем РНК ВИЧ и CD4+-лимфоцитов у беременных с ВИЧ-инфекцией перед родами и ее реализацией у детей.
Впервые изучено морфо-функциональное состояние плаценты
родивших ВИЧ-инфицированных женщин с определением факторов риска передачи вируса от матери ребенку.
Впервые доказано, что ВИЧ-инфицированные дети, рожденные
женщинами с неустановленной ВИЧ-инфекцией в острой стадии заболевания с поздней сероконверсией, находившиеся на грудном вскармливании, имеют тяжелое течение заболевания и нуждаются в назначении противовирусной терапии в первые месяцы жизни.
Впервые выявлены и проанализированы клинико-иммунологические особенности течения ВИЧ-инфекции у женщин в дискордантных парах и парах, где ВИЧ-позитивны оба половых партнера, с разработкой новых подходов к защите ВИЧ-негативного партнера от инфицирования. Изучены факторы, влияющие на формирование различий между ними, и представлена их оценка. Впервые определены подтипы ВИЧ-1 в паре мать-ребенок.
Обосновано создание системы оказания медико-социальной помощи ВИЧ-инфицированным семьям, имеющим ВИЧ-позитивных и ВИЧ-негативных детей, во впервые открытом в России отделении материнства и детства на базе городского центра СПИД во взаимодействии с районными медико-социальными службами.
Практическая значимость работы. В результате проведенного исследования предложены мероприятия по улучшению качества оказания медико-социальной помощи семьям с ВИЧ-инфекцией. Создано отделение материнства и детства на базе центра СПИД для оказания комплексной медицинской, социальной и психологической помощи ВИЧ-инфицированным семьям во взаимодействии с районными специалистами поликлиник и социальных служб. В отделении материнства и детства апробированы и внедрены современные схемы профилактики передачи ВИЧ от матери ребенку, позволяющие значительно снизить риск перинатальной передачи. Установление факторов риска перинатальной передачи ВИЧ при исследовании плаценты родивших женщин с ВИЧ-инфекцией регламентирует необходимость проведения данного метода с целью решения вопроса о выборе схемы химиопрофилактики и возможного прогноза заболевания. Проведение ранней диагностики ВИЧ-инфекции у женщин и детей позволяет своевременно начать лечение заболевания и предотвратить неблагоприятный исход заболевания. Выявление дискордантных пар оптимизирует процесс планирования семьи, регулирования риска инфицирования партнера. Обоснованное нами новое направление – семья и ВИЧ-инфекция - позволяет обеспечить своевременную диагностику и лечение заболевания у женщин и детей, значительно снизить процент передачи ВИЧ от матери ребенку, уменьшить число детей, оставшихся без попечения родителей, сократить долю тяжелых форм у младенцев, снизить показатели летальности у инфицированных пациентов, что имеет важное демографическое значение.
Основные положения, выносимые на защиту
1. У женщин, как правило, заразившихся при внутривенном введении наркотических веществ, имеющих прогрессирующее течение заболевания с низкими показателями CD4+-лимфоцитов и высоким уровнем РНК ВИЧ, не удается сформировать приверженность к лечению, снизить РНК ВИЧ до неопределяемого уровня, что обусловливает инфицирование младенцев и требует проведения ранней диагностики ВИЧ-инфекции методом ПЦР у младенцев в родильном доме и в первые 1-2 месяца жизни для своевременного назначения противовирусной терапии с обязательным привлечением медико-социальных служб города.
2. Установлено, что в анамнезе подавляющего числа женщин, родивших ВИЧ-инфицированных детей, имеют место хронический вирусный гепатит С и урогенитальные инфекции. Трехэтапная профилактика проводится не в полном объеме. У них достоверно чаще регистрируются более 3-х беременностей и выкидыши. При исследовании состояния плаценты женщин, родивших ВИЧ-инфицированных детей, регистрируются РНК-вирусный плацентит и хроническая плацентарная недостаточность с острой декомпенсацией. Дети в основном рождаются недоношенными, с абстинентным синдромом, с задержкой внутриутробного развития.
3. Доказано, что ВИЧ-инфицированные дети, рожденные женщинами с
неустановленной ВИЧ-инфекцией в острой стадии заболевания с поздней сероконверсией, находясь на грудном вскармливании, имеют манифестное течение заболевания по сравнению с группой инфицированных в родах младенцев, не получавших грудное молоко, и нуждаются в назначении антиретровирусной терапии при установлении им диагноза.
4. В результате проведенных исследований в большинстве случаев
определен А(А1) подтип ВИЧ. Обосновано, что выявление подтипа А свидетельствует о его существовании в среде ВИЧ-инфицированных наркопотребителей и о его роли в передаче вируса от матери ребенку, что может обусловливать у детей прогрессирующее течение заболевания.
5. Доказано, что применение трехкомпонентной трехэтапной
антиретровирусной терапии (во время беременности, родов и младенцу) с соблюдением высокой приверженности позволяет максимально снизить процент передачи ВИЧ от матери ребенку.
6. Установлено, что у ВИЧ-инфицированных женщин в дискордантных
парах отмечаются высокий уровень CD4+-лимфоцитов, низкие показатели вирусной нагрузки и минимальный риск передачи ВИЧ от матери ребенку по сравнению с женщинами, живущими в парах с ВИЧ-позитивными партнерами. Показано, что раннее начало ВААРТ у ВИЧ-инфицированной женщины позволяет не инфицироваться половому партнеру в течение длительного времени, несмотря на опасные формы полового поведения.
7. Организация городской комиссии по диагностике и лечению ВИЧ-
инфекции у женщин и детей, открытие отделения материнства и детства на базе городского центра СПИД позволили стабилизировать ситуацию в
Санкт-Петербурге по передаче ВИЧ от матери ребенку, по диагностике и
лечению ВИЧ-инфекции у женщин и детей, увеличить охват наблюдением и высокоактивной антиретровирусной терапией беременных с ВИЧ-инфекцией, снизить процент «отказов» от детей с перинатальным контактом по ВИЧ-инфекции, уменьшить число летальных исходов в наблюдаемых в центре СПИД и отделениях социальной защиты районов семьях.
8. Разработано новое направление - семья и ВИЧ-инфекция, в основе которого лежит комплексный медицинский, социальный и психологический мониторинг семей, живущих с ВИЧ-инфекцией, на этапах ее планирования, во время беременности, родов, во все периоды детского возраста (от новорожденности до пубертантного) с целью своевременной профилактики, диагностики и лечения ВИЧ-инфекции у женщин, их половых партнеров и детей и улучшения демографической ситуации в мегаполисе.
Личное участие автора в проведении исследования. Автором была составлена комплексная программа исследования. Проведено динамическое клиническое и эпидемиологическое изучение данных 629 семей с ВИЧ-инфекцией, анализ амбулаторных карт в динамике наблюдения за больными (1372). Доля участия автора в сборе информации – 100%, в обработке данных – 100%, в обобщении и анализе материала – 100%.
Апробация работы. Материалы диссертации обсуждались на IV, V и VI Конгрессах педиатров-инфекционистов России (Москва, 2005, 2006, 2007), на семинарах, проводимых на базе СПб центра СПИД совместно с Американским международным союзом здравоохранения «Углубленное изучение антиретровирусной терапии и лечение оппортунистических инфекций у взрослых» (2007-2009) и «Антиретровирусная терапия у женщин репродуктивного возраста» (2007, 2009), на Юбилейной научно-практической конференции «ВИЧ-инфекция и иммуносупрессии» (2-е и 3-е Виноградовские чтения) (2010, 2011), на научном симпозиуме по проблемам терапии ВИЧ-инфицированных детей (2011), на III международном симпозиуме «Взаимодействие нервной и иммунной систем в норме и патологии» (2011), на конгрессе «Женщина, ребенок и ВИЧ-инфекция» (2011), на заседаниях кафедры инфекционных болезней и эпидемиологии с курсом ВИЧ-медицины СПбГМУ им. акад. И.П. Павлова, на Проблемной комиссии и Ученом Совете в СПб НИИ скорой помощи им. И.И. Джанелидзе в 2009-2011 годах.
Публикации. По материалам диссертации опубликовано 42 научные работы, из них 15 статей в журналах, рекомендованных ВАК, 3 монографии.
Реализация результатов работы. Результаты исследования внедрены в практическую деятельность отделения материнства и детства Санкт-Петербургского Центра по профилактике и борьбе со СПИД и инфекционными заболеваниями, в родовспомогательных учреждениях города, также используются в учебном процессе на кафедре инфекционных болезней и эпидемиологии с курсом ВИЧ-медицины СПбГМУ им. акад. И.П. Павлова.
Объем и структура диссертации. Диссертация состоит из введения, обзора литературы, главы «Материалы и методы исследования», четырех глав собственных исследований, заключения, выводов, практических рекомендаций и списка литературы, включающего 301 литературный источник: 117 – на русском и 184 — на иностранных языках. Работа изложена на 289 страницах, содержит 54 таблицы, иллюстрирована 8 клиническими примерами, 15 рисунками, 4 схемами.
Материалы и методы исследования
Исследование проводили на базе отделения материнства и детства Санкт-Петербургского государственного учреждения здравоохранения «Центр по профилактике и борьбе со СПИД и инфекционными заболеваниями» во взаимодействии с родовспомогательными учреждениями, поликлиниками, женскими консультациями города, районными социально-психологическими подразделениями, общественными организациями.
На базе стационара Центра в 2005 г. были созданы палаты «Мать и дитя» (ПМД) с целью оказания комплексной медицинской, психологической и социальной помощи семьям, живущим с ВИЧ-инфекцией. В 2006 г. было открыто отделение материнства и детства. В состав отделения вошли гинекологическая и педиатрическая службы Центра с привлечением врача-инфекциониста, психиатра-нарколога, дерматовенеролога, психолога, психотерапевта, социального работника, юриста.
В задачи работы отделения входили: обеспечение периодичности клинико-лабораторного всестороннего обследования на ВИЧ-инфекцию согласно графику и объему обследования ВИЧ-инфицированных семей: беременных женщин, детей, родителей; своевременное назначение комплексной терапии, включая ВААРТ, матери (отцу) и ребенку для предупреждения прогрессирования болезни; установление психолого-социального контакта с семьей и совместно с педиатром и инфекционистом формирование приверженности к терапии и, таким образом, предупреждение социального сиротства (отказов) и сиротства из-за смерти матери (родителей).
В отделении материнства и детства обследовали 629 семей
с ВИЧ-инфекцией. Подавляющее большинство обследованных составили женщины и дети – по 629. Из них 114 (18,1 %) женщин обследовали совместно с мужем. Основной причиной отказа от обследования половых партнеров ВИЧ-инфицированных женщин указывалось нежелание знать о своем ВИЧ-статусе. Кроме того, встречались пары, в которых женщины не сообщали мужу о своем диагнозе – 27 (4,3%).
Длительность ВИЧ-инфекции в пределах 1-3 лет имели 350 (55,7%) обследованных женщин, 4-7 лет – 270 (42,9%) женщин и 9 человек составили 1,4% с длительностью заболевания 8 лет. ВААРТ получали 114 женщин (18,1%). Инфицирование путем употребления инъекционных наркотических веществ имело место у 288 женщин (45,8%), половым путем заразились 298 женщин (47,4%), не удалось выявить путь инфицирования у 43 женщин (6,8%). Хронический вирусный гепатит С выявлен у 353 (56,1%), хронический вирусный гепатит В – у 80 женщин (12,7%).
Средний возраст обследованных мужчин составил 27,2±0,7 лет. При обследовании выявили, что 58 (46,8%) оказались ВИЧ-инфицированы, в свою очередь, остальные 56 были здоровыми на момент обследования. Из 58 мужчин с ВИЧ-инфекцией ВААРТ назначена 16 (27,6%).
Стадии ВИЧ-инфекции взрослым и детям устанавливали согласно Российской классификации (Покровский В.И., 2001).
Из 629 детей 141 наблюдается в отделении материнства и детства с перинатальной ВИЧ-инфекцией, 488 детей сняты с диспансерного учета в возрасте 18-24 месяцев. По полу дети распределились практически поровну: мальчики – 315 (50,1%) и девочки - 314 (49,9%). Среди детей с ВИЧ-инфекцией соотношение оказалось сходным: мальчики - 74 (52,5%), девочки – 67 (47,5%). Возраст ВИЧ-позитивных детей колебался от 6 месяцев до 13 лет и в среднем составил 4,9±0,1 лет. Основную группу с перинатальной ВИЧ-инфекцией представляли дети в возрасте от 4 до 7 лет – 80 (56,7%). По стадиям ВИЧ-инфекции дети распределились следующим образом: стадия 3 – 87 (61,7%), стадия 4А – 32 (22,7%), стадия 4Б – 18 (22,7%) и стадия 4В – 4 (2,8%). Из 141 ребенка с перинатальной ВИЧ-инфекцией, обследованных в отделении материнства и детства, назначена ВААРТ 54 (38,4%) детям.
Постановка и снятие диагноза у детей регламентировались
установленными критериями [Рахманова А.Г., 2006; Афонина Л.Ю., 2009]. Для снятия диагноза ВИЧ-инфекции у детей с перинатальным контактом R-75 необходимы: два и более отрицательных результата вирусологических исследований методом полимеразной цепной реакции (ДНК ПЦР) в возрасте старше одного месяца, один из которых выполнен в возрасте старше 3-х месяцев или два и более отрицательных результата иммуноферментного анализа (ИФА) и иммунного блоттинга (ИБ) в возрасте старше 6 месяцев с интервалом между исследованиями не менее одного месяца при отсутствии клинических проявлений ВИЧ-инфекции. В свою очередь, диагноз ВИЧ-инфекции окончательно исключали при отрицательном результате ИФА на ВИЧ (исключая гипо-иммуноглобулинемию) и отсутствии клинических данных в возрасте старше 18 месяцев и отрицательных результатов ДНК ПЦР. Напротив, критериями постановки диагноза ВИЧ-инфекции являлись: два положительных результата молекулярно-биологических исследований в двух отдельных образцах крови (ДНК ПЦР), выполненных в 1, 3 и 6 месяцев при наличии положительных результатов ВИЧ-JgG у ребенка в ИБ, а также клинические проявления ВИЧ-инфекции в любом возрасте, подтвержденные выделением ДНК ВИЧ в ПЦР 2-х кратно.
Диагноз ВИЧ-инфекции был подтвержден в возрасте 3-6 месяцев 2-кратным обнаружением ДНК ВИЧ методом полимеразной цепной реакции (ПЦР) у 105 детей (74,5%). В свою очередь, в возрасте 1-2-х лет диагноз установлен в 29 случаях (20,6%) с положительным результатом ИФА и ИБ на анти-ВИЧ IgG, а также 2-кратным обнаружением ДНК ВИЧ методом ПЦР, а также в 3-летнем возрасте диагноз был поставлен 5 детям (3,5%), в возрасте старше 3 лет – 2-м детям (1,4%).
В связи с тем, что не все ВИЧ-инфицированные женщины обследовались вместе со своими половыми партнерами, нами впервые благодаря работе ПМД с целью выявления особенностей течения ВИЧ-инфекции у женщин в дискордантных парах были сформированы еще 2 группы: 1-я группа: 56 ВИЧ-инфицированных женщин, живущих с ВИЧ-негативным партнером (дискордантные пары) и 2-я группа - 58 ВИЧ-инфицированных женщин, живущих в паре с ВИЧ-позитивным партнером.
В отделении на семью заполняли карту медико-социального и психологического сопровождения семьи. Ребенка осматривал врач-педиатр центра, в свою очередь, женщину (мужчину) – врач-инфекционист и другие специалисты центра по показаниям. Одновременно матери и ребенку назначались и выполнялись необходимые анализы (ПЦР ДНК на ВИЧ, определение количества РНК-копий ВИЧ в крови – вирусная нагрузка (ВН), кровь на резистентность к антиретровирусным препаратам, исследование иммунного статуса, проводили ИФА, ИБ на анти ВИЧ-IgG, определяли маркеры вирусных гепатитов В, С (методами ИФА, ПЦР), клинические (общий анализ крови) и биохимические исследования (общий билирубин, АЛТ, АСТ, креатинин, мочевина, общий белок, глюкоза, амилаза, щелочная фосфатаза, холестерин, триглицериды). Взрослым пациентам проводили инструментальные исследования – ультразвуковое исследование (УЗИ) печени, рентгеноскопию грудной клетки. В палате социальные работники и психологи заполняли тематические страницы карты длительного медико-социального сопровождения семьи.
Иммунологическое обследование семей включало определение количественных показателей клеточного иммунитета: Т - лимфоцитов (CD3) и их основных субпопуляций Т-хелперов/индукторов (CD4), цитотоксических лимфоцитов (СD8), иммунорегуляторного индекса CD4/CD8; В-лимфоцитов. В качестве материала исследований использовали сыворотку крови пациентов, полученную стандартным методом. Исследования осуществляли с использованием моноклональных антител фирмы Berhing в лимфоцитотоксическом тесте (NIH USA).
Вирусологическое исследование (качественная ПЦР – определение вирусной ДНК в лимфоцитах и количественная ПЦР – определение РНК-вируса иммунодефицита человека в плазме) проводили всем пациентам в динамике. Качественную ПЦР ДНК ВИЧ проводили с использованием отечественной тест-системы «Ампли Сенс ДНК-ВИЧ-96 М» и коммерческой тест-системы фирмы «Roche» - «Amplicor HIV-1 Monitor test». Исследование включало выделение лимфоцитов и ДНК из лимфоцитов, ПЦР «Термоциклер PERKIN LMED», детекцию продуктов ПЦР ферметно-гибридизационным методом. Для количественной ПЦР использовали систему «Abbot m 2000 rt». Этапами исследования являлись отбор плазмы, выделение РНК ВИЧ, обратная транскрипция ПЦР и детекция ПЦР-продуктов ферментно-гибридизационным методом и реал-тайм ПЦР.
Исследование биохимических показателей включало определение активности печеночных ферментов (главным образом, АЛТ), общего уровня билирубина с использованием стандартных методик и биохимических анализаторов Cobas integra 400, Vitalab flexor. Диагноз вирусных гепатитов С и В подтверждали обнаружением в сыворотке крови маркеров: HBSAg, HBeAg, HBcorAB, HBeAB, HBsAB и HCVAB.
Лабораторные исследования проводили в лаборатории СПб ГУЗ «Центр по профилактике и борьбе со СПИД и инфекционными заболеваниями» (зав. - Лисицина З.Н.). Исследование плацент родивших ВИЧ-инфицированных женщин проводили в патологанатомических отделениях Санкт-Петербургской КИБ им. С.П. Боткина и родильного дома № 16. Также проводили исследование подтипов ВИЧ в паре мать-ребенок (Национальный микробиологический центр, Мадрид, Испания).
Статистическую обработку материалов исследования осуществляли с использованием пакета прикладных программ Statistica for Windows (версия 6.0) в соответствии с общепринятыми стандартами математической статистики. Критерием статистической достоверности получаемых выводов мы считали общепринятую в медицине величину p<0,05.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЙ
Клинические данные родивших ВИЧ-инфицированных женщин Учитывая реализацию перинатального пути передачи у детей, сформи-
ваны 2 группы ВИЧ-инфицированных женщин – 1-я группа (n=488), родившие ВИЧ-негативных детей, и 2-я группа (n=141), родившие детей с перинатальной ВИЧ-инфекцией.
Во время беременности обследовали 415 (85,0%) пациенток 1-й и 27 (19,1%) 2-й группы. Из необследованных на ВИЧ во время беременности 73 (15,0%) женщин 1-й группы 15(3,1%) знали о диагнозе до беременности и 58 (11,9%) впервые на ВИЧ были обследованы перед родами. В свою очередь, из 114 (80,9%) необследованных во время беременности женщин 2-й группы 29 (20,6%) знали о диагнозе до беременности и 85 (60,3%) впервые были обследованы на ВИЧ перед родами.
Частота выявления различных стадий ВИЧ-инфекции в I–II триместрах беременности и спустя 24 месяца после родов представлена на рис. 1. При характеристике распределения ВИЧ-инфицированных пациенток по стадиям заболевания в I-II триместрах беременности и через 24 месяца после родов существенных статистически значимых различий не выявлено (p > 0,05).
После родов при оценке клинической симптоматики ВИЧ-инфекции у 629 женщин оказалось, что в 1-й группе стадия 3 диагностирована у большинства пациенток – 309 (63,4%), 4А стадия – у 179 (36,9%). Во 2-й группе женщин стадия 3 встречалась у 45 (31,9%) женщин, гораздо чаще по сравнению с 1-й группой отмечалась 4 стадия ВИЧ-инфекции (вторичных проявлений): в 81 случае 4А стадия (57,4%) и в 15 – 4Б стадия (10,6%).
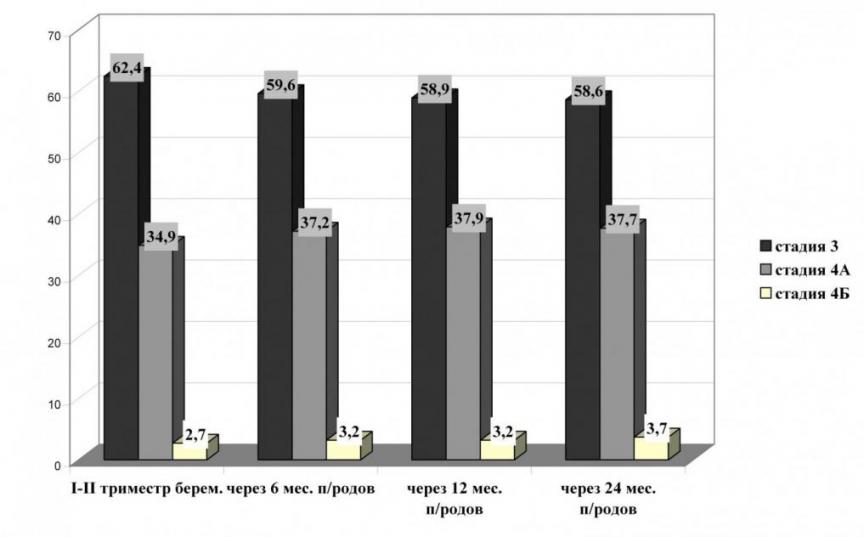
Рис. 1. Распределение ВИЧ-позитивных женщин по стадиям заболевания, %
Динамика показателей клеточного иммунитета у ВИЧ-инфицированных женщин на фоне беременности и после родов Распределение ВИЧ-инфицированных женщин по уровню CD4+-лимфоцитов при беременности и в разные сроки обследования после родов представлено на рис. 2. При сравнении иммунологических категорий в разные сроки значимых различий не выявлено (p>0,05).
При сравнении показателей CD4+-лимфоцитов во время беременности и после родов оказалось, что во все периоды уровень CD4+-лимфоцитов был достоверно выше в группе женщин, родивших ВИЧ-негативных детей, по сравнению с группой женщин, родивших ВИЧ-позитивных детей (р<0,05) (рис. 3).
 Рис. 2. Распределение ВИЧ-инфицированных женщин по уровню CD4+-лимфоцитов во время беременности и после родов, %
Рис. 2. Распределение ВИЧ-инфицированных женщин по уровню CD4+-лимфоцитов во время беременности и после родов, %

Рис. 3. Сравнительная характеристика показателя CD4+-лимфоцитов в группах женщин, родивших ВИЧ-негативных и ВИЧ-позитивных детей, кл/мкл, n=629
Динамика показателей вирусной нагрузки у ВИЧ-инфицированных женщин на фоне беременности и после родов Сравнительная характеристика уровня РНК ВИЧ у ВИЧ-инфицированных женщин 1-й и 2-й групп представлена в табл. 1.
Данные таблицы 1 свидетельствуют о достоверном различии в уровне РНК ВИЧ между 1-й и 2-й группами на всех этапах обследования ВИЧ-инфицированных женщин: во время беременности и после родов (р<0,05). В свою очередь, достоверных различий между уровнями РНК ВИЧ, выявленными у пациенток в сроке беременности 14 недель (до начала ХП) и через 6 месяцев после родов, не обнаружено (p>0,05).
Таблица 1
Сравнительная характеристика уровня РНК ВИЧ
у ВИЧ-инфицированных женщин 1-й и 2-й групп
| Показатели | 14 нед беремен. | 28 нед. беремен. | 36 нед. беремен. | 6 мес. п/родов | 12 мес п/родов |
| 1-я группа, РНК ВИЧ, коп/мл | 33187± 23321* (n=260) | 15554± 7075* (n=258) | Менее 150* (n=256) | 42351± 12353* (n=245) | 64669± 43041* (n=257) |
| 2-я группа, РНК ВИЧ, коп/мл | ___ | 132350± 73321 (n=15) | 19450± 5865 (n=9) | 88657± 12353 (n=122) | 143564± 53042 (n=118) |
Примечание:* - достоверность различий между 1-й и 2-й группами - р<0,05.
Характеристика ВИЧ-инфекции у детей в зависимости от особенностей течения заболевания у матери. В связи с тем, что в отделении материнства и детства наблюдались семьи, имеющие как ВИЧ-позитивных, так и ВИЧ-негативных детей, нам удалось сопоставить данные матерей и детей до и после родов и выявить ВИЧ-позитивных детей в первые 6-12 месяцев жизни. В результате получились 2 группы: 1-я группа (n=488) - семьи с ВИЧ-негативными и 2-я группа (n=141) – семьи с ВИЧ-позитивными детьми. Возраст женщин на момент родов в обеих группах колебался от 17 до 33 лет и в среднем в 1-й группе составил 24,0±0,6 и во 2-й группе – 24,4±0,2 лет (табл. 2).
Таблица 2
Сравнительная характеристика показателей у женщин и детей
в зависимости от реализации ВИЧ-инфекции у ребенка, n=629
| Анамнестические особенности | 1-я группа, n=488 | 2-я группа, n=141 | ||
| Абс. | % | Абс. | % | |
| Беременность по счету: Первая Вторая Третья Более трех (максимум – 8) | 245 125 74 44 | 50,2 25,6 15,2 9,0 | 56 14 15 56 * | 39,7 10,0 10,6 39,7 |
| Роды по счету: Первые Вторые Третьи Четвертые | 270 112 84 22 | 55,3 23,0 17,2 4,5 | 71 35 14 21 * | 50,3 24,8 10,0 14,9 |
| Медицинские аборты/выкидыши | 102/62 | 11,1/6,7 | 69/49 * | 17,9/12,7 |
| Пути передачи ВИЧ: Через внутривенные наркотики Половой путь Нет данных | 93 264 38 | 38,1 54,1 7,8 | 102 * 34 * 5 | 72,3 24,1 3,6 |
| Урогенитальные инфекции | 215 | 44,0 | 119 * | 84,4 |
| ХВГС | 239 | 49,0 | 117 * | 83,0 |
| ХВГВ | 58 | 11,9 | 22* | 15,6 |
| Стадии ВИЧ матери 3 4А 4Б | 309 179 0 | 63,4 36,6 0 | 55* 76 * 10 * | 39,0 53,7 7,3 |
| CD4+-лимфоциты, кл/мкл, в 36 недель беременности | 527,0± 31,9 | 338,0± 21,5 * | ||
| РНК ВИЧ, коп/мл, В 36 недель беременности | Менее 150 | 19450 ±5865 * | ||
| ХП перинатальной передачи ВИЧ: Трехэтапная, Двухэтапная Только ребенок Без профилактики | 415 70 3 0 | 85,0 14,3 0,7 0 | 27 * 77* 23* 14 * | 19,1 54,6 16,3 10,0 |
| Длительность безводного периода более 4 часов | 49 | 10,0 | 37 * | 26,2 |
| Роды путем кесарева сечения | 86 | 17,6 | 5 * | 3,5 |
| Недоношенность | 66 | 13,5 | 42 * | 29,8 |
| Задержка внутриутробного развития (ЗВУР) | 48 | 9,8 | 62 * | 44,0 |
| Абститентный синдром у новорожденного | 17 | 18,3 | 41 * | 40,2 |
| Грудное вскармливание | 0 | 0 | 9 * | 6,4 |
*- достоверность различий, р<0,05.
По данным таблицы 2 выявлено преобладание употребления внутривенных наркотических веществ среди женщин 2-й группы, а также более частое наличие урогенитальных инфекций и ХВГС. Достоверно чаще во 2-й группе регистрировали более 3-х беременностей и родов в анамнезе женщин, в 2 раза чаще у них имели место выкидыши. Во 2-й группе отмечали в основном стадии вторичных проявлений ВИЧ-инфекции ( 4А – в 53,7% и 4Б стадии – в 7,3%) по сравнению с 1-й группой – 4А стадия выявлена в 36,6% случаев. В сроке 36 недель беременности у женщин 2-й группы достоверно ниже были показатели CD4+-лимфоцитов и выше определяемого уровня РНК ВИЧ по сравнению с пациентками 1-й группы (p<0,05). В 4 раза чаще в 1-й группе проводили трехэтапную ХП. Более чем в 2,5 раза чаще диагностировали безводный период более 4 часов у женщин 2-й группы, в 5 раз чаще проводилось кесарево сечение у женщин 1-й группы по сравнению со 2-й. Более чем в 2 раза чаще дети рождались недоношенными, с абстинентным синдромом у женщин 2-й группы. Более чем в 4 раза чаще у детей 2-й группы регистрировали задержку внутриутробного развития (ЗВУР). По сравнению со 2-й все женщины 1-й группы кормили детей молочной смесью.
В зависимости от пути инфицирования матери сформировали 2 группы детей с ВИЧ-инфекцией – 1-я группа (n=102) – дети, у которых матери употребляли инъекционные наркотики и были одновременно инфицированы вирусом гепатита С (ВГС), и 2-я группа (n=34) – дети, у которых матери инфицировались половым путем и не имели ВГС. Средний возраст детей первой группы составил 4,8±0,2 лет, в свою очередь, во второй группе – 4,7±0,4 лет (р>0,05).
В результате проведенных исследований в группе детей, у которых матери употребляли инъекционные наркотики, показано, что у них более чем в 10 раз чаще рождались дети недоношенными, в 2 раза чаще со ЗВУР, в 3 раза чаще с низкой оценкой по шкале Апгар, 40,2% детей 1-й группы рождались с абстинентным синдромом (р<0,05). По клиническим симптомам ВИЧ-инфекции достоверно чаще встречались в первой группе рецидивирующие ОРВИ и гнойные инфекции, анемия, тромбоцитопения и гипотрофия (р<0,05).
Учитывая, что только в 26,5% случаев женщины, употреблявшие инъекционные наркотики, на момент родов находились в бессимптомной стадии ВИЧ-инфекции и уровень CD4+-лимфоцитов был достоверно ниже (р<0,05) в отличие от женщин, инфицированных половым путем, где стадия 3 регистрировалась в 67,7% случаях, а также, как правило, имели ВГС, прогрессирование ВИЧ-инфекции у детей в первой группе происходило быстрее, что требовало к 4-летнему возрасту назначения ВААРТ у 46,1% больных по сравнению с 20,6% пациентов во второй группе детей (p<0,05).
В зависимости от вида вскармливания дети с перинатальной ВИЧ-инфекцией были разделены на 2 группы: 1-я группа – дети, инфицированные интранатально и находившиеся на искусственном вскармливании (n=127), 2-я группа – ВИЧ-позитивные дети, инфицированные, вероятно, интранатально, и находившиеся на грудном вскармливании (n=10). 2-я группа сформировалась на основании факта грудного вскармливания в течение первых 6 месяцев жизни до установления ребенку диагноза ВИЧ-инфекции (в среднем кормление грудным молоком в данной группе длилось 4,6±0,9 месяцев). Также во 2-й группе матери были обследованы в сроке 34-36 недель беременности, и имели отрицательный результат иммуноферментного анализа (ИФА) на ВИЧ. Женщины 2-й группы не употребляли внутривенные наркотики и инфицировались от полового партнера.
Проанализировав полученные данные, удалось выявить, что в 1-й группе детей достоверно чаще (p<0,05) регистрировали недоношенность, абстинентный синдром, проведение ХП не в полном объеме. В свою очередь, во 2-й группе достоверно чаще (p<0,05) по сравнению с 1-й группой встречали кандидоз, кардиомиопатию, ВИЧ-энцефалит. ХП не проводилась ни одному ребенку из группы детей, находившихся на грудном вскармливании. Во 2-й группе все дети нуждались в назначении ВААРТ в первые 6 месяцев жизни с момента установления им диагноза ВИЧ-инфекции.
Роль подтипов ВИЧ у женщин и их детей. Обследовали 56 образцов сыворотки крови ВИЧ-инфицированной пары мать-ребенок (по 28 образцов женщин и детей). По результатам проведенных анализов оказалось, что у 27 пар был выделен подтип А (А1) ВИЧ. 25 матерей инфицировались, употребляя внутривенные наркотики, 2 – половым путем. В свою очередь, 10 женщин (37,0%) были из дискордантных пар.
Из 27 пар мать-ребенок 13 женщин (48,1%) и 8 детей (66,7%) получали ВААРТ. Кроме того, определен подтип у ребенка с перинатальной ВИЧ-инфекцией, рожденного в 1982 г. У нее выделен подтип F. Пациентка в настоящее время жива и получает ВААРТ.
Состояние плаценты и ВИЧ-инфекция у детей. Исследовано 30 плацент ВИЧ-инфицированных женщин, родивших детей в Санкт-Петербургской КИБ им. С.П. Боткина (n=11) и родильном доме № 16 (n=19). Все 30 родильниц были разделены на 2 группы в зависимости от реализации ВИЧ-инфекции у детей: первая группа (n=20) – женщины, родившие здоровых детей (по результатам 2-х отрицательных ПЦР ДНК ВИЧ крови, выполненных в течение первых 6 месяцев жизни) и вторая группа (n=10) – женщины, родившие ВИЧ-инфицированных детей. В группе женщин, инфицировавших своих детей, все употребляли внутривенные наркотики, имели ХВГС, во время беременности ХП не получали. У всех женщин второй группы диагностировали РНК-вирусный плацентит и хроническую плацентарную недостаточность с острой декомпенсацией. В свою очередь, как в первой, так и во второй группах, с одинаковой частотой отмечали гнойный хориоамнионит (60,0%). ДНК-вирусный плацентит отмечали у 2-х (10,0%) пациенток первой группы, что, вероятно, связано с наличием герепес-вирусной инфекции у этих женщин. У всех ВИЧ-инфицированных женщин независимо от статуса детей отмечали хроническую плацентарную недостаточность. В первой группе в 60% она была компенсированной, в 40% - субкомпенсированной, в отличие от декомпенсированной у женщин, родивших детей с ВИЧ-инфекцией.
При выявлении РНК-вирусного плацентита необходимо назначение расширенной схемы ХП новорожденному, а именно курса терапии на 4 недели с использованием зидовудина, ламивудина и невирапина для предотвращения передачи ВИЧ от матери ребенку.
Особенности течения ВИЧ-инфекции у женщин в дискордантных и конкордантных парах, родивших детей. Срок инфицирования у женщин в дискордантных парах составил в среднем 4,0 ± 0,3 года, длительность инфицирования у женщин, живущих с ВИЧ-положительным партнером – 4,5 ± 0,3 года (p>0,05). В парах, где ВИЧ-положительны оба партнера, срок инфицирования по сравнению с половым партнером достоверно больше оказался у мужчин – 6,0 ± 0,4 лет (p<0,05) (табл.3).
Таблица 3
Характеристика дискордантных и конкордантных пар, родивших детей
| № | Характеристика | Дискордантные пары | Конкордантные пары | ||
| ВИЧ (+) женщина n=56 | ВИЧ (–) мужчина n=56 | ВИЧ (+) женщина n=58 | ВИЧ(+) мужчина n=58 | ||
| 1 | Возраст (годы) | 24,7 ± 0,6 | 27,5 ± 0,9 | 24,8 ± 0,5 | 27,0 ± 0,5 |
| 2 | Длительность ВИЧ-инфекции (годы) | 4,0 ± 0,3 | – | 4,5 ± 0,3 | 6,0 ± 0,4* |
| 3 | Срок обследования после родов (месяцы) | 6,9 ± 0,8 | – | 8,2 ± 1,2 | – |
| 4 | ВААРТ, абс. (%) | 18 (32,1) * | – | 15 (25,9) | 16 (27,6) |
*- достоверность различий, р<0,05.
Отмечается достоверно меньший срок совместной жизни в дискордантных парах по сравнению с парами из второй группы, что составило 3,7 ± 0,2 года и 4,5 ± 0,2 года, соответственно (p<0,05).
Обе группы обследованных ВИЧ-инфицированных женщин оказались сопоставимы по сроку инфицирования и путям передачи. Доля парентерального пути инфицирования при внутривенном употреблении наркотиков у женщин из дискордантных пар была незначительно меньше по сравнению с женщинами, живущими с ВИЧ-инфицированными партнерами – 41,1% и 46,0%, соответственно. Половым путем заразились 26 (46,4%) пациенток в первой группе и 31 (53,4%) пациентки во второй группе, причем у 7 (12,5%) женщин из дискордантных пар точно выявить путь инфицирования не удалось.
Диагноз ВИЧ-инфекции подтвержден у одного ребенка (1,8%) в дискордантной паре и в пяти случаях (8,6%) в парах, где ВИЧ-позитивны оба половых партнера (p<0,05).
Клинически в группе ВИЧ-инфицированных женщин, живущих с ВИЧ-позитивным партнером, преобладали манифестные стадии заболевания по сравнению с женщинами из дискордантных пар. В 3 стадии ВИЧ-инфекции находились 36 (64,3%) женщин из дискордантных пар и 23 (39,7%) пациенток, живущих с инфицированным партнером (p<0,05).
При анализе иммунологических показателей средний уровень CD4+-лимфоцитов в абсолютных значениях достоверно выше у ВИЧ-инфицированных женщин в дискордантных парах по сравнению с женщинами из конкордантных пар, и составил 526 ± 41,5 кл/мкл и 416 ± 22,4 кл/мкл, соответственно (p<0,05). В свою очередь, при анализе вирусной нагрузки выявлена тенденция к повышению уровня РНК ВИЧ у женщин в парах с ВИЧ-инфицированными партнерами (р>0,05).
По результатам проведенных клинических, иммунологических и вирусологических исследований ВААРТ назначили 18 (32,1%) женщинам, живущим с ВИЧ-негативным партнером. Из них у 11 (19,6%) пациенток были показания к назначению лечения, 7 (12,5%) женщин приняли решение начать ВААРТ с целью профилактики инфицирования партнера и дальнейшего планирования семьи. У всех 18 пациенток схема терапии включала зидовудин, ламивудин, лопинавир/ритонавир. На 2-м году лечения 5 женщин забеременели (через 14,4±1,2 месяца от начала ВААРТ), успешно пролонгировали беременность, родили здоровых детей. Все половые партнеры были регулярно обследованы в центре СПИД методом ИФА на антитела к ВИЧ, причем в течение 2-х лет результаты были отрицательными. Только 10 пар из 18 (55,6%) использовали презерватив, из них 3 пары (33,3%) - предохранялись нерегулярно.
Создание комплекса профилактических мероприятий, направленных на снижение риска передачи ВИЧ от матери ребенку. В связи с тем, что не все беременные женщины качественно наблюдались в женской консультации во время беременности, и к моменту родов не имели 2-х результатов ИФА на ВИЧ-инфекцию, выполненных при постановке на учет по беременности и в сроке 34-36 недель, оказалось целесообразным проведение быстрых тестов в родовспомогательных учреждениях (распоряжение 29-р/4 Комитета по здравоохранению Санкт-Петербурга) для решения вопроса о необходимости проведения экстренной ХП с целью снижения риска передачи ВИЧ от матери ребенку.
В 2004 году начал работу международный проект «Профилактика перинатальной передачи ВИЧ-инфекции в Санкт-Петербурге и Ленинградской области» Фонда помощи детям с ВИЧ-инфекцией им. Элизабет Глейзер при финансировании Агентства по международному развитию США (USAID) и компании «Джонсон и Джонсон». Деятельность проекта проходила в двух обсервационных родильных домах (№ 17(15) и №16), а также родильном отделении Санкт-Петербургской КИБ им. С.П. Боткина (табл. 4). С 2004 по 2009 гг. выявлено в результате быстрых тестов на ВИЧ-инфекцию 775 ВИЧ-инфицированных рожениц.
В связи с тем, что до 2004 г. в городе практически не проводились быстрые тесты на ВИЧ в родовспомогательных учреждениях, пропускались случаи ВИЧ-инфекции у женщин. В результате у 5 из 238 детей с перинатальной ВИЧ-инфекцией диагноз им был установлен по клиническим симптомам в стационарах города в возрасте старше 5 лет, один ребенок в возрасте 7 лет умер в стационаре от пневмоцистной пневмонии из-за поздней диагностики заболевания.
Таблица 4
Результаты проведения быстрого теста на ВИЧ-инфекцию в различных родовспомогательных учреждениях Санкт-Петербурга
| Родильный дом (РД) | Число родов | Количество необследованных на ВИЧ женщин до родов, абс., (%) | Количество ВИЧ-позитивных женщин, абс., (%) |
| РД № 17 (15) | 3404 | 650 (19,1) | 53 (1,5) (8,1) |
| РД № 16 | 4287 | 830(19,4) | 56 (1,3) (6,7) |
| КИБ им.С.П. Боткина | 462 | 30 (6,5) | 338* |
*-женщины обследованы до родов, ВИЧ+ лица получили экстренную химиопрофилактику невирапином (роженица и младенец).
До настоящего времени нет приказа МЗ и СР РФ, регламентирующего критерии постановки и снятия диагноза перинатальной ВИЧ-инфекции и сроки обследования детей с перинатальным контактом. С 2002 года впервые в РФ в городе согласно распоряжению № 29-р/4 Комитета по здравоохранению Санкт-Петербурга от 04.02.2002 г. детям с перинатальным контактом по ВИЧ-инфекции проводится обследование на ВИЧ-инфекцию методом ПЦР с определением в крови ДНК ВИЧ в возрасте 1-2 и 4-6 месяцев. Тем самым в первые 2 месяца жизни возможна постановка диагноза ВИЧ-инфекции у детей и назначение ВААРТ.
Впервые в России с 2007 г. для наиболее ранней диагностики ВИЧ-инфекции у новорожденных всем младенцам, рожденным в Санкт-Петербургской КИБ им. С.П. Боткина, в первые дни жизни проводится исследование крови методом ПЦР на ДНК ВИЧ. Из 40 детей с перинатальной ВИЧ-инфекцией, рожденных в КИБ им. С.П. Боткина с 2005 по 2009 гг., у 14 (35,0%) обнаружена ДНК ВИЧ в первые дни жизни. Далее эти дети в регламентируемые сроки были дообследованы, и в течение первого года жизни нуждались в назначении ВААРТ.
До 2007 года вследствие неполноценного обследования детей с перинатальным контактом по ВИЧ-инфекции было зарегистрировано 8 летальных случаев младенцев на стадии СПИД. Среди 8 детей с ВИЧ-инфекцией, умерших на стадии СПИДа, причинами смерти оказались следующие: в 3-х случаях — пневмоцистная пневмония, в 3-х случаях — генерализованная цитомегаловирусная инфекция, в одном случае — токсоплазмоз и еще у одного больного — лимфома Беркитта. Все дети, погибшие на первом году жизни, не были обследованы в регламентируемые сроки на ВИЧ-инфекцию, не получали ни ХП, ни ВААРТ.
С целью решения вопросов профилактики передачи ВИЧ от матери ребенку, лечения ВИЧ-инфекции, снижения показателей летальности у женщин и детей и уменьшения рисков социального сиротства в соответствии с приказами МЗ и СР РФ, совместным распоряжением Комитета по здравоохранению Правительства Санкт-Петербурга и Центра Госсанэпиднадзора в Санкт-Петербурга № 29-р/4 от 04.02.02 г. «О совершенствовании оказания медицинской помощи ВИЧ-инфицированным беременным женщинам и детям, родившимся от ВИЧ-инфицированных матерей» в 2002 году в городе создана Комиссия «Диагностика и лечение ВИЧ-инфекции у женщин и детей» (комиссия), возглавляемая главным инфекционистом Комитета по здравоохранению.
Одними из основных функций работы городской комиссии явились координация деятельности учреждений, оказывающих медицинские услуги беременным и детям с ВИЧ-инфекцией, и решение сложных вопросов, касающихся оказанию медико-социальной помощи ВИЧ-инфицированным семьям. Комиссия запрашивает от руководителей лечебно-профилактических учреждений и других заинтересованных организаций города отчет о выполнении приказов, распоряжений, информационных писем Комитета по здравоохранению Санкт-Петербурга по вопросам передачи ВИЧ от матери ребенку, перинатальной ВИЧ-инфекции; приглашает на заседания комиссии руководителей и врачей женских консультаций, родовспомогательных учреждений, детских стационаров, домов ребенка, детских домов и иных организаций для отчета о выполнении решений, направленных на профилактику, диагностику и лечение ВИЧ-инфекции у детей, и обсуждению сложных клинических случаев; участвует в разработке правовых и нормативных документов по проблеме ВИЧ/СПИДа у беременных женщин и детей при подготовке их на заседании Правительства и Законодательного Собрания Санкт-Петербурга; доводит до руководителей лечебно-профилактических учреждений Санкт-Петербурга ситуацию по ВИЧ/СПИДу в Санкт-Петербурге и предлагает выполнение конкретных мероприятий, направленных на финансирование поставленных задач.
Являясь ответственным секретарем комиссии, лично принимала участие в разработке 5 документов по проблеме перинатальной ВИЧ-инфекции, утвержденных Комитетом по здравоохранению города (таблица 5).
Таблица 5
Документы, разработанные Комиссией «Диагностика и лечение
ВИЧ-инфекции у женщин и детей»
| № п/п | Название документа | Дата утверждения | Номер |
| 1. | Распоряжение «О совершен-ствовании оказания медицинской помощи женщинам и детям, родившимся от ВИЧ-инфицированных матерей» | 04.02.2002 г. | 29-р/4 |
| 2. | Информационное письмо «О переводе в дома ребенка детей с перинатальным контактом по ВИЧ-инфекции, оставшихся без попечения родителей» | 09.03.2006 г. | 01/20-311/06-0-0 |
| 3. | Информационное письмо «О взаимодействии центра СПИД и детских поликлиник для улучшения помощи детям, родившимся от ВИЧ-инфицированных матерей» | 09.03.2006 г. | 01/20-312/06-0-0 |
| 4. | Информационное письмо «О предупреждении передачи ВИЧ-инфекции от матери ребенку» | 09.03.2007 г. | 01/26-408/0700 |
| 5. | Распоряжение «О предупреждении передачи ВИЧ-инфекции от матери ребенку» | 02.08.2011 г. | 01/20-1615/11-0-0 |
Оценка эффективности профилактических мероприятий, направленных на снижение риска передачи ВИЧ от матери ребенку. Из 3442 родов ВИЧ-инфицированными женщинами Санкт-Петербурга трехэтапную ХП получили 2425 пар мать-ребенок (70,5%). Из них комбинированную схему выполнили 1046 (43,1%). В свою очередь, двух-этапную схему ХП (во время родов и новорожденному) получили 699 пар мать-ребенок (20,3%). Как правило, у активных наркопотребительниц роды происходили вне лечебного учреждения, либо они поступали в родовспомогательное учреждение в потугах, в связи с чем ХП проводилась только младенцу, что отмечалось в 195 случаях (5,7%). Из 195 детей 24 ребенка оказались ВИЧ-инфицированными (12,3%), в дальнейшем этим детям была назначена ВААРТ. До 2002 года ввиду отсутствия регламентирующих документов профилактика передачи ВИЧ от матери ребенку не проводилась либо была не в полном объеме, в связи с чем процент передачи ВИЧ новорожденным в период 1995 — 2000 гг. составил 20,6.
С 2001 г. впервые в стране до выхода официального приказа МЗ и СР РФ по профилактике передачи ВИЧ от матери ребенку № 606 от 19.12.2003 г. в Санкт-Петербурге были внедрены трехэтапная и экстренная двухэтапная схемы ХП, что позволило по итогам 2001 г. снизить процент передачи ВИЧ от матери ребенку в 2,5 раза и достигнуть 8,6%. Также впервые начали проведение ХП роженицам из групп риска (употребление инъекционных наркотиков и наличие полового контакта с ВИЧ-инфицированным партнером в течение последних 12 недель беременности). По опыту ведения в городе женщин и детей с ВИЧ-инфекцией в 2002 г. было утверждено распоряжение № 29-р/4 Комитета по здравоохранению Санкт-Петербурга от 04.02.2002 г., в котором прописаны схемы ХП, снижающие риск передачи ВИЧ от матери ребенку. В документе представлена монотерапия зидовудином на этапе беременности, родов и новорожденному и невирапин в случае проведения экстренной двухэтапной ХП без учета клинических симптомов, ВН и СD4 беременной женщины.
В 2005 г. из 415 родов женщинами с ВИЧ-инфекцией трехэтапную схему зидовудином получили 303 пары мать-ребенок (73,0%), двухэтапную схему невирапином/зидовудином — 111 (26,7%). Несмотря на активное вовлечение беременных ВИЧ-инфицированных женщин в наблюдение и лечение в центре СПИД процент передачи ВИЧ от матери ребенку в 2005 г. в городе составил 6,6.
Учитывая недостаточную эффективность монотерапии в качестве ХП, с 2006 г. в Санкт-Петербурге стали применять женщинам и новорожденным комбинированную терапию, что нашло отражение в информационном письме от 09.03.2007 г. и распоряжении (2011) Комитета по здравоохранению Санкт-Петербурга.
Из 357 родов ВИЧ-инфицированными женщинами города в 2008 г. 332 пары мать-ребенок получили трехэтапную ХП (93,0%), из них 310 назначена комбинированная схема ХП (93,4%). В 24 случаях проведена комбинированная ХП в родах и младенцу (6,7%).
С целью решения вопроса о выборе оптимальной схемы ХП проанализированы данные 2562 детей с перинатальным контактом по ВИЧ-инфекции, обследованных в городском центре СПИД, в период 1995-2009 гг (табл. 6).
По данным таблицы 6 при сравнении показателей без ХП и только новорожденному либо в родах и новорожденному различия оказались статистически значимыми, t-Стьюдента = 2,58 (p < 0,01). В свою очередь, при использовании комбинированной терапии на этапе беременности, родов и новорожденному процент перинатальной передача оказался равен нулю (p<0,01).
Таблица 6
Сравнительная характеристика различных схем ХП перинатальной передачи ВИЧ-инфекции, n=2562
| Схема ХП | Число детей (в т.ч. с ВИЧ-инфекцией), абс. | % реализации ВИЧ-инфекции |
| Без ХП | 278 (53) | 19,1 |
| Только новорожденному (зидовудин либо невирапин) | 168 (21) | 12,5 |
| Только новорожденному (зидовудин и невирапин) | 27(3) | 11,1 |
| Невирапин -2 этапа | 207 (17) | 8,2 |
| Зидовудин, невирапин – 2 этапа | 84 (7) | 8,3 |
| Зидовудин – 3 этапа | 1256 (53) | 4,2 |
| Комбинированная терапия во время беременности, в родах и младенцу | 542 (0) | 0 |
Взаимодействие отделения материнства и детства центра СПИД с медицинскими и социально-психологическими службами города. В отделении материнства и детства наблюдаются ВИЧ-инфицированные семьи, имеющие как ВИЧ-негативных, так и ВИЧ-позитивных детей. Кроме того, учитывая важность аспекта планирования семьи и рождения здорового ребенка, в отделении наблюдаются ВИЧ-инфицированные пары, и пары, где инфицирован один партнер (дискордантные пары).
Изучен социальный статус семей. Оказалось, что наибольшее число женщин живут в официальном браке – 260 (41,3%), 241 состоят в гражданском браке (38,3%), 81(12,9%) являются незамужними, 47 (7,4%) – разведены. Большинство женщин – 561 (89,2%) имеют близких родственников, но только 68,8% от общего числа могут рассчитывать на помощь этих родственников в воспитании ребенка. Из обследованных 147 (23,4%) женщин имеют проблемы с жильем, 247 (39,3%) материально не обеспечены. 99 женщин (15,8%) когда-либо в прошлом имели проблемы с правоохранительными органами, при этом одна и во время беременности находилась в СИЗО.
В отделении материнства и детства функционирует «горячая»
телефонная линия. Благодаря этому осуществляется взаимосвязь между пациентами и службами, между врачами поликлиник, сотрудниками отделений помощи женщинам, оказавшимся в трудной жизненной ситуации, и специалистами центра. По результатам телефонных переговоров и данных анкетирования осуществляются выездные консультации в «проблемные» семьи. В состав «мобильной» бригады входит врач-педиатр, социальный работник, психолог.
По итогам работы социально-психологической службы в отделении
материнства и детства происходит уточнение ряда вопросов, касающихся льгот, пособий, жилищных вопросов. Все вопросы решаются во взаимодействии с Комитетом по социальной политике, его районными отделениями по месту жительства, Комитетом по образованию и муниципальными образованиями (схема 1) (с.35).
Контроль за приемом препаратов, состоянием здоровья пациентов и регулярностью обследования помимо специалистов центра СПИД выполняют сотрудники районных отделений хронических инфекций (районные участковые педиатры и терапевты), сотрудники социальных служб по месту жительства семей. В отделении материнства и детства центра СПИД разработана компьютерная база данных пациентов, содержащая медицинскую и социально-психологическую информацию. На основании проанализированных медико-социальных характеристик женщин и детей с ВИЧ-инфекцией разработана эффективная модель оказания медико-социальной и психологической помощи в отделении материнства и детства центра СПИД (схема 2) (с.36).
В результате мультидисциплинарного подхода к решению проблемы
за 5 лет деятельности отделения материнства и детства не зарегистрировано ни одного летального случая ни у детей, ни у взрослых с ВИЧ-инфекцией из числа наблюдаемых семей. В свою очередь, с увеличением охвата наблюдающихся в Центре беременных женщин с ВИЧ-инфекцией (85,2% в 2009 г. по сравнению с 61,8% - в 2004 г.) удалось снизить процент передачи в 2008 г. до 4,2 по сравнению с 20,6% в 1995-2000 гг.(р<0,05). Кроме того, в 2009 году процент детей, оставшихся без попечения родителей, рожденных ВИЧ-инфицированными женщинами, составил 9,5, что в 2,5 раза меньше по сравнению с 1995-2002 гг. (p<0,05).
Схема 1. Взаимодействие отделения материнства и детства с медицинскими и социально-психологическими службами
Схема 2. Модель оказания медико-социальной и психологической помощи в отделении материнства и детства центра СПИД
ВЫВОДЫ
1. У ВИЧ-инфицированных женщин, родивших здоровых детей, отмечаются в большинстве случаев латентная стадия заболевания (63,4%), высокие показатели CD4+-лимфоцитов и низкие уровни РНК ВИЧ по сравнению с женщинами, родившими детей с ВИЧ-инфекцией, на всех этапах беременности и после родов. Так, у женщин, родивших ВИЧ-негативных детей, в сроке 36 недель беременности наблюдаются показатели РНК ВИЧ менее 150 коп/мл по сравнению с женщинами, родивших ВИЧ-инфицированных детей - 19450±5865 коп/мл.
2. У беременных женщин с манифестным течением ВИЧ-инфекции, как правило, употребляюших инъекционные наркотики, не удается сформировать приверженность к лечению и снизить РНК ВИЧ до неопределяемого уровня, что приводит к рождению инфицированных детей и требует проведения ранней диагностики ВИЧ-инфекции младенцам в родильном доме и в первые 1-2 месяца жизни для своевременного назначения им антиретровирусной терапии.
3. В анамнезе подавляющего числа женщин (84,4%), родивших ВИЧ-инфицированных детей, имеют место урогенитальные инфекции и хронический вирусный гепатит С (83,0%). У них достоверно чаще регистрируются более 3-х беременностей (39,7%) и выкидыши (12,7%). Трехэтапная профилактика проводится в 19,1% случаев, безводный период более 4-х часов отмечается у 26,2%, кесарево сечение - у 3,5% женщин. При исследовании состояния плаценты женщин, родивших ВИЧ-инфицированных детей, регистрируются РНК-вирусный плацентит и хроническая плацентарная недостаточность с острой декомпенсацией. Дети в основном рождаются недоношенными (29,8%), с абстинентным синдромом (40,2%), с задержкой внутриутробного развития (44,0%).
4. ВИЧ-инфицированные дети, рожденные женщинами с неустановленной ВИЧ-инфекцией в острой стадии заболевания и поздней сероконверсией, находясь на грудном вскармливании, имеют прогрессирующее течение заболевания по сравнению с группой детей с интранатальным инфицированием, не получавшими грудное молоко, и нуждаются в обязательном назначении антиретровирусной терапии при установлении диагноза, что связано с длительным контактом ребенка с вирусом в процессе кормлений.
5. Применение трехкомпонентной трехэтапной антиретровирусной
терапии (во время беременности, родов и младенцу) с соблюдением высокой приверженности позволяет значительно уменьшить риск передачи ВИЧ от матери ребенку (менее 1%).
6. У ВИЧ-инфицированных женщин и их детей определяется А(А1)
подтип ВИЧ-1. Выявление подтипа А свидетельствует о его существовании как в популяции ВИЧ-позитивных наркопотребителей, так и о передаче данного подтипа вируса от матери ребенку с возможным быстрым прогрессированием заболевания.
7. У ВИЧ-инфицированных женщин в дискордантных парах отмечаются
высокий уровень CD4+-лимфоцитов, низкие показатели вирусной нагрузки и минимальный риск передачи ВИЧ от матери ребенку (1,8%) по сравнению с женщинами, живущими в парах с ВИЧ-позитивными партнерами (8,6%). Раннее начало ВААРТ у ВИЧ-инфицированной женщины позволяет защитить полового партнера в течение длительного времени, несмотря на опасные формы полового поведения.
8. Разработанные принципы организации деятельности отделения материнства и детства и городской комиссии по диагностике и лечению ВИЧ-инфекции у беременных и детей позволяют оптимизировать комплексную медицинскую, социальную и психологическую помощь семьям с ВИЧ-инфекцией, расширить профилактику перинатальной передачи вируса, почти в 5 раз снизить процент передачи ВИЧ от матери ребенку, усовершенствать планирование семьи, обеспечить полноценное лечение женщин и детей, в 1,4 раза увеличить охват наблюдением и высокоактивной антиретровирусной терапией беременных, существенно снизить число летальных исходов от СПИДа и в 2,5 раза уменьшить количество детей, оставшихся без попечения родителей.
9. Представленное новое направление – семья и ВИЧ-инфекция и созданная система комплексного медицинского, социального и психологического мониторинга семей, живущих с ВИЧ-инфекцией, на этапах ее планирования, во время беременности, родов, во все периоды детского возраста (от новорожденности до пубертантного) обеспечивают своевременную профилактику, диагностику и лечение ВИЧ-инфекции у женщин, их половых партнеров и детей, что имеет важное демографическое значение.
10. Взаимодействие специалистов отделения материнства и детства с медицинскими и социальными службами города способствует оптимизации процесса диагностики и лечения ВИЧ-инфекции у женщин и детей, контролю за приемом пациентами противовирусных препаратов, оказанию помощи в своевременном и адекватном решении социальных, психологических и юридических вопросов ВИЧ-инфицированных семей.
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ
1. Для полноценного всестороннего обследования семей с ВИЧ-инфекцией — женщин, их половых партнеров и детей с целью раннего установления диагноза и лечения рекомендуется организация отделения материнства и детства на базе Центров СПИД во взаимодействии с медико-социальными службами по месту жительства.
2. В связи со сложностью выявления беременных женщин из групп риска по ВИЧ-инфекции (употреблявшие внутривенные наркотики во время беременности, либо имевшие незащищенный половой контакт со случайным партнером либо наркопотребителем или инфицированным ВИЧ половым партнером) акушерам-гинекологам женских консультаций требуется максимально тщательно, скрупулезно и достоверно проводить сбор анамнеза по выше указанным критериям для своевременной диагностики ВИЧ-инфекции с применением по возможности при сроке 38-39 недель беременности метода ПЦР (РНК ВИЧ) и обязательным проведением профилактики перинатальной передачи в родах и младенцу.
3. В связи с тем, что диагноз ВИЧ-инфекции устанавливался детям, рожденным женщинами в стадии острой ВИЧ-инфекции с поздней сероконверсией, находившимся на грудном вскармливании, рекомендуется проводить обследование на ВИЧ-инфекцию всем женщинам, поступающим на роды, независимо от социального статуса путем постановки быстрого теста.
4. Для стабилизации течения ВИЧ-инфекции у беременных женщин и проведения комплекса мероприятий, снижающих перинатальную передачу вируса, абсолютно необходима организация качественного мониторинга женщин с ВИЧ-инфекцией специалистами центра СПИД, отделения материнства и детства и центров медико-социального обслуживания по месту жительства до и во время беременности.
5. В качестве одного из главных условий снижения риска передачи
ВИЧ от матери ребенку и уменьшения прогрессирования ВИЧ-инфекции у женщин необходимо рассматривать проведение полноценной и своевременной диагностики и лечения наркомании, вирусного гепатита С, урогенитальных инфекций до наступления беременности.
6. Для ранней диагностики ВИЧ-инфекции у женщин детородного возраста рекомендуется обязательное совместное обследование половых партнеров на этапе планирования беременности и в регламентируемые сроки во время беременности.
7. Для решения вопроса о выборе схемы химиопрофилактики и
прогноза заболевания у детей, рожденных женщинами с ВИЧ-инфекцией, необходимо в обязательном порядке проведение исследования состояния плаценты с использованием методов ПЦР-диагностики.
8. Для более эффективного взаимодействия специалистов различных
служб по сопровождению семей с ВИЧ-инфекцией крайне необходимо проведение плановых циклов тематического усовершенствования по вопросам ВИЧ-медицины.
СПИСОК РАБОТ, ОПУБЛИКОВАННЫХ ПО ТЕМЕ ДИССЕРТАЦИИ
Статьи в журналах по перечню ВАК Минобрнауки РФ
- 1. Рахманова А.Г., Ястребова Е.Б., Виноградова Е.Н. ВИЧ-инфекция у детей // Детские инфекции. – Москва. – 2004. - №4. – С. -7-10.
- 2. Ястребова Е.Б, Ахтырская Н.А., Жучаев О.В. ВИЧ-инфекция у подростков // Эпидемиология и инфекционные болезни. – Москва: «Медицина». – 2004. - №4. – С. – 21-23.
- 3. Рахманова А.Г., Ястребова Е.Б., Ким О.А., Виноградова Е.Н. Диагностика и лечение ВИЧ-инфекции у женщин и детей. Опыт работы городской комиссии // Детские инфекции. – Москва. – 2005. – Том 4 (№3). – С. – 3-6.
4. Ястребова Е.Б., Рахманова А.Г., Курильская М.Б., Дылдина Н.С. Перинатальная ВИЧ-инфекция у детей (клиника, диагностика, лечение // Эпидемиология и инфекционные болезни. – Москва: «Медицина». – 2006. - №6. – С. – 27-31.
5. Садовникова В.Н., Рахманова А.Г., Ястребова Е.Б., Жолобов В.Е. Медико-социальное обеспечение ВИЧ-инфицированных семей // Детские инфекции. – Москва. – 2007. - Том 6 (№4). – С. – 71-75.
6. Конева Н.А., Рахманова А.Г., Лобзин Ю.В., Жолобов В.Е., Ястребова Е.Б. ВИЧ-инфекция у женщин в дискордантных парах // Вестник военно-медицинской академии. – Санкт-Петербург. – №2 (22).- 2008. - Приложение. – С.- 447-448.
7. Ястребова Е.Б., Жолобов В.Е., Рахманова А.Г. Факторы риска передачи ВИЧ от матери к ребенку //Медико-биологические и социально-психологические проблемы безопасности в чрезвычайных ситуациях. – Санкт-Петербург - 2008.- № 4. - С. 35-38.
8. Ястребова Е.Б., Рахманова А.Г., Волкова Г.В., Садовникова В.Н., Жолобов В.Е. Проблемы перинатальной ВИЧ-инфекции в Санкт-Петербурге // Детские инфекции.- Москва. – 2008. -Том 7.-№ 4. –С. - 10-13.
9. Ястребова Е.Б., Щербук Ю.А., Жолобов В.Е., Рахманова А.Г. Опыт работы городской комиссии по диагностике и лечению ВИЧ-инфекции у женщин и детей // Здравоохранение РФ. – Москва: «Медицина» - 2009. № 4. –С. – 20-23.
10. Рахманова А.Г., Жолобов В.Е., Ястребова Е.Б. Учебно-методический комплекс курса ВИЧ-медицины // Медико-биологические и социально-психологические проблемы безопасности в чрезвычайных ситуациях. – Санкт-Петербург - 2010. - № 4, часть 1. - С. 56-62.
- 11. Ястребова Е.Б. Об эффективности перинатальной профилактики ВИЧ // Детские инфекции. – Москва – 2010. – Том 9, 4. – С. 10 – 15.
- 12. Ястребова Е.Б., Жолобов В.Е., Рахманова А.Г., Кольцова О.В., Самарина А.В. Комплексный подход к оказанию медико-социальной помощи женщинам и детям с ВИЧ-инфекцией // ВИЧ-инфекция и иммуносупрессии. – Санкт-Петербург.- 2011. - Том 3, № 1. – С. – 47-51.
13. Ястребова Е.Б., Рахманова А.Г., Самарина А.В. Клинико-иммунологическая и вирусологическая характеристика ВИЧ-инфицированных женщин, родивших детей // ВИЧ-инфекция и имуносупрессии. – Санкт-Петербург. – 2011. –Том 3. - № 3. – С. 35-39.
14. Ястребова Е.Б., Виноградова Т.Н., Рахманова А.Г. Характеристика подтипов ВИЧ-1 у женщин и детей с ВИЧ-инфекцией // Детские инфекции. – Москва. – 2011. - № 3. – С.62-64.
15. Ястребова Е.Б., Рахманова А.Г., Щербук Ю.А. Влияние факторов риска передачи ВИЧ от матери ребенку на прогрессирование заболевания у детей // Детские инфекции. – Москва. – 2011. - № 4. – С.10-14.
Монографии
16. Рахманова А.Г., Виноградова, Е.Н. Волкова Г.В., Ястребова Е.Б. ВИЧ/СПИД и дети (для медицинских и социальных работников) // Санкт-Петербург. – 2006. – 358 с.
17. Виноградова Е.Н., Воронин Е.Е., Волкова Г.В., Ястребова Е.Б. ВИЧ/СПИД и дети (для медицинских и социальных работников). Издание 2-е переработанное и дополненное // Санкт-Петербург. – 2007. – 352 с.
18. Рахманова А.Г., Самарина А.В., Ястребова Е.Б. Беременность и ВИЧ-инфекция // Вирус иммунодефицита человека – медицина. Под редакцией Н.А.Белякова и А.Г. Рахмановой. - СПб.: Балтийский медицинский образовательный центр. – 2010. – 852 с.
Статьи, научные издания, тезисы докладов и статей
19. Виноградова Е.Н., Ястребова Е.Б., Александрова И.В., Ахтырская Н.А. Клинико-анамнестические и эпидемиологические особенности течения ВИЧ-инфекции у подростков // Тезисы докладов научно-практической конференции «Вирусные гепатиты и ВИЧ-инфекция у подростков». – Санкт-Петербург. – 2003.- С. – 12-13.
- 20. Романюк Ф.П., Ястребова Е.Б., Коршунова Т.Г., Антошина Т.А. Течение беременности и родов у ВИЧ-позитивных женщин и состояние новорожденных с учетом перинатальной диспансеризации // Инфекционные болезни на рубеже веков. Сборник работ к 300-летию города. – Санкт-Петербург. – 2003. – С. – 121-123.
- 21. Ястребова Е.Б., Курильская М.Б., Ким О.А., Вишневская М.В. Характеристика детей с перинатальной ВИЧ-инфекцией // Инфекционные болезни на рубеже веков. Сборник работ к 300-летию города. – Санкт-Петербург. – 2003. – С. – 162-165.
- 22. Ястребова Е.Б., Сенчик Е.Ф., Курильская М.Б. Характеристика детей Санкт-Петербурга, рожденных ВИЧ-позитивными женщинами // Актуальные вопросы инфекционной патологии у детей (инфекция и иммунитет). Материалы конгресса. – Москва. – 2004. – С. – 279-280.
- 23. Yastrebova E., Vinogradova E. HIV-infection among teenagers in St-Petersburg // XV international AIDS conference.- 2004. – P. – 71-74.
- 24. Ястребова Е.Б., Сенчик Е.Ф., Тюленева Г.В. Характеристика детей, оставшихся без попечения родителей // Инфекционные болезни – 2003. Альманах. – Санкт-Петербург. – 2004. – С. – 241-247.
- 25. Ястребова Е.Б., Курильская М.Б., Дылдина Н.С. Характеристика умерших детей, рожденных ВИЧ-инфицированными женщинами в Санкт-Петербурге // Инфекционные болезни – 2004. Альманах. – Санкт-Петербург. – 2005. – С. – 203-210.
- 26. Зелинская Д.И., Тетерева О.А., Рахманова А.Г., Ястребова Е.Б. Уход за детьми, рожденными женщинами с ВИЧ-инфекцией // Методическое пособие для родителей. – Санкт-Петербург. – 2005. – 11с.
- 27. Зелинская Д.И., Тетерева О.А., Рахманова А.Г., Ястребова Е.Б. Палаты «Мать и дитя» / // Методическое пособие. – Санкт-Петербург. – 2005. – 26с.
- 28. Zelinskaya D., Tetereva O., Rakhmanova A., Yastrebova E. Prevention of abandonment and orphan from HIV positive women // USAID. – ARO. – 2005.
- 29. Ястребова Е.Б., Курильская М.Б., Дылдина Н.С., Виноградова Е.Н. Особенности течения перинатальной ВИЧ-инфекции у детей // Материалы IV конгресса педиатров-инфекционистов России. – Москва.- 2005. – С. -208.
30. Конева Н.А., Лобзин Ю.В., Виноградова Е.Н., Ястребова Е.Б. Характеристика ВИЧ-инфекции у женщин в первые 1,5-2 года после родов // Первая конференция по вопросам ВИЧ/СПИД в Восточной Европе и Центральной Азии. Сборник материалов. – Москва. -2006. –С. -127.
31. Ястребова Е.Б., Волкова Г.В., Кольцова О.В., Яковлев А.А. Профилактика социального сиротства детей, рожденных ВИЧ-инфицированными женщинами // Первая конференция по вопросам ВИЧ/СПИД в Восточной Европе и Центральной Азии. Сборник материалов. – Москва. -2006. –С. -143.
32. Ястребова Е.Б., Курильская М.Б., Дылдина Н.С. О ситуации по перинатальной ВИЧ-инфекции в Санкт-Петербурге // Материалы V конгресса педиатров-инфекционистов России. – Москва.- 2006. –С. 200.
33. Ястребова Е.Б., Волкова Г.В., Кольцова О.В., Виноградова Е.Н. Проблемы диспансеризации ВИЧ-позитивных женщин и детей // Проблемы педиатрии, материалы конференции, посвященной 160-летию профессора А.А. Руссова. – Санкт-Петербург. – 2006. – С. – 251-259.
34. Конева Н.А., Виноградова Е.Н., Ястребова Е.Б. Клинико-иммунологическая характеристика ВИЧ-инфекции у женщин в дискордантных парах // Инфекционные болезни. – 2005. Альманах. – Санкт-Петербург. – 2006. –С. -56-58.
35. Рахманова А.Г., Ястребова Е.Б., Волкова Г.В., Виноградова Е.Н. СПИД и дети – опыт работы городской комиссии по материнству и детству Санкт-Петербурга в 2005 г. // Инфекционные болезни. – 2005. Альманах. – Санкт-Петербург. – 2006. –С. -91-98.
36. Ястребова Е.Б., Виноградова Е.Н., Рахманова А.Г., Волкова Г.В. Проблемы, возникающие в процессе диспансеризации детей, рожденных женщинами с ВИЧ-инфекцией // Инфекционные болезни. – 2005. Альманах. – Санкт-Петербург. – 2006. –С. -134-142.
37. Ястребова Е.Б., Виноградова Е.Н., Романюк Ф.П., Рахманова А.Г. Перинатальная ВИЧ-инфекция: клинико-иммунологическая характеристика, прогноз и диспансеризация / Ястребова Е.Б., Е.Н. Виноградова, Ф.П. Романюк, А.Г. Рахманова // Проблемы педиатрии. – Санкт-Петербург. – 2007. – С. 84-102.
38. Виноградова Е.Н., Ястребова Е.Б., Волкова Г.В., Гурвич Е.Б. Об организации отделения материнства и детства на базе городского центра по профилактике и борьбе со СПИД и инфекционными заболеваниями // Инфекционные болезни – 2007. Альманах. – Санкт-Петербург. – 2008. – С. – 46-54.
39. Захарова Н.Г., Купцов Д.Б., Мишустина Ю.Р., Ястребова Е.Б. Опыт применения никавира (фосфазида) у беременных для химиопрофилактики вертикальной передачи ВИЧ-1 инфекции // Инфекционные болезни – 2007. Альманах. – Санкт-Петербург. – 2008. – С. – 97-101.
40. Ястребова Е.Б., Волкова Г.В., Садовникова В.Н., Жолобов В.Е. Перинатальная ВИЧ-инфекция у детей (анализ причин вертикальной передачи ВИЧ по материалам отделения материнства и детства центра СПИД) // Инфекционные болезни – 2007. Альманах. – Санкт-Петербург. – 2008. – С. – 281-286.
41. Ястребова Е.Б., Рахманова А.Г., Волкова Г.В. Анализ летальных исходов у женщин и детей с ВИЧ-инфекцией в Санкт-Петербурге // ВИЧ-инфекция и иммуносупрессии. – Санкт-Петербург. – 2010. –Том 2 (№1). – С. – 60-64.
42. Ястребова Е.Б., Тихонова Ю.А., Абрамова И.А., Рассохин В.В., Самарина А.В. Поражения ЦНС у детей с ВИЧ-инфекцией, оставшихся без попечения родителей // III международный симпозиум «Взаимодействие нервной и иммунной систем в норме и патологии». 07.06.11-10.06.11. - Санкт-Петербург. – Тезисы докладов. - с. 146-147.
СПИСОК СОКРАЩЕНИЙ
- АЛТ - аланинаминотрансфераза
- АСТ - аспартатаминотрансфераза
- ВААРТ – высокоактивная антиретровирусная терапия
- ВГС – вирус гепатита С
- ВИЧ – вирус иммунодефицита человека
- ВН – вирусная нагрузка
- ДНК – дезоксирибонуклеиновая кислота
- ЗВУР – задержка внутриутробного развития
- ИБ – иммунный блоттинг
- ИФА – иммуноферментный анализ
- КИБ– клиническая инфекционная больница
- МЗ и СР РФ – министерство здравоохранения и социального развития Российской Федерации
- ОРВИ – острая респираторная вирусная инфекция
- ПАВ – психоактивные вещества
- ПГЛ – персистирующая генерализованная лимфоаденопатия
- ПМД – палата «Мать и дитя»
- ПЦР – полимеразная цепная реакция
- РНК – рибонуклеиновая кислота
- РФ – Российская Федерация
- СОЭ – скорость оседания эритроцитов
- СПИД – синдром приобретенного иммунодефицита
- УЗИ – ультразвуковое исследование
- УМК – учебно-методический комплекс
- ХП – химиопрофилактика
- ХВГС – хронический вирусный гепатит С
- ЦНС – центральная нервная система
- ЭКО – экстракорпоральное оплодотворение
- HBcorAB – антитела к сердцевинному (HBcorAg)
- вируса гепатита В
- HBeAB – антитела к HBeAg вируса гепатита В
- HBsAB – антитела к поверхностному антигену вируса гепатита В
- HBeAg – антиген репликации вируса гепатита В
- HBsAg – поверхностный антиген вируса гепатита В
HCVAB – антитела к вирусу гепатита С
R-75 – перинатальный контакт по ВИЧ-инфекции

