Акушерские и перинатальные исходы у беременных с хронической фетоплацентарной недостаточностью после санаторно-курортной реабилитации
На правах рукописи
Лопсан Инна Май-ооловна
АКУШЕРСКИЕ И ПЕРИНАТАЛЬНЫЕ ИСХОДЫ
У БЕРЕМЕННЫХ С ХРОНИЧЕСКОЙ ФЕТОПЛАЦЕНТАРНОЙ
НЕДОСТАТОЧНОСТЬЮ ПОСЛЕ САНАТОРНО-КУРОРТНОЙ РЕАБИЛИТАЦИИ
14.01.01 – акушерство и гинекология
АВТОРЕФЕРАТ
диссертации на соискание ученой степени
кандидата медицинских наук
Омск - 2011
Работа выполнена в ГОУ ВПО «Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого Росздрава» на кафедре перинатологии, акушерства и гинекологии лечебного факультета
Научный руководитель:
доктор медицинских наук, профессор Цхай Виталий Борисович
Официальные оппоненты:
доктор медицинских наук,
профессор Клинышкова Татьяна Владимировна
доктор медицинских наук Киселева Татьяна Вячеславовна
Ведущая организация:
ГОУ ВПО «Сибирский государственный медицинский университет» Федерального агентства по здравоохранению и социальному развитию
Защита состоится “___”_____________2011 г. в ____ часов на заседании Диссертационного совета Д208.065.01 при ГОУ ВПО «Омская государственная медицинская академия Росздрава» по адресу: 644043
г. Омск, ул. Ленина, 12.
С диссертацией можно ознакомиться в библиотеке ГОУ ВПО «Омская государственная медицинская академия Росздрава», а с авторефератом на сайте академии www.omsk-omgma.ru
Автореферат разослан “____”_________________2011 г.
Ученый секретарь
диссертационного совета,
доктор медицинских наук, профессор В.К. Федотов
Введение
Хроническая фетоплацентарная недостаточность является актуальной проблемой современного акушерства. Частота этой патологии не имеет тенденции к снижению и составляет от 7,6 до 38,4%, достигая в группах высокого риска 46-54% (Савельева Г.М., 2000; Серов В.Н., 2001; Тришкин А.Г., 2009; Garite T.J., 2004).
Фетоплацентарная недостаточность является основной причиной внутриутробной гипоксии, задержки роста и развития плода, его травматизма в родах (Радзинский В.Е., Смалько П.Я., 2001; Филиппов О.С., 2005; Peebles, D.M. 2004), а кроме того является основной причиной антенатальной гибели плода (Мурашко Л.Е., 1996; Garite T.J., 2004).
В последние годы опубликовано значительное количество работ, посвященных вопросам диагностики, лечения и профилактики данной патологии беременности, при этом большинство методов лечения предусматривает назначение обширного арсенала медикаментозных препаратов, оказывающих как положительное, так и побочное воздействие и на организм матери и плода (Карпов О.И., 2003; Абрамченко В.В., 2004, Владимиров А.А. и соавт., 2004). В настоящее время важной проблемой является разумное ограничение фармакотерапии у беременных и поиск альтернативных немедикаментозных методов лечения и профилактики осложнений беременности (Владимиров А.А. и соавт., 2004; Лазарева Н.В., 2008; Кривоногова Т.С. и соавт., 2009).
Начиная с 2003 г. на основании приказа Министерства здравоохранения и социального развития РФ №207 от 16.05.2003 г. «Об организации оздоровления беременных женщин и санаторных профилакториях» и Приложения №6 к приказу МЗ РФ от 27.01.2006 г. №44 (изм. от 21.11.2008г) «Рекомендации по медицинскому отбору беременных женщин групп риска, направляемых на долечивание (реабилитацию) в специализированные санатории (отделения)» на территории Российской Федерации начата программа по реабилитации беременных в санаторно-курортных условиях (Серов В.Н., 2006; Касютин Л.А., 2007; Лазарева Е.А., 2008).
В связи с вышеизложенным изучение вопросов санаторно-курортной реабилитации беременных с хронической фетоплацентарной недостаточностью представляется актуальным.
Цель исследования:
Улучшить акушерские и перинатальные исходы у беременных с хронической фетоплацентарной недостаточностью путем проведения санаторно-курортной реабилитации.
Задачи исследования:
1. Изучить особенности течения беременности у женщин с хронической фетоплацентарной недостаточностью, получавших санаторно-курортную реабилитацию.
2. Провести сравнительную оценку частоты осложнений в родах у женщин с хронической фетоплацентарной недостаточностью в зависимости от проведения санаторно-курортной реабилитации.
3. Провести сравнительную оценку перинатальных исходов у беременных с хронической фетоплацентарной недостаточностью в зависимости от проведения санаторно-курортной реабилитации.
4. Провести сравнительную морфологическую оценку состояния плацентарного комплекса у беременных, получавших санаторно-курортную реабилитацию и у беременных, не получавших реабилитацию.
Новизна исследования
Изучено влияние естественных и преформированных лечебных факторов у беременных с хронической фетоплацентарной недостаточностью на базе санатория «Красноярское Загорье».
Установлено позитивное влияние санаторно-курортной реабилитации на частоту акушерских осложнений и перинатальных показателей у беременных с хронической фетоплацентарной недостаточностью.
Выявлено положительное влияние преформированных лечебных факторов у беременных с хронической фетоплацентарной недостаточностью на морфофункциональное состояние плаценты.
Практическая значимость
Система, предложенных в ходе исследования мероприятий, способствует снижению частоты осложнений беременности и в родах, медикаментозной родостимуляции и операции кесарева сечения, улучшению перинатальных показателей у беременных с ФПН.
Разработаны и внедрены «Методические рекомендации по санаторно-курортному лечению беременных женщин с хронической плацентарной недостаточностью, направляемых на долечивание (реабилитацию) в специализированные санатории», «Методические рекомендации по санаторно-курортному лечению беременных женщин с заболеваниями почек, направляемых на долечивание (реабилитацию) в специализированные санатории», «Методические рекомендации по санаторно-курортному лечению беременных женщин с угрозой прерывания беременности, направляемых на долечивание (реабилитацию) в специализированные санатории», «Методические рекомендации по санаторно-курортному лечению беременных женщин с анемией, направляемых на долечивание (реабилитацию) в специализированные санатории».
Внедрение результатов в практику
Методы санаторно-курортной реабилитации беременных с хронической фетоплацентарной недостаточностью внедрены в работу МУЗ «Родильный дом №5 г. Красноярска», а также в педагогический процесс на кафедре перинатологии, акушерства и гинекологии лечебного факультета Красноярского государственного медицинского университета.
Положения, выносимые на защиту:
- Проведение санаторно-курортной реабилитации беременных с хронической фетоплацентарной недостаточностью путем применения естественных и преформированных лечебных факторов способствует снижению осложнений беременности и родов.
- Санаторно-курортная реабилитация беременных с хронической фетоплацентарной недостаточностью повышает эффективность ее лечения и позволяет улучшить перинатальные исходы, а также морфофункциональное состояние плаценты.
Автор выражает огромную благодарность за содействие в работе над диссертацией врачам отделения функциональной диагностики Сибирского клинического центра ФМБА России, заведующему патологоанатомического отделения Детской краевой больницы г. Красноярска Кузьмину А.В., врачу акушер-гинекологу санатория «Красноярское Загорье» Берестень Т.В.
Апробация работы
Основные положения диссертации представлены на межрегиональных научно-практических конференциях «Актуальные вопросы оздоровления и реабилитации беременных и гинекологических больных в санаторно-курортных условиях», (Пермь, 2008); «Актуальные вопросы акушерства и гинекологии», (Красноярск, 2008); «Актуальные проблемы медицины», (Абакан, 2009); «Вопросы сохранения и развития здоровья населения Севера и Сибири», (Красноярск, 2010); III региональном научном форуме «Мать и дитя», (Москва, 2009); IV региональном научном форуме «Мать и дитя», (Екатеринбург, 2010); краевой научно-практической конференции «Актуальные вопросы организации первичной медико-социальной помощи населению», (Красноярск, 2006); в материалах 8-й ежегодной конференции молодых ученых «Актуальные вопросы охраны здоровья населения регионов Сибири» (Красноярск, 2010) и доложены на заседании проблемной комиссии по перинатологии, акушерству и гинекологии Красноярского государственного медицинского университета №3 от 18.05.2010 г.
Публикации
По теме диссертации опубликовано 18 печатных работ, в том числе 2 - в изданиях, рекомендуемых ВАК; 4 методических рекомендаций.
Объем и структура диссертации
Диссертация изложена на 130 страницах машинописного текста и состоит из списка сокращений, введения, обзора литературы, пяти глав собственных исследований, заключения, выводов, практических рекомендаций. Диссертация иллюстрирована 14 таблицами, 19 рисунками. Библиографический указатель содержит 214 источников, из них 119 отечественных и 95 зарубежных.
Содержание работы
Материалы и методы исследования
На проведение данного исследования имеется заключение этического комитета Красноярского государственного медицинского университета, которое согласуется с бюллетенем ВАК Министерства Образования РФ №3 «Об юридических и этических принципах медико-биологических исследованиях у человека» от 2002 г. Включение пациенток проводилось при добровольном информированном согласии на включение их в группы исследования.
Нами обследовано 112 беременных женщин, а также их новорожденные и плаценты. Группы сравнения формировались в результате проспективного, когортного исследования.
Все беременные были разделены на 2 клинические группы: основную и группу сравнения. В основную группу (группа А; n=57) были включены женщины, у которых в результате клинических и ультразвуковых методов исследования выявлена хроническая фетоплацентарная недостаточность в 22-24 недели беременности, а в последствии и их новорожденные (а).
Пациентки основной группы подразделены на две подгруппы:
Подгруппа А1 – 31 беременных с хронической фетоплацентарной недостаточностью, получавшие санаторно-курортную реабилитацию, и их новорожденные (а1).
Подгруппа А2 – 26 беременных с хронической фетоплацентарной недостаточностью, не получавшие санаторно-курортную реабилитацию, и их новорожденные (а2).
В группу сравнения (группа В) включены 55 женщин с физиологическим течением беременности, у которых отсутствовала акушерская или экстрагенитальная патология, и их новорожденные (b).
Критериями включения в основную группу были беременные с хронической фетоплацентарной недостаточностью с нарушениями гемодинамики IA, IБ степени при допплерометрии. Критериями исключения из основной группы являлись отсутствие данных о наличии хронической плацентарной недостаточности по результатам инструментальных методов исследования, а также беременные с выявленными нарушениями гемодинамики II, III степени при допплерометрии, наличие тяжелой акушерской и экстрагенитальной патологии, многоплодная беременность.
У всех беременных собирался анамнез, проводились клинические, инструментальные и лабораторные методы исследования. Часть сведений была получена из индивидуальных карт беременных, историй родов, секционных карт патологоанатомических исследований последов, историй развития новорожденных. Наблюдение за новорожденными проводилось во время их обследования в родильном доме.
Дизайн исследования
Всем пациенткам в течении беременности проводилось динамическое наблюдение за состоянием плода с использованием трехэтапного ультразвукового скринингового исследования и проведением допплерометрии в 20-24 недели и в 30-34 недели в отделении функциональной диагностики Сибирского клинического центра ФМБА России, а также проведение кардиотокографии в 32 и 36 неделях гестации.
Ультразвуковые (УЗ) исследования плода и фетоплацентарного комплекса выполнялись при помощи ультразвуковых сканеров «LOGIQ 700 Pro series» и «LOGIQ 500» с использованием конвексных и микроконвексных (трансвагинальных) мультичастотных трансдьюссеров (частота 3,5 – 5 МГц и 5 – 7 МГц).
Допплерометрическое исследование (ДП) выполняли при помощи аппаратов ультразвуковой диагностики «LOGIQ 700 Pro series» и «LOGIQ 500» оснащенных блоком цветного доплеровского картирования. Исследование кривых скоростей кровотока (КСК) проводилось в маточных артериях и артериях пуповины по стандартной методике.
Кардиотокографическое (КТГ) исследование проводилось при помощи приборов «OXFORD Team Care» (Великобритания) с компьютерным анализом кардиотокограмм. КТГ проводилось в 32 и 36 недель беременности. Антенатальные кардиотокограммы оценивались при помощи критериев Dawes/Redman.
Обследование новорожденных проводилось по общепринятой в неонатологии методике обследования: оценка по шкале Апгар, антропометрическое исследование. Всем новорожденным оценивались клинические проявления ХПН: синдром задержки внутриутробного плода, врожденная гипотрофия, церебральная ишемия, неонатальная желтуха.
Морфологическое исследование плацент проводилось в патологоанатомическом отделении Детской краевой больницы г. Красноярска (зав. отделением А.В. Кузьмин) по методике А.П. Милованова, А.И. Брусиловского (1986).
Статистическая обработка результатов
Математическая и статистическая обработка полученных в ходе исследования данных проводилась на персональной ЭВМ IBM PC Pentium-IV с применением программного продукта STATISTICA 6.0.
Статистическая обработка результатов включала методы описательной статистики, при использовании параметрических методов анализа предварительно определялось соответствие выборок закону нормального распределения с учетом теста Колмогорова-Смирнова с поправкой Лилиефорса. При сравнении количественных показателей оценку статистической значимости производили с использованием t-критерия Стьюдента при условии нормальности распределения и отсутствия различия дисперсий, для многогрупповых сравнений использовался тест Шэффи. Описательная статистика результатов исследования представлена для относительных величин в виде процентных долей и их стандартных ошибок, для абсолютных – в виде средних арифметических (М) и их стандартных ошибок средних (m). Ошибку для показателей равных нулю или 100% определяли по методике Рокицкого П.Ф. (1973). Оценку статистической значимости полученных различий производили при помощи непараметрического критерия Пирсона 2 с поправкой на непрерывность. При частоте встречаемости признака от 5 и менее использовался точный критерий Фишера. Различия оценивали, как статистически значимые при р<0,05.
Результаты исследования и их обсуждение
Начиная с 2006 г. в Красноярском крае на базе санатория «Красноярское Загорье» ведется работа по реабилитации беременных групп риска.
Курс реабилитации беременных включал бальнеотерапевтические процедуры (ароматические ванны, купание в бассейне, циркулярный душ на область спины), климатотерапию, диетическое питание, прием минеральной воды, фитотерапию (седативный, витаминизированный, общеукрепляющий, мочегонный сборы), низкочастотную импульсную магнитотерапию, электрофорез магния синусоидальными модулированными токами и электросон.
Средний возраст обследованных во всех группах сравнения был практически одинаков и составлял в среднем 25,3±5,34 года.
Данные акушерско-гинекологического анамнеза свидетельствовали о том, что в группах сравнения соотношение первобеременных и повторнобеременных женщин не отличалось. По паритету родов в группах сравнения преобладали повторнобеременные первородящие женщины. Установлено, что частота осложненной эктопии шейки матки достоверно чаще встречалась в подгруппе А2 (57,7±9,7%) в сравнении с группой В - 16,3±4,9 (р0,01). В анамнезе у 51,6±6,8% женщин в подгруппе А1 выявлен хронический аднексит, что имеет статистически значимые различия в сравнении с группой В - 3,6±2,5% (р0,05). Миома матки диагностирована у 23,1±11,7% пациенток подгруппы А1, что достоверно в сравнении с группой В - 0+1,75% (р0,05).
В ходе исследования установлено, что у беременных в подгруппе А1 реже наблюдались осложнения гестации, такие как ранний токсикоз, угроза преждевременных родов, многоводие, маловодие, гестоз в сравнении с аналогичными показателями у женщин в подгруппе А2 (табл. 1).
Таблица 1
Частота осложнений беременности у женщин в группах сравнения (в n / %)
| Осложнения беременности | Подгруппа А1 (n=31) | Подгруппа А2 (n=26) | Группа сравнения В (n=55) | p* по точному критерию Фишера, p ** по критерию 2 | |||
| 1 | 2 | 3 | |||||
| абс. | % | абс. | % | абс. | % | ||
| Ранний токсикоз | 8 | 25,8± 7,8 | 15 | 57,7± 9,7 | 3 | 5,45± 3,1 | р**1,2=0, 014 р**2,3=0,0001 р**1,3=0,0001 |
| Угроза прерывания | 3 | 9,6± 5,3 | 8 | 30,8± 9,1 | 0 | 0+1,72 | р*1,2=0,09 р*2,3=0,0003 р*1,3=0,05 |
| Многоводие | 1 | 3,2± 3,2 | 4 | 15,4± 7,1 | 0 | 0+1,72 | р*1,2=0,15 р*2,3=0,01 р*1,3=0,36 |
| Маловодие | 5 | 16,1± 6,6 | 10 | 38,4± 9,5 | 0 | 0+1,72 | р**1,2=0,056 р**2,3=0,0001 р**1,3=0,0021 |
| Гестоз | 1 | 3,2± 3,2 | 3 | 11,5± 6,3 | 0 | 0+1,72 | р*1,2=0,26 р*2,3=0,03 р*1,3=0,36 |
В подгруппе А1 достоверно реже наблюдались осложнения в родах (табл. 2), такие как аномалии родовой деятельности (соответственно 26,9±8,7 и 9,7±5,3%), несвоевременное излитие околоплодных вод (53,8±5,1 и 22,6±6,5%), гипотоническое кровотечение (0±2,9 и 3,8±3,7% соответственно) в сравнении с подгруппой А2.
Таблица 2
Частота осложнений родов у женщин в группах сравнения (n / %)
| Осложнения в родах | Подгруппа А1 (n=31) | Подгруппа А2 (n=26) | Группа сравнения В (n=55) | p* по точному критерию Фишера, p ** по критерию 2 | |||
| 1 | 2 | 3 | |||||
| абс. | % | абс. | % | абс. | % | ||
| Аномалии родовой деятельности | 3 | 9,7± 5,3 | 7 | 26,9±8,7 | 2 | 3,6± 2,5 | р*1,2=0,16 р*1,3=0,34 р*2,3=0,0041 |
| Дородовое излитие околоплодных вод | 5 | 16,1± 6,6 | 10 | 38,5±9,5 | 3 | 5,4± 3,1 | р**1,2=0,056 р**2,3=0,0002 р*1,3=0,13 |
| Раннее излитие околоплодных вод | 2 | 6,4± 4,4 | 4 | 15,4±7,1 | 1 | 1,8± 1,8 | р*1,2=0,41 р*1,3=0,26 р*2,3=0,03 |
| Плоский плодный пузырь | 3 | 9,7± 5,3 | 5 | 19,2±7,7 | 0 | 0+1,72 | р*1,2=0,44 р*1,3=0,04 р*2,3=0,003 |
| Гипотоническое кровотечение | 0 | 0+2,9 | 1 | 3,8± 3,7 | 0 | 0+1,72 | р*1,2=0,48 р*2,3=0,32 |
| Аномалии прикрепления плаценты | 1 | 3,2± 3,2 | 1 | 3,8± 3,7 | 0 | 0+1,72 | р*1,2=1,0 р*1,3=0,33 р*2,3=0,32 |
Медицинские вмешательства в родах (табл. 3) выполнялись реже у рожениц в подгруппе А1 в сравнении с роженицами подгруппы А2: медикаментозная родостимуляция (19,2±7,7 и 9,7±5,3%), операция кесарево сечение (41,9±8,8 и 92,3±5,2% - соответственно).
Таблица 3
Оперативные вмешательства у женщин в группах сравнения в (n / %)
| Оперативное вмешательство | Подгруппа А1 (n=31) | Подгруппа А2 (n=26) | Группа сравнения В (n=55) | p* по точному критерию Фишера, p ** по критерию 2 | |||
| 1 | 2 | 3 | |||||
| абс. | % | абс. | % | абс. | % | ||
| Амниотомия | 3 | 9,7± 5,3 | 5 | 19,2± 7,7 | 4 | 7,3± 3,5 | р*1,2=0,44 р*1,3=0,69 р*2,3=0,13 |
| Эпизио-, перинеотомия | 2 | 6,4± 5,2 | 2 | 7,7± 5,2 | 5 | 9,1± 3,8 | р*1,2=1,0 р*1,3=1,0 р*2,3=1,0 |
| Ручное обследование полости матки | 1 | 3,2± 3,2 | 2 | 7,7± 5,2 | 0 | 0+1,72 | р*1,2=0,58 р*1,3=0,36 р*2,3=0,10 |
| Медикаментоз-ная родостимуляция | 3 | 9,7± 5,3 | 5 | 19,2± 7,7 | 5 | 9,1± 3,8 | р*1,2=0,44 р*1,3=1,0 р*2,3=0,27 |
Нами установлено, что перинатальные показатели, такие как средняя масса тела, средняя длина тела, значения массо-ростового коэффициента, средние значения оценки по шкале Апгар новорожденных в подгруппе А1 были лучше, чем в подгруппе А2 (табл. 4).
Таблица 4
Показатели средней массы тела, длины тела и массово-ростового
коэффицента новорожденных в группах сравнения
| Параметры | Клинические группы сравнения | ||
| Подгруппа а1 (n=31) | Подгруппа а2 (n=26) | Группа сравнения В (n=55) | |
| Масса тела (гр.) | 3124,51±341,8 | 2948,07±266,35* | 3413,45±373,24 |
| Длина тела (см) | 51,1±1,65 | 50,8±1,1* | 53,12±1,67 |
| Массо-ростовой коэффициент | 60,97±3,51* | 57,63±2,36** | 64,1±10,79 |
Примечание: * - достоверность различий в сравнении с группой В р<0,01; ** - достоверность различий в сравнении с группой В р<0,001.
Кроме того установлено, что у новорожденных в подгруппе а1 осложнения перинатального периода, такие как СЗВРП (9,6±5,3%), недоношенность (9,6±5,3%), церебральная ишемия (9,6±5,3%), неонатальная желтуха (6,4±5,2%) наблюдались достоверно реже в сравнении с подгруппой а2.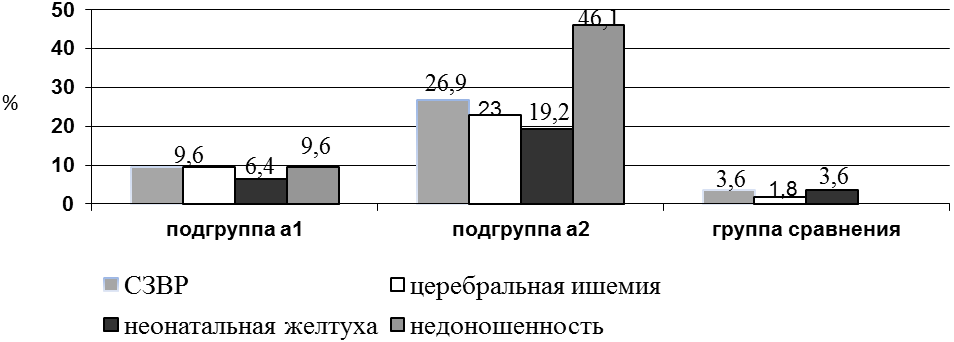
Рис. 1. Частота встречаемости СЗВРП, церебральной ишемии, неонатальной желтухи, недоношенности у новорожденных в группах сравнения (в %).
Примечание: * - достоверность различий в сравнении с группой В р<0,01; ** - достоверность различий в сравнении с группой В р<0,001.
Большинство новорожденных из подгруппы а1 выписаны в удовлетворительном состоянии домой, что говорит о физиологическом течении периода адаптации после родов, и только 9,6±5,3% переведены на второй этап выхаживания для дальнейшего лечения и реабилитации. В то же время в подгруппе а2 новорожденные на второй этап долечивания и выхаживания переводились в 3,6 раз чаще в сравнении с подгруппой а1 (соответственно - 34,6±9,3%), а домой выписаны 65,4±9,3%. В группе сравнения 96,4±2,5% новорожденных выписаны домой и 3,6±2,5% переведены на второй этап выхаживания (р2,3=0,0004).
По результатам ультразвукового исследования (рис. 2), проведенного беременным женщинам в группах сравнения установлено, что ультразвуковые критерии СЗВРП достоверно чаще встречались в подгруппе А2 (34,6±4,8%; р=0,0041).
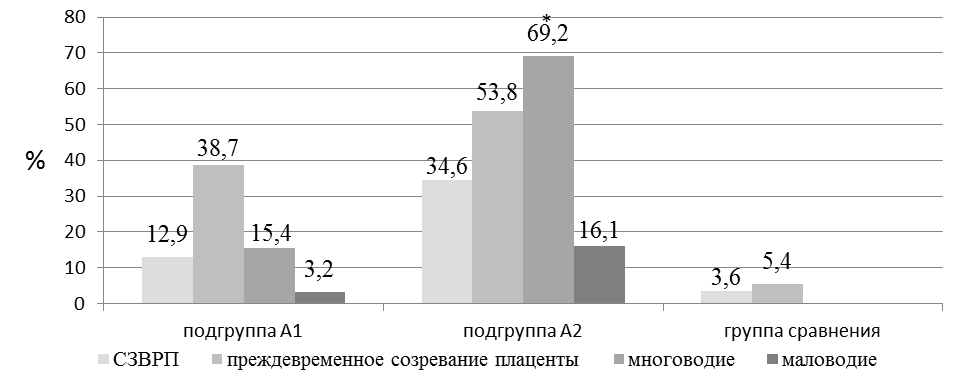
Рис. 2. Частота ультразвуковых критериев СЗВРП, маловодия, многоводия, преждевременного созревания плаценты в сравниваемых группах (в %).
Примечание: * - достоверность различий в сравнении с группой В при р<0,01; ** - достоверность различий в сравнении с группой В при р<0,001.
Установлено, что по данным УЗИ в подгруппе А2 имеется статистически достоверная разница значений частоты маловодия (69,2%) и многоводия (15,4%) в сравнении с группой В (0+1,75%; р<0,001). Преждевременное созревание плаценты в 1,4 раза чаще выявлялось в подгруппе А2 в сравнении с женщинами, получавшими санаторно-курортную реабилитацию (соответственно – 53,8±5,8 и 38,7±4,9%) и в 9 раз чаще, чем в группе В (53,8±5,8 и 5,4±5,3%; р=0,0041).
При проведении допплерометрии установлено, что достоверно чаще гемодинамические нарушения IА степени во II триместре наблюдались у беременных в группе А1 в 1,8 раз чаще в сравнении с подгруппой А2 – соответственно 87,1и 46,1%, рис. 3).
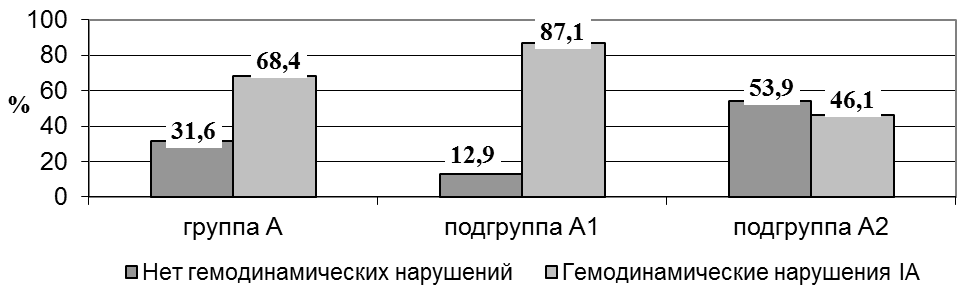
Рис. 3. Частота гемодинамических нарушений IА степени при допплерометрии во II триместре в изучаемых группах (в %).
Примечание: * - достоверность различий в сравнении с группой В при р<0,01.
Положительные изменения параметров КСК в сосудах фетоплацентарного комплекса, выявленные нами в ходе динамического допплерометрического исследования, свидетельствуют о позитивном влиянии проведенной санаторно-курортной реабилитации (рис.4). Так, при анализе гемодинамических нарушений IА степени в III триместре в группах сравнения выявлено, что они чаще регистрировались у пациенток подгруппы А2 в сравнении с подгруппой А1 (соответственно - 57,7±9,7% и 16,1±6,6%) и группой В (0+1,75%; р0,01).
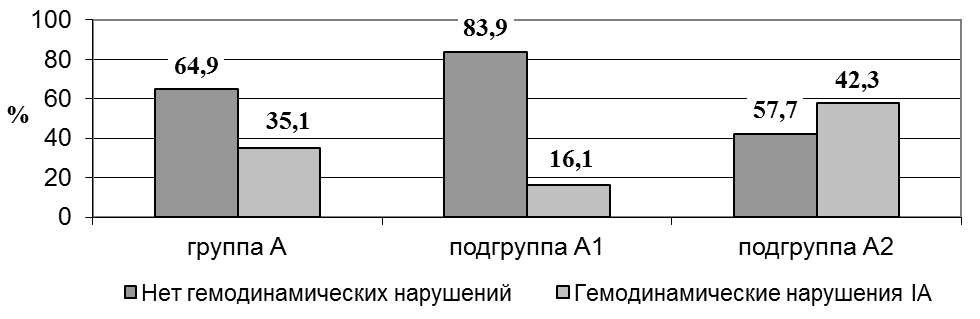
Рис. 4. Частота гемодинамических нарушений IА степени при допплерометрии в III триместре в группах сравнения (в %).
Установлено, что тахикардия по данным КТГ была зарегистрирована только у беременных в основной группе и составила 7,01% случаев. Показатели количества низких эпизодов КТГ в группах сравнения в 32 недели беременности имели статистически достоверные различия. Так, в подгруппе А2 низкие эпизоды регистрировались достоверно чаще 13,6%, чем в группе В 1,8% (р<0,05). В сроке беременности 36 недель отмечено повышение этого показателя в группе сравнения до 3,6% (с 1,8% в 32 нед.), в подгруппе А2 - 18,2% (рис.5).
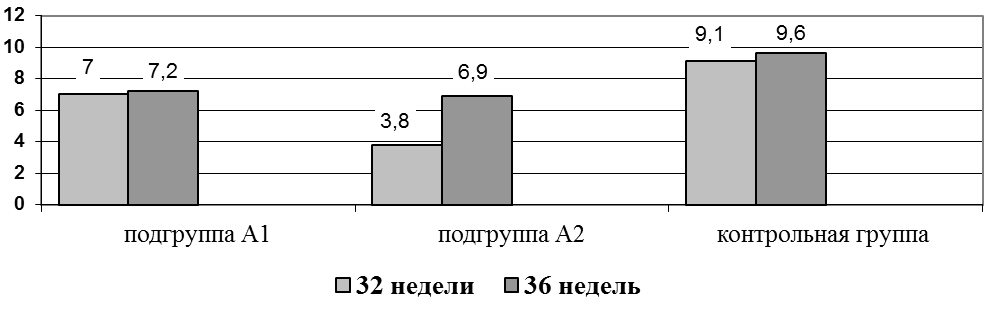 Рис. 5. Среднее значение показателя STV у беременных в группах сравнения на 32 и 36 неделях гестации.
Рис. 5. Среднее значение показателя STV у беременных в группах сравнения на 32 и 36 неделях гестации.
Окончательным и самым достоверным методом диагностики ХПН является морфологическое исследование плаценты. Патологическая изменчивость характеризовалась достоверным снижением объема стромы ворсин, хориального эпителия и возрастанием межворсинчатого пространства и межворсинчатого фибриноида. Все ресурсы плаценты были направлены на мобилизацию компенсаторно-приспособительных механизмов – возрастал объем эпителия синцитиальных почек, но в тоже время увеличивался объем межворсинчатого пространства, отмечался отек хориальной и базальной пластин, уменьшался объем сосудистого русла. Таким образом, по результатам гистологического исследования в плацентах у женщин с ФПН, получавших во время беременности санаторно-курортную реабилитацию найдено достоверно меньшее количество патологических изменений.
Результаты проведенного нами исследования могут быть использованы не только на региональном уровне на территории Красноярского края в условиях санатория «Красноярское Загорье», но и могут быть с успехом тиражированы в другие территории Российской Федерации.
Выводы:
1. У беременных с хронической фетоплацентарной недостаточностью, получивших санаторно-курортную реабилитацию, реже отмечаются такие осложнения беременности, как ранний токсикоз (57,7±9,7 и 25,8±7,8%), угроза преждевременных родов (30,8±9,1 и 9,6±5,3%), многоводие (15,4±7,1 и 3,2±3,2%), маловодие (38,4±9,5 и 16,1±6,6%), в сравнении с беременными с хронической фетоплацентарной недостаточностью, без санаторно-курортной реабилитации.
- У рожениц с хронической фетоплацентарной недостаточностью, получивших реабилитацию естественными и преформированными лечебными факторами в санатории, достоверно реже наблюдаются такие осложнения в родах, как аномалии родовой деятельности (26,9±8,7 и 9,7±5,3%) и гипотоническое кровотечение (0+2,9 и 3,8±3,7%), а также снижение частоты медикаментозной родостимуляции (19,2±7,7 и 9,7±5,3%) и операции кесарево сечение (41,9±8,8 и 92,3±5,2%) в сравнении с роженицами, не получавших реабилитацию в санатории.
- У женщин с хронической фетоплацентарной недостаточностью, получивших санаторно-курортную реабилитацию, наблюдаются статистически более лучшие перинатальные показатели, в сравнении с женщинами, не получавшими реабилитацию в санатории: по средней массе тела (3124,51±341,8 г и 2948,07±266,35 г), средней длине тела (50,8 см и 51,1 см), значению массо-ростового коэффициента (60,97±3,51 и 57,63±2,36), средним значениям оценки по шкале Апгар, частоте СЗВРП (26,9 и 9,6%), недоношенности (46,1 и 9,6%), церебральной ишемии (23 и 9,6%), неонатальной желтухе (19,2 и 6,4%).
- У женщин с хронической фетоплацентарной недостаточностью, получивших санаторно-курортную реабилитацию, достоверно реже наблюдаются такие патологические морфологические изменения структуры плаценты, как снижение объема стромы ворсин и хориального эпителия, увеличение межворсинчатого пространства и межворсинчатого фибриноида – в сравнении с аналогичными показателями в плацентах женщин, без реабилитации в санатории.
Практические рекомендации:
- Беременных с хронической фетоплацентарной недостаточностью следует направлять на санаторно-курортную реабилитацию в сроки от 12 до 32 недель гестации с учетом предусмотренных ограничений: при наличии полноценного рубца на матке (до 23 недель) и многоплодной беременности (до 26 недель).
- Беременным с хронической фетоплацентарной недостаточностью в санатории рекомендуется рациональное диетическое питание, фитотерапия (общеукрепляющие или витаминизированные сборы), климатотерапия (аэротерапия, солнечные ванны); бальнеотерапия (включающая прием внутрь минеральной воды; общие хвойные ванны или йодобромные ванны, бассейн), низкочастотная импульсная магнитотерапия, электрофорез магния синусоидальными модулированными токами и электросон.
- Противопоказаниями для направления беременных женщин на реабилитацию в санаторий являются осложнения беременности: чрезмерная рвота, нарушениями гемодинамики II, III степени при допплерометрии, поздний гестоз (отеки, протеинурия, гипертензионные расстройства), кровотечения во время беременности, угроза преждевременного прерывания беременности, предлежание плаценты, многоводие, маловодие, признаки несостоятельности рубца на матке при кесаревом сечении в анамнезе, индуцированная беременность с осложнениями, пороки развития матки с осложненным течением беременности, новообразованиями женских половых органов и экстрагенитальные образования в стадии обострения, а также общие противопоказания, исключающие направление больных на санаторно-курортное лечение.
Список опубликованных работ по теме диссертации:
- Организация санаторно-курортного лечения беременных женщин групп риска, направляемых на долечивание (реабилитацию) в санаторий «Красноярское Загорье» / В.Б. Цхай, А.Т. Егорова, А.В. Даценко, И.М. Лопсан // Актуальные вопросы организации первичной медико-социальной помощи населению. – Красноярск, 2006. – С. 246-248.
- Лопсан И.М. Первый опыт проведения санаторно-курортного лечения у беременных женщин в условиях санатория «Красноярское Загорье» / И.М. Лопсан // Вестник перинатологии, акушерства и гинекологии, выпуск 14. – Красноярск, 2007. – С. 151-156.
- Лопсан И.М. Характеристика соматического и акушерско-гинекологического анамнеза беременных женщин, проходивших курс долечивания (реабилитации) в санатории «Красноярское Загорье» / И.М. Лопсан, В.Б. Цхай // Актуальные вопросы оздоровления и реабилитации беременных и гинекологических больных в санаторно-курортных условиях. – Пермь, 2008. – С. 150-155.
- Лопсан И.М. Наш опыт реабилитации беременных из групп риска в санатории «Красноярское Загорье» / И.М. Лопсан, Р.Т. Полянская, Е.В. Бугаева // Актуальные вопросы акушерства и гинекологии. – Красноярск, 2008. – С. 71-72.
- Лопсан И.М. Анализ результатов санаторно-курортного лечения у беременных женщин в условиях санатория «Красноярское Загорье» / И.М. Лопсан, В.Б. Цхай // Актуальные вопросы здравоохранения и медицинской науки. – Красноярск, 2008. – С. 112-115.
- Лопсан И.М. Исходы беременности у женщин из групп риска, прошедших долечивание в условиях санатория «Красноярское Загорье» / И.М. Лопсан, Р.Т. Полянская // Сборник научных трудов, посвященный 50-летию педиатрического факультета. Творчество длиною в полвека. - Красноярск, 2008. – С. 75-77.
- Лопсан И.М. Результаты санаторно-курортного лечения беременных с хронической плацентарной недостаточностью / И.М. Лопсан, В.Б. Цхай // Вестник Новосибирского государственного университета. – Т. 7, № 2. – 2009. – С. 77-83.
- Лопсан И.М. Реабилитация (долечивание) беременных с хронической плацентарной недостаточностью в санатории «Красноярское Загорье» / И.М. Лопсан, В.Б. Цхай // Вопросы сохранения здоровья населения Сибири. - Абакан, 2009. – С. 156-157.
- Лопсан И.М. Эффективность лечения беременных с хроническим пиелонефритом, получавших санаторное лечения / И.М. Лопсан // Материалы III регионального научного форума «Мать и Дитя». – Москва, 2009. - С. 164.
- Лопсан И.М., Цхай В.Б. Методические рекомендации по санаторно-курортному лечению беременных женщин с хронической плацентарной недостаточностью, направляемых на долечивание (реабилитацию) в специализированные санатории / Методические рекомендации. – Красноярск, 2008. – 24 с.
11. Лопсан И.М., Цхай В.Б. Методические рекомендации по санаторно-курортному лечению беременных женщин с угрозой прерывания, направляемых на долечивание (реабилитацию) в специализированные санатории / Методические рекомендации. – Красноярск, 2008. – 24 с.
12. Лопсан И.М., Цхай В.Б. Методические рекомендации по санаторно-курортному лечению беременных женщин с анемией, направляемых на долечивание (реабилитацию) в специализированные санатории / Методические рекомендации. – Красноярск, 2008. – 28 с.
13. Лопсан И.М., Цхай В.Б. Методические рекомендации по санаторно-курортному лечению беременных женщин с заболеваниями почек, направляемых на долечивание (реабилитацию) в специализированные санатории / Методические рекомендации. – Красноярск, 2008. – 29 с.
14. Лопсан, И.М. Возможности долечивания (реабилитации) женщин с угро- зой невынашивания беременности / И.М. Лопсан, В.Б. Цхай // Вопросы сохранения и развития здоровья населения Севера и Сибири. - Красноярск, 2010. – С. 211-213.
15. Лопсан, И.М. Роль оздоровительных мероприятий в исходе родов у беременных с анемией // Актуальные вопросы охраны здоровья населения регионов Сибири». – Красноярск, 2010. – С. 120-122.
16. Лопсан, И.М. Результаты санаторно-курортного лечения беременных с гестационным пиелонефритом / И.М. Лопсан, В.Б. Цхай // Сибирское медицинское обозрение. – 2010. - №3. – С. 91-95.
17. Лопсан, И.М. Акушерские и перинатальные исходы у беременных с анемией после проведения комплекса санаторно-курортного лечения / И.М. Лопсан, В.Б. Цхай // Материалы научно-практической конференции «Здравоохранение Сибири», посвященной юбилею А.А. Летучих – Омск, 2010. – С. 77-83.
18. Лопсан, И.М. Эффективность долечивания (реабилитации) женщин с угрозой прерывания беременности / И.М. Лопсан, В.Б. Цхай, В.В. Козлов // Материалы научного форума «Мать и дитя» – Екатеринбург, 2010. – С. 180-181.
Список сокращений
ДП – допплерометрическое исследование
ИАЖ – индекс амниотической жидкости
КСК – кривые скорости кровотока
КТГ – кардиотокография
МРК – массо-ростовой коэффициент
НМЦ – нарушение менструального цикла
СЗВРП – синдром задержки внутриутробного развития плода
УЗИ – ультразвуковое исследование
ХПН – хроническая плацентарная недостаточность
ПН – плацентарная недостаточность
STV - вариабельность «shot term» или короткая вариабельность
На правах рукописи
Лопсан Инна Май-ооловна
АКУШЕРСКИЕ И ПЕРИНАТАЛЬНЫЕ ИСХОДЫ
У БЕРЕМЕННЫХ С ХРОНИЧЕСКОЙ ФЕТОПЛАЦЕНТАРНОЙ
НЕДОСТАТОЧНОСТЬЮ ПОСЛЕ САНАТОРНО-КУРОРТНОЙ
РЕАБИЛИТАЦИИ
14.01.01 – акушерство и гинекология
АВТОРЕФЕРАТ
диссертации на соискание ученой степени
кандидата медицинских наук
Омск - 2011

