Фармакоэпидемиология лекарственных средств, применяемых для лечения атопического дерматита у детей
На правах рукописи
Сергеева Наталья Павловна
ФАРМАКОЭПИДЕМИОЛОГИЯ ЛЕКАРСТВЕННЫХ СРЕДСТВ, ПРИМЕНЯЕМЫХ ДЛЯ ЛЕЧЕНИЯ АТОПИЧЕСКОГО ДЕРМАТИТА
У ДЕТЕЙ
14.00.25 – Фармакология, клиническая фармакология
Автореферат
диссертации на соискание ученой степени
кандидата медицинских наук
Волгоград - 2009
Работа выполнена в ГОУ ВПО «Волгоградский государственный медицинский университет» Министерства здравоохранения и социального развития РФ
| Научный руководитель: | Заслуженный деятель науки РФ, академик РАМН, доктор медицинских наук, профессор Петров Владимир Иванович |
| Официальные оппоненты: | доктор медицинских наук, профессор Недогода Сергей Владимирович доктор медицинских наук, профессор Решетько Ольга Вилоровна |
| Ведущая организация: | ГОУ ВПО «Ростовский государственный медицинский университет Росздрава» |
Защита состоится «____» ноября 2009 г. в _____часов на заседании диссертационного совета Д 208.008.02 при Волгоградском государственном медицинском университете по адресу: 400066, Волгоград, площадь Павших борцов, 1.
С диссертацией можно ознакомиться в библиотеке Волгоградского государственного медицинского университета
Автореферат разослан « ___ » ________________ 2009 г.
Ученый секретарь диссертационного совета,
доктор медицинских наук, профессор А.Р. Бабаева
ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Актуальность проблемы.
За последние десятилетия во многих странах мира отмечается значительный рост частоты аллергических заболеваний, в том числе у детей. Распространенность таких заболеваний напоминает эпидемию, за последние 20 лет они увеличилась в 3-4 раза и охватывают в разных странах от 10 до 30% всего населения (Смирнова Г.И., 2006; Ильина Н.И., 2004; Van Leent E.J.M., Bos J.D., 2009; Vandenplas Y., 2005). Аллергические заболевания являются одной из основных статей расходов на лечение, госпитализацию и причиной ухудшения качества жизни детей и их родителей (Ревякина В.А., Нетребенко О.К., 2005; ISOLATE, 2004). Большинство исследований прогнозируют дальнейший рост частоты аллергических болезней, что диктует поиск новых путей решения проблемы, в частности применения современных лекарственных средств (Зайцева О.В., 2006; Johansson S.G.O., Haahtela Tan, 2005).
Особое внимание среди всей аллергопатологии уделяется атопическому дерматиту (АтД), как одному из наиболее ранних и частых клинических проявлений аллергии у детей (Williams H.C., 2000; Hanifin J.M, 2002). АтД – заболевание, которое охватывает сферу деятельности дерматологов, аллергологов и педиатров. Разногласия разных школ, касающиеся терминологии, диагностических критериев, механизмов развития, а также терапевтических подходов, не способствуют взаимопониманию между врачами и создают трудности, в первую очередь, для больных дерматитом (Российский национальный согласительный документ по атопическому дерматиту, 2002).
Отсутствие единых подходов к диагностике и лечению этого заболевания, равно как и другие разногласия, послужили предпосылкой к созданию национальных согласительных документов по АтД, объединяющих согласованные позиции в этих вопросах аллергологов, дерматологов, педиатров, диетологов и терапевтов (Российский национальный согласительный документ по атопическому дерматиту, 2002; Согласительный документ АДАИР, 2004). В этих документах определены показания к назначению базисной противовоспалительной терапии, принципы выбора препаратов для долговременного лечения, роль и место немедикаментозных методов при данном заболевании.
Несмотря на принятие ряда национальных и международных согласительных документов (Российский национальный согласительный документ по атопическому дерматиту, 2002; Согласительный документ АДАИР, 2004; Согласительный документ EAACI/AAACI/ группа PRACTALL, 2006), реальная клиническая практика лечения больных АтД свидетельствует о неудовлетворительных результатах фармакотерапии. Это связывают с недостаточно широким использованием противоаллергических средств в лечении данного заболевания, переоценкой пациентами степени контроля над своим заболеванием и непониманием основных целей терапии.
Отсутствие широкомасштабных исследований в России, направленных на изучение стереотипов назначения и структуры потребления противоаллергических препаратов, адекватности соблюдения режимов дозирования и длительности лечения, не позволяет разрабатывать адекватные программы по улучшению качества медикаментозной терапии детям с АтД.
Таким образом, назрела необходимость изучения сложившихся стереотипов ведения больных с данной патологией. Проведение ретроспективного фармакоэпидемиологического исследования позволит получить современные данные о сложившейся модели потребления лекарственных средств (ЛС) при АтД у детей и разработать пути оптимизации фармакотерапии этого заболевания.
Цель исследования.
Улучшение результатов лечения АтД у детей путем проведения фармакоэпидемиологического исследования и разработки рекомендаций по оптимизации медикаментозной терапии.
Основные задачи исследования.
- Изучить существующие подходы к диагностике и мониторингу тяжести АтД у детей врачами различных специальностей.
- Изучить стеореотипы лечения АтД у детей врачами различных специальностей. Определить обоснованность назначения и приоритеты предписания ЛС при данном заболевании.
- Изучить структуру потребления лекарственных препаратов, применяемых при лечении АтД у детей в зависимости от степени тяжести заболевания и специальности врача, наблюдающего пациента. Выявить основные причины несоблюдения пациентами врачебных предписаний.
- Оценить адекватность применения фармакотерапевтических режимов при АтД у детей путем их сравнения с международными и национальными рекомендациями. Определить типичные ошибки в мониторировании тяжести и лечения АтД у детей.
- Провести анализ наиболее часто встречающихся ошибок при проведении терапии АтД у детей.
- Оценить потребление ресурсов здравоохранения Волгоградской области при АтД у детей в зависимости от тяжести заболевания и характера проводимой терапии.
- Разработать рекомендации по оптимизации лечения АтД у детей на основании данных фармакоэпидемиологического анализа.
Научная новизна.
В рамках ретроспективного фармакоэпидемиологического исследования впервые:
- Проведено исследование практики назначения ЛС при АтД у детей г. Волгограда.
- Установлено участие врачей различных специальностей в наблюдении за детьми с АтД.
- Получены данные о стереотипах диагностики, мониторинга и лечения АтД г. Волгограда.
- Изучены мотивы назначения и приоритеты предписания врачами различных специальностей определенных ЛС при АтД у детей.
- На региональном уровне оценена реальная тактика назначений лекарственных препаратов детям с АтД и ее соответствие международным и национальным рекомендациям.
- Изучена региональная структура и объем потребления лекарственных препаратов при АтД у детей, а также выявлены основные причины несоблюдения пациентами врачебных предписаний.
- Доказана целесообразность проведения фармакоэпидемиологического мониторинга как эффективного метода рационального подхода лекарственной терапии при АтД у детей.
Практическая значимость и внедрение результатов исследования.
На основании проведенного фармакоэпидемиологического анализа выявлены стереотипы диагностики и лечения детей с АтД в г. Волгограде. Полученные результаты позволяют разработать практические рекомендации по улучшению качества предписаний противоаллергических средств для лечения АтД у детей в г. Волгограде.
На основании анализа типичных ошибок фармакотерапии АтД у детей разработаны критерии выбора оптимальных форм образовательных программ на региональном уровне. Данные о влиянии различных противоаллергических средств на потребление ресурсов здравоохранения Волгоградской области при среднетяжелом и тяжелом течении АтД у детей могут использоваться при принятии решений о выборе оптимальных ЛС.
Результаты исследования излагаются на лекциях и практических занятиях на кафедрах клинической фармакологии, педиатрии и семейной медицины ФУВ, курсе аллергологии и иммунологии ФУВ Волгоградского государственного медицинского университета, представлены на семинарах факультета усовершенствования врачей, включены в практические рекомендации и руководства.
Положения, выносимые на защиту.
- Выявлены существенные различия в стереотипах медикаментозной терапии детей с АтД врачами разных специальностей.
- Сравнительное изучение объективных фармакоэпидемиологических данных и существующих стандартов оказания медицинской помощи детям с АтД является основой для разработки рекомендаций по оптимизации медикаментозной терапии.
- АтД приводит к потреблению значительных ресурсов системы здравоохранения Волгоградской области. Назначение долговременной терапии противоаллергическими средствами при лечении АтД позволяет снизить прямые затраты на лечение этого заболевания.
Апробация работы.
По теме диссертации опубликовано 5 научных работ, из них 1 в издании, рекомендованном ВАК РФ. Результаты работы были представлены на открытых научно-практических конференциях молодых ученых и студентов с международным участием «Актуальные проблемы экспериментальной и клинической медицины» ВолГМУ (Волгоград, 2007, 2008), на 55-й юбилейной региональной научной конференции профессорско-преподавательского коллектива Волгоградского государственного медицинского университета «Современная инновационная медицина населению Волгоградской области» (Волгоград, 2008), на заседаниях Волгоградского общества аллергологов и клинических иммунологов и конференциях молодых ученых Волгоградского государственного медицинского университета (2007, 2008).
Объем и структура диссертации.
Материалы диссертации изложены на 190 страницах машинописного текста. Работа состоит из введения, обзора литературы (глава 1), материалов и методов (глава 2), результатов собственных исследований (глава 3, 4, 5, 6, 7, 8), их обсуждения, выводов, практических рекомендаций, списка литературы. Список литературы содержит 336 источников, из них 56 отечественных авторов, 280 – иностранных источников и 3 Интернет-ресурса. Работа иллюстрирована 63 рисунками и 26 таблицами.
СОДЕРЖАНИЕ РАБОТЫ
Материалы и методы исследования.
Работа выполнена в дизайне фармакоэпидемиологического ретроспективного аналитического исследования. Исследование проводилось в детских поликлиниках, детских стационарах (детские и аллергологические отделения стационаров), кожно-венерологических диспансерах г. Волгограда. В соответствии с целью и задачами работы исследования проводились по следующим направлениям:
1-е направление - ретроспективное описательное фармакоэпидемиологическое исследование медицинской документации (490 амбулаторных карт и 210 историй болезни пациентов с АтД, легкого, среднетяжелого и тяжелого течения (мальчики – 399 человек или 57,7%; девочки – 301 человек или 42,3%; средний возраст 6,3 + 1,22 лет);
2-е направление – изучение структуры потребления назначаемых противоаллергических и антигистаминных препаратов (АГП) с использованием методологии «определенной суточной дозы» DDD (defined daily dose);
3-е направление – изучение потребления ресурсов здравоохранения Волгоградской области при АтД у детей в зависимости от тяжести заболевания и характера проводимой терапии в разделе прямые медицинские затраты (оценивалось общее число врачебных консультаций в амбулаторных условиях, частота и длительность госпитализаций по поводу атопического дерматита, объем потребления противоаллергических/ противовоспалительных средств).
В исследование включались амбулаторные карты и истории болезни детей от 1 года до 16 лет, при соблюдении следующих условий: пациенты с установленным диагнозом «атопический дерматит» (более 6 мес. назад); обращение за амбулаторной или стационарной медицинской помощью в период с 01.01.2007 г. по 31.12.2007 г. по поводу АтД; наблюдение в поликлинике/диспансере в течение не менее 1 года, предшествовавшего последнему обращению по поводу АтД; назначение медикаментозной терапии по поводу АтД. Выбор амбулаторных карт был случайным, процедура выбора карт была описана в протоколе исследования.
На каждого больного заполняли индивидуальную регистрационную карту (ИРК). В ИРК вносились: демографические данные больного; полный клинический диагноз по классификации, предложенной ассоциацией детских аллергологов и иммунологов (Российский национальный согласительный документ по атопическому дерматиту, 2002); сведения о личном атопическом анамнезе; сроки появления первых симптомов атопии, сроки постановки диагноза «атопический дерматит»; специальность врача, впервые поставившего диагноз «атопический дерматит; сведения о специальности всех врачей, которые регулярно (более 1 раза на протяжении анализируемого периода) наблюдали/консультировали больного; данные, свидетельствующие о реальной тяжести течения АтД: учитывались лабораторные показатели, клинические показатели; сведения о частоте обращений и длительности госпитализаций по поводу АтД в плановом порядке и с обострениями; данные о сроках последнего обследования, рекомендованного при диспансерном наблюдении за больным АтД; сведения о письменно подтвержденных в амбулаторной карте или выписке из стационара рекомендациях по контролю над симптомами АтД; сведения о ЛС, которые больной получал для долговременного контроля над симптомами АтД в течение исследуемого периода; сведения о ЛС, которые больной получал для купирования симптомов АтД в течение последнего года; сведения о других ЛС, методах лечения, которые больной получал по поводу АтД в течение последнего года.
Для кодирования лекарственных препаратов и последующей статистической обработки была использована классификация АТС (Anatomic Therapeutic Chemical>
Для изучения потребления назначаемых АГП была использована методология «определенной суточной дозы» DDD (defined daily dose), для проведения корректного сравнения. С целью оценки объема потребляемых ЛС, применяющихся длительными курсами или постоянно, использовался показатель DDD/1000 жителей/день и DDD/1жителя/год - для препаратов, применяющихся короткими курсами.
В рамках ретроспективных аналитических исследований достоверно можно установить только потребление ресурсов, учитываемых в разделе «прямые медицинские затраты». В рамках данного исследования оценивались:
- общее число врачебных консультаций в амбулаторных условиях (в зависимости от степени тяжести АтД);
- частота и длительность госпитализаций по поводу АтД;
- объем потребления ЛС для лечения АтД.
На всех этапах работы осуществлялся статистический анализ полученных результатов. Для этого использовались различные методы описательной и аналитической статистики.
Статистическая обработка полученных данных производилась на персональном компьютере Celeron с использованием пакета статистических программ «Microsoft Office Excel 2003» и «Statistica 6.0» (StatSoft, USA). Для исключения ошибок при формировании базы данных использовался двойной, последовательный ввод информации.
В исследовании проводился описательный анализ для всех детей, включенных в исследование, по некоторым показателям – подгрупповой анализ. Качественные переменные описывались абсолютными и относительными (%) частотами, для количественных переменных определялись среднее арифметическое (М), стандартная ошибка среднего значения (m), минимальное и максимальное значения.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ И ИХ ОБСУЖДЕНИЕ
В рамках нашего исследования было заполнено 700 ИРК, отражающих результаты фармакотерапии 210 стационарных и 490 амбулаторных больных. Средний возраст детей составил 6,3 года (табл. 1).
Таблица 1 - Характеристика детей с АтД, включенных в исследование.
| специальность врача | число больных | мальчики | девочки | средний возраст, (M±m) лет | ||
| N | % | N | % | |||
| Аллерголог поликлиники | 186 | 119 | 64,00 | 67 | 36,00 | 4,36±0,47 |
| Аллерголог стационара | 210 | 98 | 46,7 | 112 | 53,3 | 6,0±0,46 |
| Дерматолог поликлики/ диспансера | 144 | 93 | 64,6 | 51 | 35,4 | 9,86±0,64 |
| Педиатр поликлиники | 160 | 89 | 55,62 | 71 | 44,38 | 5,07±0,59 |
| ВСЕГО | 700 | 399 | 57,73 | 301 | 42,27 | 6,32±1,22 |
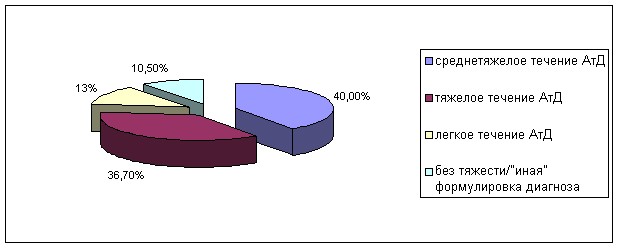
При анализе распределения больных выявлено, что у 87,9% детей, включенных в исследование, выставлен диагноз «атопический дерматит». На долю «иных» терминов, поставленных в соответствии с устаревшими классификациями, приходится 12,1% больных (85 больных из 700). Из них у педиатров в 51,9% случаев встречается «иная» формулировка диагноза (нейродермит, аллергический экссудативный диатез, экссудативный катаральный диатез, детская экзема), у дерматологов – 44,4%, у аллергологов – 3,7 %.
Выявлены различия у врачей различных специальностей при анализе распределения больных по тяжести АтД. В большинстве случаев встречаются тяжелые и среднетяжелые формы заболевания, что соответствует описанным тенденциям в большинстве европейских стран (Williams H.C., 2000; Hanifin J.M, 2002). Большинство таких пациентов наблюдаются у аллергологов. У дерматологов отсутствует дифференцировка заболевания по степени тяжести.
У большинства больных АтД был ассоциирован с другими аллергическими заболеваниями – аллергическим ринитом (31,6% детей), бронхиальной астмой (24,8% детей), аллергическим коньюнктивитом (4,6%), крапивницей/отеком Квинке (7,1%), аллергическим ринитом и бронхиальной астмой (14,7%), аллергическим ринитом и аллергическим коньюнктивитом (2,1%), аллергическим ринитом и крапивнецей/отеком Квинке (1,3%).
В подавляющем большинстве случае среди сопутствующей патологии отмечается органические и функциональные заболевания желудочно-кишечного тракта (у 80,3% пациентов), у каждого 10-го заболевания ЛОР-органов и другие очаги хронической инфекции.
Значительные различия выявлены в степени участия врачей общей практики и специалистов в первичной диагностике АтД у детей. Наиболее часто участвуют педиатры (61%) и аллергологи (34,6%) поликлиник, в меньшей степени дерматологи поликлиники/диспансера – 4,4%. Проведенное исследование выявило недостаточное участие педиатров поликлиник в первичной диагностике АтД и последующем наблюдении за больными с данной патологией. Очевидно, что попытка первичной диагностики АтД в условиях профильного стационара, как правило, имеющего достаточные диагностические возможности, или у врача – специалиста позволяет снизить риск ошибки. Недостаточное участие педиатров поликлиник в процессе первичной диагностики АтД, вероятно объясняется тем, что, несмотря на детальное описание критериев диагностики заболевания в национальных и международных согласительных документах, в них не указано в каких случаях диагноз «атопический дерматит» может быть выставлен педиатром, а в каких требуется консультация врача - специалиста. Отсутствуют четкие показания для консультации ребенка аллергологом, дерматологом, другим специалистом. Не определено, начиная с какого момента, лечением АтД должен заниматься врач – специалист, а в каких случаях это является обязанностью педиатра поликлиники (Российский Национальный согласительный документ по атопическому дерматиту, 2002; Согласительный документ АДАИР, 2004).
В настоящее время в национальных и международных согласительных документах рекомендуется перечень мероприятий для мониторинга тяжести АтД. Согласно данным международных согласительных документов в европейских странах начиная с 1994 года, широко используется шкала SCORAD (Согласительный документ EAACI/AAACI/ группа PRACTALL, 2006). При анализе амбулаторных карт установлено, что частота выполнения рекомендуемых диагностических мероприятий очень низкая. Так, установлено, что только в 8,3% амбулаторных карт имеются оценочные листы шкалы SCORAD, из них 6,2% приходится на аллергологов и лишь 2,1% на педиатров и полное отсутствие у дерматологов, хотя данное исследование должно проводиться всем больным с АтД. Выявлена низкая частота использования шкалы SCORAD в условиях лечебных учреждений (64,7%), что не соответствует требованиям клинической практики. Это приводит к тому, что решения о выборе ЛС и оценке эффективности проводимой терапии принимаются недостаточно обоснованно, на основании лишь субъективных оценок врача и пациента.
Клинический осмотр ребенка имеет большое значение для диагностики АтД и определения в дальнейшем тактики общей и особенно наружной терапии (Российский Национальный согласительный документ по атопическому дерматиту, 2002). При анализе полученных результатов выявлено, что только у аллергологов стационара во всех случаях было подробное описание объективных данных осмотра ребенка. Реже данные клинического осмотра встречались в амбулаторных картах педиатров поликлиник.
Для определения объема элиминационных мероприятий у детей с АтД требуется проведение аллергологического обследования, которое включает определение общего IgE и постановку кожных аллергологических проб, а при невозможности определения последних – определение аллерген специфических IgE. При анализе амбулаторных карт установлено, что частота выполнения рекомендуемых диагностических мероприятий очень низкая. Крайне редко данные методы обследования назначались педиатрами поликлиник и дерматологами поликлиники/диспансера. Как правило, полный объем обследования ребенок получал в условиях профильного стационара по назначению врача-аллерголога.
При анализе амбулаторных карт и историй болезни установлено, что объем обследования за последний год включал следующие мероприятия: определение уровня сывороточного IgE – 64%, бактериологическое исследование кала – 62,8%, общий клинический анализ крови с определением уровня эозинофилов – 58,3%, кожные скарификационные пробы – 35,4%, определение уровня аллергенспецифических IgE в сыворотке крови – 35% и данные иммунограммы – 12,3%.
Фармакотерапия АтД, согласно существующим руководствам, предполагает назначение базисной терапии, направленной на долговременный контроль над симптомами заболевания и терапию обострения.
Одним из основных направлений комплексной терапии АтД у детей, направленной на подавление воспалительного процесса в коже и профилактику рецидивов является системная фармакотерапия. Системная фармакотерапия включала применение АГП, глюкокортикостероидов (ГКС) и блокаторов медиаторов аллергической реакции. Сложившаяся структура потребления противоаллергических противовоспалительных препаратов в целом отражает содержание национального согласительного документа по АтД.
Необоснованно часто назначались АГП 1-го поколения (73,1% детей получали терапию данной группой ЛС в период обострения АтД). Кроме того, в острый период АГП 1-го поколения назначались совместно с АГП 2-го поколения (30,5% детей получали данную терапию). Чаще других при АтД в период обострения назначался хлоропирамин (63,2% назначений) (рис. 1).
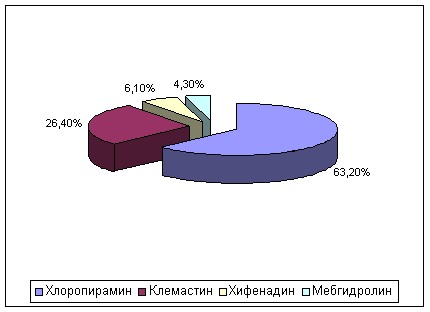
Рисунок 1 – Структура назначения АГП 1-го поколения при АтД у детей.
Выявлены стереотипы назначений АГП 1-го поколения врачами различных специальностей. Чаще данную группу препаратов назначали педиатры поликлиник (100% детей получали АГП 1-го поколения) и дерматологи поликлиники/диспансера (68,6% детей), реже АГП 1-го поколения назначали аллергологи поликлиник (33,3%). Отмечается достаточно частое (79,8%) назначение АГП 1-го поколения аллергологами стационара, что вероятно связано с тем, что в стационар госпитализируются дети, как правило, в период обострения и с тяжелым течением АтД (рис. 2). Возможно, широкое назначение АГП 1-го поколения связано с относительно низкой стоимостью препаратов, возможностью парентерального введения, что позволяет использовать их у больных с тяжелыми формами АтД. Кроме того, наличие седативного эффекта делает их незаменимыми в некоторых клинических ситуациях, например, при изнурительном кожном зуде, выраженном в ночное время.
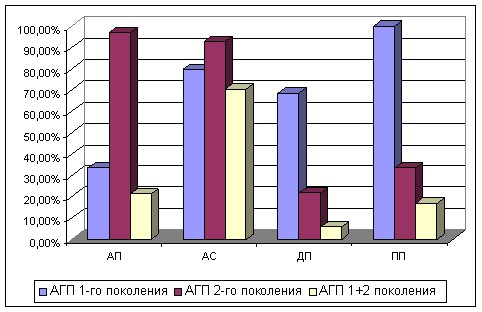
Рисунок 2 – Стереотипы назначений АГП 1-го поколения при АтД врачами различных специальностей.
АП – аллерголог поликлиники; АС – аллерголог стационара; ДП – дерматолог поликлиники; ПП – педиатр поликлиники.
Использование методологии DDD/на 1 жителя/год позволило определить средний объем потребления АГП 1-го поколения у детей с АтД, применяющихся короткими курсами (среднее число DDD на 1-го пациента, получавшего терапию данным лекарственным препаратом). При количественной оценке потребления АГП 1-го поколения установлено, что потребление хифенадина и хлоропирамина существенно выше, чем, клемастина и мебгидролина (рис. 3).
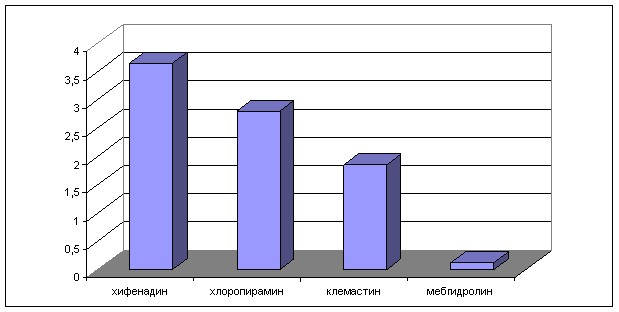
Рисунок 3 – Структура потребления АГП 1-го поколения у детей с АтД
(DDD/на 1 жителя/год).
Вероятно, такое соотношение можно объяснить наличием у хифенадина двойного механизма действия (блокада Н1-рецепторов, активация диаминоксидазы), и как следствие более выраженного антигистаминного и противозудного эффекта, а для хлоропирамина возможностью применения с 1 месяца жизни.
Анализ результатов исследования выявил недостаточное широкое использование современных АГП (цетиризин, лоратадин, левоцетиризин, эбастин и др.), несмотря на доказательные данные об эффективности длительного применения вышеуказанных препаратов при АтД (Henz B.M., 2001; Schmelz M., Petersen L.J., 2001; Anthes J.C., Gilchrest H., Richard C. et al., 2002; Kawashinia M., Nakagava H., Tango T. et al., 2002).Частота назначения АГП 2-го поколения в период обострения АтД составила 69%, а в качестве базисной терапии только в 45,7% случаев, при этом наиболее часто применялись цетиризин (в обострение – 64,3% назначений, базисно – 75,5%) (рис. 4).
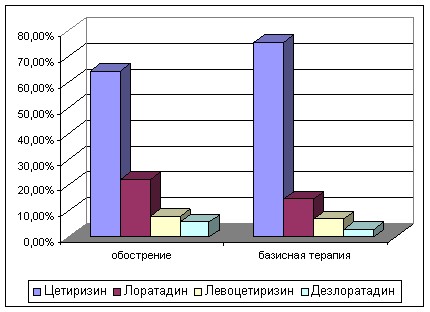
Рисунок 4 – Структура назначения АГП 2-го поколения при АтД у детей.
При анализе стереотипов назначения выявлено, что крайне редко данная группа препаратов назначалась дерматологами (21,6% детей) и педиатрами (33,3% детей) поликлиник (рис. 5). У значительного числа пациентов длительность терапии не превышала 3 месяцев в год. Такой режим не может привести к достижению контроля над заболеванием и, следовательно, снижает доверие пациента к проводимому лечению, снижает комплаентность. При этом увеличивается потребность в амбулаторной и стационарной помощи больным.
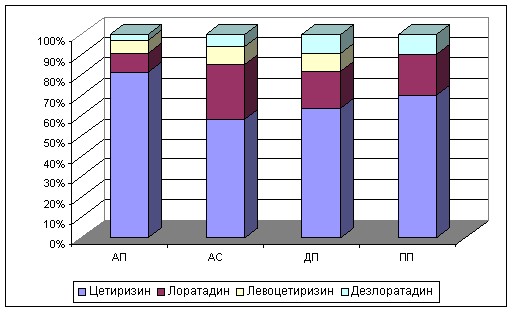
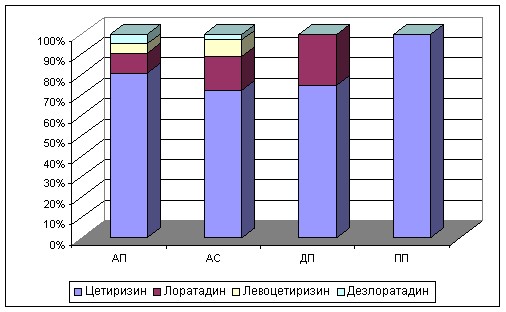
а б
Рисунок 5 – Стереотипы назначений АГП 2-го поколения
в период обострения (а) и для базисной терапии (б) АтД врачами
различных специальностей.
Использование методологии DDD/1000 жителей/день позволило определить средний объем потребления АГП 2-го поколения у детей с АтД, применяющихся длительными курсами. Наибольший объем потребления при назначении АГП 2-го поколения зафиксирован для цетиризина и лоратадина. Данный выбор препаратов является клинически оправданным, так как эффекивность цетиризина и лоратадина была доказана в многочисленных рандомизированных клинических исследованиях при АтД (La Rosa M., Ranno C., Mussara I., 1994; Langeland T, Fagertun HE, Larsen S., 1994; Nielsen P.N., Skov P.S., Poulsen L.K., Schmelz M., Petersen L.J., 2001) (рис. 7).

Рисунок 7 – Структура потребления АГП 2-го поколения у детей с АтД
(DDD/на 1000 жителей/день).
При анализе потребления мембраностабилизирующих препаратов необходимо отметить необоснованно широкое назначение кетотифена (у 14,3% детей). При этом его эффективность не была строго доказана с помощью контролируемых исследований, и на сегодняшний день существуют относительные показания к назначению мембраностабилизирующих препаратов при АтД. Кроме того, следует учитывать высокую стоимость лечения данной группой препаратов (длительность курса кетотифеном составила 2,5 месяца). Такой подход приводит к необоснованному возрастанию затрат на лечение АтД.
Назначение системных ГКС осуществлялось только в условиях стационара для лечения обострения у 48,6%. Большая доля приходилась на тяжелые формы заболевания (рис. 8).
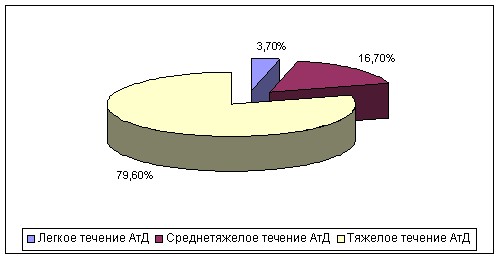
Рисунок 8 – Частота назначения системных ГКС при АтД у детей.
Топические ГКС (ТГКС) для лечения АтД у детей назначались в 86,1% случаев. Они являются препаратами выбора при тяжелых и среднетяжелых формах заболевания. Сложившаяся структура потребления ТГКС в целом отражает содержание согласительных документов по АтД (рис. 9).
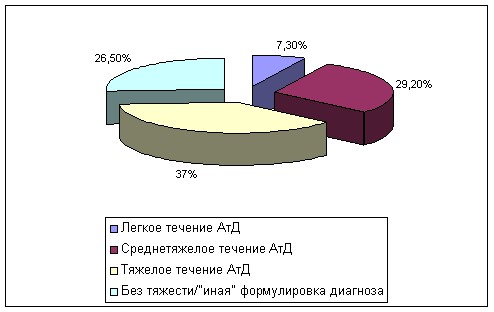
Рисунок 9 – Частота назначения ТГКС при АтД у детей.
В лечении АтД чаще других использовалось 11 ТГКС, из них 3 фторированных ТГКС. Чаще назначались ТГКС с высокой активностью – 77% назначений и с умеренной активностью – 16%, реже использовались препараты со слабой активностью и очень высокой активностью (6% и 1% соответственно) (рис. 10).
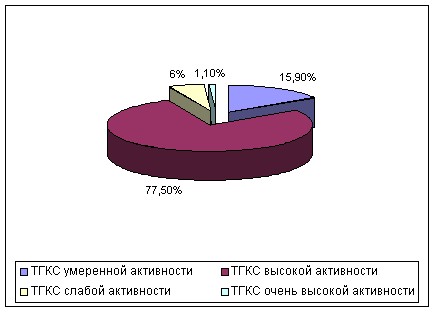
Рисунок 10 – Структура назначения ТГКС при АтД у детей
(по степени активности).
Самым часто назначаемым ТГКС в настоящее время является метилпреднизолона ацепонат (Адвантан) – 48,9% назначений из группы нефторированных ГКС, что вероятнее всего можно объяснить возможностью его применения у детей с первых дней жизни. Частота применения этого препарата возрастала с увеличением степени тяжести АтД (рис. 11). При анализе полученных результатов не было выявлено существенных различий в назначении ТГКС врачами различных специальностей.
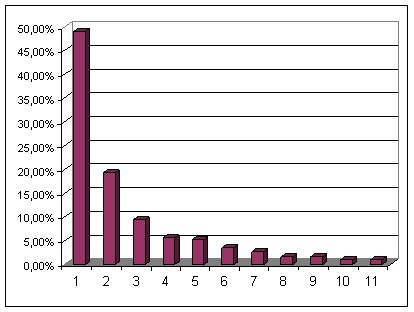
Рисунок 11 – Структура назначения ТГКС при АтД у детей.
1 – метилпреднизолона ацепонат; 2 – мометазона фуроат; 3 – гидрокортизона бутират; 4 - аклометазона дипропионат; 5 – гидрокортизон; 6 – бетаметазон; 7 – бетаметазон+гентамицин+ клотримазол; 8 – флуоцинола ацетонид; 9 – гидрокортизон+неомицин+натамицин;
10 – клобетазол; 11 - гидрокортизона ацетат+фузидиевая к-та.
Современные топические противовоспалительные препараты назначались недостаточно часто (47,8% детей). Анализ полученных результатов выявил, что данная группа препаратов назначалась в период обострения (39,3% всех назначений), подострый период (32,7% назначений), и только 28% назначений с целью долговременного контроля и самоконтроля над симптомами заболевания (рис. 12).
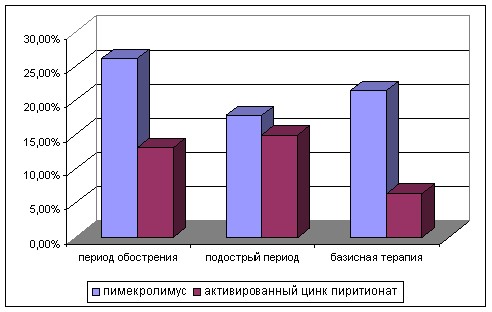
Рисунок 12 – Структура назначения топических противовоспалительных средств при АтД у детей.
Наиболее часто топические противовоспалительные препараты использовались при легком и среднетяжелом течении АтД, что соответствует рекомендациям национальных руководств. Как правило, данные препараты предпочитали врачи аллергологи стационара и поликлиники. Очевидно, что преимущественно врачами-аллергологами восприняты рекомендации национальных и международных согласительных документов по лечению АтД у детей (рис. 13).
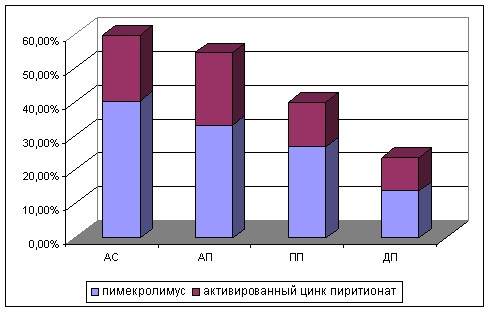
Рисунок 13 – Стереотипы назначений топических противовоспалительных средств при АтД врачами различных специальностей.
Необоснованно часто назначались «традиционные» средства комбинированного действия (препараты АСД III фракции, серы, дегтя, окиси цинка, салициловой кислоты, дерматола, ихтиола) - 35% детей, что вероятно связано с низкой стоимостью данной группы ЛС. Чаще других данную группу препаратов назначали педиатры поликлиник (73,3% назначений) (рис. 14).

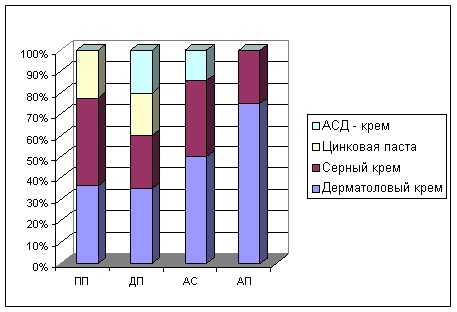
Рисунок 14 – Стереотипы назначений «традиционных средств наружной терапии» при АтД врачами различных специальностей.
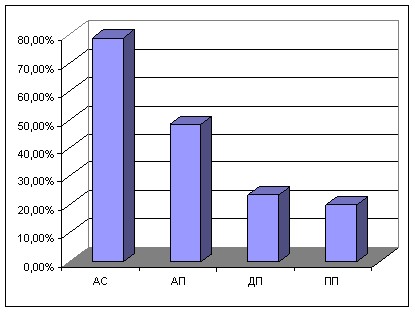
Средства лечебной дерматологической косметики назначались крайне редко (в 53,8% случаев), причем 65% всех назначений с целью долговременного контроля и самоконтроля над симптомами заболевания и только 35% всех назначений приходится на период обострения (рис. 15). При этом применение средств лечебно-косметического ухода позволяет повысить эффективность терапии АтД и уменьшить потребность в ТГКС (Ainley-Walker P.F., Patel L., David T.J., 1998). Чаще всех средства лечебной косметики назначали аллергологи стационара – 78,9% и аллергологи поликлиник – 48,5%. И лишь в 23,5% случаев данные средства назначали дерматологи поликлиник/диспансера и в 20% случаев педиатры поликлиник (рис. 15).
а б
Рисунок 15 – Частота (а) и стереотипы назначений (б) средств лечебной дерматологической косметики при АтД у детей.
Таким образом, при анализе потребления ЛС у детей с АтД выявлены следующие стереотипы нерационального применения препаратов:
- Использование недорогих, но потенциально токсичных препаратов, когда существуют более эффективные и менее токсичные (например, применение АГП 1 поколения с выраженными седативными свойствами, вместо АГП 2 поколения, обладающих более выраженным антигистаминным эффектом, дополнительными противоаллергическими и противовоспалительными свойствами, при этом не влияющие на когнитивные функции даже при длительным применении, применение фторсодержащих ТГКС вместо нефторированных ТГКС).
- Редкое назначение длительной базисной терапии, направленной на долговременный контроль над симптомами АтД, а ограничение только терапией «по требованию».
- Использование неэффективного препарата в случае, когда есть более эффективная альтернатива (например, использование для долговременной терапии кетотифена, вместо АГП 2 поколения (цетиризина или лоратадина), нестероидных противовоспалительных средств (Элидел, Скин-кап) вместо ТГКС).
- Чрезмерное использование малоэффективных препаратов (например, частое назначение «традиционных» средств комбинированного действия: препараты АСД III фракции, серы, дегтя и т.д.).
- Редкое применение новых и эффективных препаратов (например, левоцетиризина и дезлоратадина, нестероидных противовоспалительных средств (Элидел, Скин-кап), ТГКС (Элоком).
- Крайне редкое использование средств лечебно-косметического ухода (программы по уходу за кожей больных АтД).
- Использование «курсового» принципа лечения АтД, при отсутствии принципа ступенчатой терапии.
На сегодняшний день АтД рассматривается как хроническое заболевание, потребляющее значительное количество ресурсов здравоохранения (Зайцева О.В., 2006; Schultz Larsen F., 1993; Shaw J.C., 2001). В рамках ретроспективных аналитических исследований достоверно можно установить только потребление ресурсов, учитываемых в разделе «прямые медицинские затраты».
Поскольку потребление ресурсов здравоохранения напрямую зависит от степени тяжести АтД, нами проводился дифференцированный анализ использования ресурсов у детей с легким, среднетяжелым и тяжелым течением заболевания (табл. 2).
Таблица 2 – Потребление ресурсов здравоохранения Волгоградской области при АтД у детей.
| Итого | Дети с легким течением АтД (n=78) | Дети со среднетяжелым течением АтД (n=216) | Дети с тяжелым течением АтД (n=198) | «Иная» формулировка диагноза/без степени тяжести (n=208) | |
| Среднее число плановых обращений в поликлинику (в год) | 1,8 | 1,3 | 1,3 | 1,7 | 1,2 |
| Среднее число обращений в поликлинику из-за обострений АтД (в год) | 2,6 | 1,6 | 2,9 | 3,3 | 2,0 |
| Частота госпитализаций (на одного больного в год) | 2,0 | 1,3 | 1,9 | 2,3 | - |
| Средняя длительность 1 госпитализации (дней) | 13,3 | 10,8 | 12,9 | 14,8 | - |
При расчете затрат на амбулаторную и стационарную помощь детям с АтД использовались тарифы Территориального фонда обязательного медицинского страхования (ТФОМС) г. Волгограда, действующие на 01.01.2008 года. Согласно данным тарифам, стоимость консультации дерматолога в поликлинике составляла 78,5 рублей, педиатра поликлиники – 102,8 рублей и аллерголога поликлиники – 178,6 рублей, стоимость одного койко-дня – 687,5 рублей.
По нашим данным основные расходы приходились на больных с тяжелым (38,4%) и со среднетяжелым (34,6%) течением АтД. Независимо от степени тяжести заболевания, подавляющее количество затрат (88,1%) было направлено на стационарную помощь (табл. 3).
Таблица 3 - Расходы системы здравоохранения Волгоградской области на лечение 1 больного АтД в зависимости от степени тяжести.
| Легкое течение АтД | Среднетяжелое течение АтД | Тяжелое течение АтД | |
| Плановые обращения в поликлинику, руб.: - к дерматологу - к педиатру - к аллергологу | - 102,8 (1 обр.) 178,6 (1 обр.) | 117,75 (1,5 обр.) 164,5 (1,6 обр.) 232,2 (1,3 обр.) | - 133,64 (1,3 обр.) 268 (1,5 обр.) |
| Обращения в поликлинику в связи с обострением АтД, руб.: - к дерматологу - к педиатру - к аллергологу | - 133,64 (1,3 обр.) 303,6 (1,7 обр.) | 235,5 (3 обр.) 308,4 (3 обр.) 464,4 (2,6 обр.) | - 349,5 (3,4 обр.) 589,4 (3,3 обр.) |
| Стоимость госпитализации (88,1%) | 7425 руб. (10,8 дней) | 8868,7 руб. (12,9 дней) | 10175 руб. (14,8 дней) |
| Итого, рублей | 8143,64 (27,0%) | 10391,45 (34,6%) | 11515,54 (38,4%) |
Одним из основных путей уменьшения затрат на лечение АтД являются снижение частоты и продолжительности стационарного лечения, что может быть достигнуто путем широкого применения средств базисной терапии. В своей работе мы оценили влияние базисной терапии на потребление ресурсов здравоохранения и прямые затраты на лечение указанного заболевания.
В рамках ретроспективного исследования были выделены 5 групп больных с АтД, получавших различные модели противоаллергической терапии:
1 группа: терапия по требованию:
- АГП 1-го поколения + АГП 2-го поколения (хлоропирамин + цетиризин);
- ТГКС (метилпреднизолон ацепонат).
2 группа: долговременная терапия (на протяжении не менее 9 месяцев в год):
- АГП 2-го поколения (цетиризин);
- топические противовоспалительные средства, не содержащие глюкокортикостероидов (активированный цинк пиритионат);
- средства лечебной дерматологической косметики (Экзомега крем).
3 группа: долговременная терапия (на протяжении не менее 9 месяцев в год):
- АГП 2-го поколения (цетиризин);
- средства лечебной дерматологической косметики (Экзомега крем).
4 группа: долговременная терапия (на протяжении не менее 9 месяцев в год):
- топические противовоспалительные средства, не содержащие глюкокортикостероидов (активированный цинк пиритионат);
- средства лечебной дерматологической косметики (Экзомега крем).
5 группа: долговременная терапия (на протяжении не менее 9 месяцев в год):
- АГП 2-го поколения (цетиризин).
В 1 группе пациентов (терапия по требованию) отмечался самый высокий показатель числа обращений в поликлинику в связи с обострением АтД (4,5 в год), частоты (3 раза в год) и длительности госпитализации (15,2 дней). Ниже число обращений за неотложной амбулаторной помощью, частота и длительность госпитализаций отмечается в 3, 4 и 5 группах пациентов, но значительно не отличались от 1 группы. Во 2 группе пациентов зарегистрирован самый низкий показатель числа обращений в поликлинику по поводу обострений заболевания (1,3 раз в год), частоты (1,2 раза в год) и длительности госпитализаций (10,5 дней). Число плановых обращений в поликлинику мало отличалось во всех группах пациентов (рис. 16).
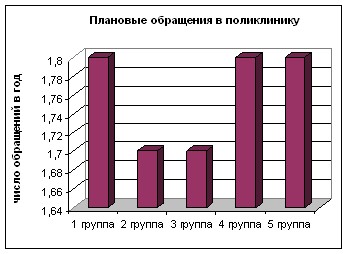
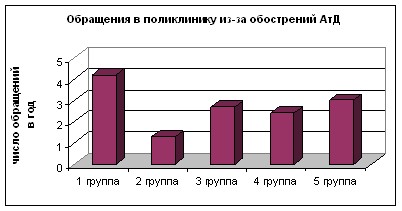
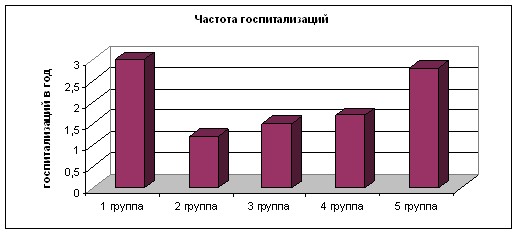
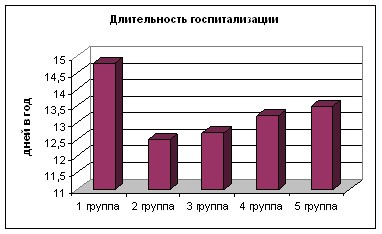
Рисунок 16 – Потребление ресурсов здравоохранения Волгоградской области у детей с АтД на фоне долговременной терапии и
терапии по требованию.
Установлено (табл. 4), что прямые суммарные затраты на лечение АтД максимальны в 1 группе детей (38970 рублей), получавших терапию по требованию. При этом 80,4% расходов приходится на стационарную помощь, 17,7% на терапию обострений и 1,9% на амбулаторную помощь. Меньше затраты в 3 группе пациентов (36520,32), получавших длительную противоаллергическую терапию, 55% составляют затраты на стационарную помощь, 43,7% приходится на противоаллергические препараты и только 1,3% на амбулаторную помощь. Практически не отличались затраты в 4 и 5 группах пациентов (34431,62 и 34826,1 рублей соответственно). Во 2 группе пациентов зарегистрирован минимальный уровень затрат (32176,14 рублей), при этом в структуре затрат 72% составляют затраты на противоаллергическую терапию, 26,9% приходятся на стационарное лечение и только 1,1% на амбулаторную помощь. Расходы на плановую амбулаторную помощь мало отличались во всех группах.
Таблица 4 - Прямые медицинские затраты на лечение АтД у детей.
| 1 группа больных | 2 группа больных | 3 группа больных | 4 группа больных | 5 группа больных | |
| Стоимость терапии, руб. | 6900 | 23205,24 | 15995,16 | 14860,08 | 8345,16 |
| Плановые обращения в поликлинику, руб. | (1,8 обр.) 185,04 | (1,7 обр.) 174,76 | (1,7 обр.) 174,76 | (1,8 обр.) 185,04 | (1,8 обр.) 185,04 |
| Обращения в поликлинику в связи с обострением АтД, руб. | (5,2 обр.) 534,56 | (1,3 обр.) 133,64 | (3,0 обр.) 308,4 | (3,2 обр.) 329 | (3,0 обр.) 308,4 |
| Стоимость госпитализации, руб. | (3,0 р/г) (15,2 дн.) 31350 | (1,2 р/г) (10,5 дн.) 8662,5 | (2,3 р/г) (12,7 дн.) 20082 | (2,1 р/г) (13,2 дн.) 19057,5 | (2,8 р/г) (13,5 дн.) 25987,5 |
| ИТОГО, руб. | 38970 | 32176,14 | 36520,32 | 34431,62 | 34826,1 |
На основании полученных данных можно сделать вывод о том, что АтД приводит к существенному потреблению ресурсов здравоохранения и требует значительных прямых затрат со стороны общества. Максимальное использование ресурсов здравоохранения Волгоградской области отмечается больными с тяжелым течением АтД. Назначение адекватной базисной терапии позволяет снизить частоту развития обострений заболевания и уменьшить потребность в стационарной помощи, тем самым уменьшить потребление ресурсов здравоохранения и прямые затраты.
Выводы.
- В структуре заболевания «атопический дерматит» преобладают среднетяжелые и тяжелые формы, которые в большинстве случаев ассоциированы с другими аллергическими заболеваниями – аллергический ринит у 31,6%, бронхиальная астма у 24,8%, аллергический коньюнктивит у 4,6%, крапивница/отек Квинке у 7,1%, аллергический ринит и бронхиальная астма у 14,7%, аллергический ринит и аллергический коньюнктивит у 2,1% детей, а также с другими фоновыми заболеваниями – патология ЖКТ (у 80,3% пациентов), патология ЛОР- органов (у 11,8% пациентов), заболевания мочевыводящих путей (у 2,2%).
- Недостаточно используются возможности мониторинга течения АтД у детей (оценка степени тяжести дерматита с помощью полуколичественных шкал SCORAD проводилась у 8,3% больных, из них 6,2% - у аллергологов, оценка клинико-морфологических вариантов поражения кожи проводилась у 53% больных, определение спектра сенсибилизации и его динамики у 35%.),что приводит к отсутствию дифференцированного подхода к назначению базисной терапии, отсутствию оценки эффективности лечения, и как следствие, отсутствию контроля над течением заболевания.
- Необоснованно широко назначались АГП 1-го поколения – в 73,1%, не имеющие доказанной эффективности при данном заболевании. Наиболее часто назначаемыми АГП 1-го поколения были хлоропирамин (63,2% назначений, потребление - 2,8 DDD/жителя/год) и клемастин (26,4% назначений, потребление - 1,85 DDD/жителя/год). Среди АГП 2-го поколения чаще других использовались цетиризин (в обострение – 64,3% назначений, базисно – 75,5%, потребление – 4848,74 DDD/1000 жителей/день) и лоратадин (в обострение – 22,1% назначений, базисно – 14,7%, потребление – 193,5 DDD/1000 жителей/день).
- Анализ согласительных документов по диагностике и лечению АтД показал, что в большей степени они адресованы врачам общей практики, но были более восприняты аллергологами, нежели педиатрами и дерматологами. Врачами – аллергологами для лечения АтД было сделано более 65% всех назначений ТГКС, более 78% - нестероидных топических противовоспалительных средств, более 86% - современных АГП, болеет 85% - средств лечебно-косметического ухода за кожей.
- К наиболее типичным ошибкам фармакотерапии АтД у детей относятся: необоснованное использование ЛС с недоказанной клинической эффективностью (АГП 1-го поколения (у 73,1% детей), мембраностабилизирующие препараты, «традиционные» топические противовоспалительные средства – деготь, фракция АСД (у 35% детей), сокращение длительности лечения противовоаллергическими препаратами (у 68,7% детей), использование «курсового» принципа лечения АтД, назначение препаратов, приводящих к субъективному улучшению состояния больного, но не позволяющих объективно достигнуть выздоровления (мембраностабилизирующие препараты - кетотифен у 13,5%, ТГКС с низкой противовоспалительной активностью (гидрокортизоновая мазь) – 5,2% пациентов, сохраняющуюся тенденцию использовать фторированные ТГКС (6,2% назначений) – бетаметазон, флуоцинолона ацетонид, клобетазол.
- Потребление ресурсов системы здравоохранения Волгоградской области больными АтД возрастает пропорционально увеличению тяжести течения этого заболевания, при этом затраты на лечение детей со среднетяжелым течением дерматита составляют 34,6% от всех прямых медицинские затрат, с тяжелым течением – 38,4%.
- Назначение долговременной противовоспалительной /противоаллергической терапии (АГП 2 поколения (цетиризин), топические противовоспалительные препараты (активированный пиритион цинка) и средств лечебно-косметического ухода (Экзомега) на протяжении не менее 9 месяцев в год детям со среднетяжелым и тяжелым течением АтД приводит к снижению частоты развития обострения заболевания, уменьшает потребность в стационарной помощи, тем самым приводит к сокращению потребления ресурсов здравоохранения Волгоградской области и прямых медицинских затрат.
Практические рекомендации.
- При разработке стандартов диагностики и лечения АтД у детей необходимо четко определить задачи врачей различных специальностей (педиатров, аллергологов и дерматологов) в наблюдении за детьми с АтД.
- Необходимо более широкое использование нефторированных ТГКС, топических нестероидных противовоспалительных средств, препаратов лечебно-косметического ухода и современных неседативных АГП в лечении детей с АтД.
- Необходимо ограничить применение ЛС с недоказанной клинической эффективностью: АГП 1-го поколения, гомеопатических средств, «традиционных» топических противовоспалительных средств и потенциально опасных фторированных ТГКС.
- Необходимо соблюдать рекомендуемые индивидуальные режимы дозирования и длительность проведения долговременной медикаментозной терапии противоаллергическими/антигистаминными препаратами.
- Необходимы разработка и принятие стандартов, протоколов и клинических рекомендаций для лечения АтД, что позволит сформировать единую позицию педиатров, дерматологов, аллергологов в отношении подходов к тактике ведения (диагностика, лечение, профилактика) АтД у детей.
- Необходимо периодическое проведение фармакоэпидемиологических исследований для оценки эффективности создания и внедрения в клиническую практику согласительных документов и стандартов фармакотерапии.
Список работ, опубликованных по теме диссертации.
- Малюжинская Н.В., Разваляева А.В., Сергеева Н.П., Шемякина И.Л. Проблемы ведения педиатрических пациентов с атопическим дерматитом. // Российский аллергологический журнал. – 2008. – № 1. - С. 168 – 169.
- Малюжинская Н.В., Разваляева А.В., Сергеева Н.П., Шемякина И.Л. Оптимизация наружной терапии, направленной на долгосрочный контроль симптомов атопического дерматита у детей. // Тезисы докладов XV Российского национального конгресса «Человек и лекарство». – Москва, 2008. – С. 214.
- Малюжинская Н.В., Разваляева А.В., Сергеева Н.П., Шемякина И.Л., Качанова – Махова Е.А. Клиническая эффективность и безопасность генериков цетиризина в лечении атопического дерматита у детей. // Тезисы докладов XV Российского национального конгресса «Человек и лекарство». – Москва, 2008. – С. 214.
- Сергеева Н.П. Актуальные проблемы диагностики и лечения атопического дерматита у детей. // Актуальные проблемы экспериментальной и клинической медицины: Материалы 66-й итоговой открытой научно-практической конференции молодых ученых и студентов с международным участием. – Волгоград, 2008. – С. 187.
- Малюжинская Н.В., Сергеева Н.П. Фармакоэпидемиология лекарственных средств, применяемых для лечения атопического дерматита у детей. // Современная инновационная медицина – населению Волгоградской области: 55-я юбилейная региональная научная конференция профессорско-преподавательского коллектива Волгоградского государственного медицинского университета. – Волгоград, 2008. – С. 150 – 153.
Список использованных сокращений.
АГП антигистаминные препараты
АП аллерголог поликлиники
АС аллерголог стационара
АтД атопический дерматит
ДП дерматолог поликлиники
ИРК индивидуальная регистрационная карта
ЛС лекарственные средства
ПП педиатр поликлиники
ТГКС топические глюкокортикостероиды
DDD определенная предписанная доза
Ig E иммуноглобулин Е
Сергеева Наталья Павловна
ФАРМАКОЭПИДЕМИОЛОГИЯ ЛЕКАРСТВЕННЫХ СРЕДСТВ, ПРИМЕНЯЕМЫХ ДЛЯ ЛЕЧЕНИЯ АТОПИЧЕСКОГО ДЕРМАТИТА
У ДЕТЕЙ
14.00.25 – Фармакология, клиническая фармакология
Автореферат
диссертации на соискание ученой степени
кандидата медицинских наук
Подписано в печать 20.10.2009. Формат 60х84/16.
Печать офсетная. Бум.офс. Уч.изд.л. 1,5. Тираж 120 экз. Заказ №182
Отпечатано с готового оригинал-макета
В типографии издательства «Перемена»
400131, г.Волгоград, пр. им. В.И.Ленина, 27

