Комбинированная пластика в лечении послеоперационных грыж брюшной стенки
На правах рукописи
ПЕЧЕРОВ АЛЕКСАНДР АНДРЕЕВИЧ
КОМБИНИРОВАННАЯ ПЛАСТИКА В ЛЕЧЕНИИ
ПОСЛЕОПЕРАЦИОННЫХ ГРЫЖ БРЮШНОЙ
СТЕНКИ
14.00.27 – Хирургия
АВТОРЕФЕРАТ
Диссертации на соискание ученой степени
Доктора медицинских наук
Астрахань – 2009
Работа выполнена в ГОУ ВПО «Астраханская
государственная медицинская академия Федерального агентства по здравоохранению и социальному
развитию» и ГОУ ВПО «Российский университет
дружбы народов»
Научные консультанты:
Д.м.н., профессор Кучин Юрий Владимирович.
Д.м.н., профессор Егиев Валерий Николаевич.
Официальные оппоненты:
Заслуженный деятель науки РФ д.м.н., профессор
Тимошин Андрей Дмитриевич.
Заслуженный деятель науки РФ д.м.н., профессор
Бебуришвили Андрей Георгиевич.
Д.м.н., профессор Юсупов Ильдар Абдрахманович.
Ведущее учреждение:
ФГУ «Институт хирургии им.А.В.Вишневского
Росмедтехнологий» РАМН
Защита диссертации состоится “___”___________2009 г
в____часов на заседании совета по защите докторских и кандидатских диссертаций Д 208.005.01 при
Астраханской государственной медицинской академии
(414000 г.Астрахань, ул.Бакинская,121)
С диссертацией можно ознакомиться в библиотеке
Астраханской государственной медицинской академии
Автореферат разослан «____»______________2009г.
Ученый секретарь совета
по защите докторских и
кандидатских диссертаций,
к.м.н., доцент Заклякова Л.В.
Актуальность проблемы:
Краеугольным камнем современной герниологии, остается вопрос выбора способа пластики и снижение процента рецидива послеоперационных грыж брюшной стенки.
Среди всех хирургических вмешательств грыжесечение занимает второе место после аппендэктомии. Так в России ежегодно выполняется около 200000 грыжесечений, в Европе – около 1000000, а материальные расходы на 700000 герниопластик в США составили около 28 млрд. долларов. С ежегодным увеличением количества хирургических вмешательств, по поводу различных заболеваний органов брюшной полости, растет и число больных с послеоперационными и рецидивными грыжами [Грубник В.В. 2001.].
По сводной статистике отечественных и зарубежных хирургов, свыше 3% всех лапаротомий осложняется послеоперационными грыжами в ближайшие сроки после операции, а через 3 года и более этот процент увеличивается до 15 и более [Жебровский В.В.2005; Тимошин А.Д.2003; Bauer,J.J. 2002 и др.]. После операций, выполненных по плановым показаниям, частота развития грыж может доходить до 31,5%, а после экстренных до 68,4% [Черенько М.П. 1995; SchumpelickV.2004 и др.]
Одной из основных причин образования грыж брюшной стенки является патология формирования соединительной ткани в области послеоперационного рубца в сочетании с другими этиологическими факторами, которые делятся на предрасполагающие и производящие.
Предрасполагающие факторы: возраст больного, избыточная масса, беременность, снижение регенеративных способностей тканей и снижение общей реактивности организма (анемия, кахексия, ожирение, авитаминоз, эндокринные заболевания, сопутствующая патология) [Юпатов С.И.,1988; Черенько М.П. 1995; Белоусов Д.В. 1999; Егиев В.Н. 2003; Millikan K.W. 2003; Kruskop T.A. et al., 1988; Nyhus L.M. 1995].
Производящие факторы: повышение внутрибрюшного давления, парез кишечника, тяжелая физическая работа, нагноение раны и эвентрации, длительная тампонада брюшной полости, многократные операции в одной области, ранняя неадекватная физическая нагрузка после операции, беременность вскоре после операции, сшивание разнородных тканей, применение не физиологических разрезов, развитие атрофии мышц вследствие пересечения нервов[Скутельский Н.М. 1982; Заривчацкий М.Ф.,1996; Белоконев В.И. 2000; Дерюгина М.С.2001; Duoguardi D. 1986; Wantz G.E.,1991; Nyhus L.M. 1995].
Для практического применения используется множество классификаций способов пластики грыж брюшной стенки, основанных на подразделении их по группам: кожная пластика, апоневротическая, мышечная, мышечноапоневротическая, эксплантация. [Яцентюк М.Н.1078; Бородин И.Ф. 1986 и др.]
С учетом внедрения новых технологий и новых взглядов на этиопатогенез грыж, современная классификация способов пластики предложена Егиевым В.Н. в 2003г. Который подразделил все виды пластик на: натяжные, ненатяжные, комбинированные и лапароскопические.
Наиболее часто в хирургии послеоперационных и рецидивных грыж брюшной стенки стали применять комбинированные способы.
Способы с использованием современных технологий не лишены недостатков: 1недостатки операций с использованием местных тканей (частое соединение неоднородных тканей, всегда создание “натяжения” в зоне ушитого дефекта); 2 недостатки операций с использованием аутотканей (отсутствие “ненужных тканей” в человеке, нестабильность функции приживления аутотканей, возможность их рассасывания); 3недостатки аллопластики (пожизненное наличие инородного материала, который может вызвать различные реакции организма в различные сроки после операции).
Тем не менее, даже при применении современных технологий в литературе появились сообщения о формировании грыж после лапароскопических операций в местах проведения троакаров. По данным Велькера С.И. и Упырева А.В. 2001. после эндохолецистэктомий процент послеоперационных грыж оказался не меньше, чем после лапаротомных операций.
Таким образом, актуальность изучаемой проблемы определяется многообразием этиологических факторов образования послеоперационных и рецидивных грыж, которые требуют не только совершенствование существующих и поиск новых способов пластики, но и разработку адаптационно-профилактических мероприятий с учетом периоперационных критериев направленных на улучшения результатов хирургического лечения.
Цель исследования.
На основании разработанной бальной оценки периоперационных критериев и предложенных способов комбинированной вентропластики улучшить результаты хирургического лечения послеоперационных и рецидивных грыж передней брюшной стенки.
Задачи исследования.
- Экспериментально разработать и внедрить в клиническую практику способы комбинированной пластики послеоперационных грыж брюшной стенки с использованием металлических протекторов и полипропиленовой сетки.
а) способ ушивания вентральной послеоперационной грыжи с использованием металлических спиц Киршнера и Илизарова;
б) способ пластики вентральной послеоперационной грыжи с использованием полипропиленовой сетки;
в) способ комбинированной пластики вентральной послеоперационной грыжи с использованием металлических спиц и полипропиленовой сетки.
- Провести комплексную оценку данных дооперационных и интраоперационных методов исследований:
а) клинические: проведение КТ и МРТ – исследований для дооперационной диагностики характера и размеров грыжевого дефекта (степень дегенеративных изменений тканей, наличие спаечного процесса, выявление “холодных” абсцессов);
б) клинические: проведение спирографии для определения изменений показателей внешнего дыхания и возможных нарушений со стороны системы дыхания в послеоперационном периоде;
в) патоморфологические: методы гистологической экспресс диагностики тканей грыжевых ворот (исследование коллагена, эластических и мышечных волокон, исследование микроциркуляторного русла;
- Разработать бальную оценку на основании данных дооперационного и интраоперационного обследований больных с послеоперационными и рецидивными грыжами брюшной стенки для выбора способа пластики.
- Изучить непосредственные и отдаленные результаты хирургического лечения больных с послеоперационными и рецидивными грыжами передней брюшной стенки.
- Провести сравнительную оценку результатов лечения больных с учетом и без учета разработанной бальной оценки и дать практические рекомендации.
Научная новизна.
Впервые разработана и предложена бальная оценка периоперационных критериев диагностики послеоперационных и рецидивных грыж брюшной стенки, определяющая показания к выбору наиболее оптимального способа пластики. Впервые выявлена взаимосвязь дооперационных клинических и интраоперационных патоморфологических изменений в тканях брюшной стенки, что позволило патогенетически обосновать предложенные способы пластических операций и широко их использовать в абдоминальной хирургии. Выработана индивидуальная тактика лечения больных с послеоперационными и рецидивными грыжами брюшной стенки, с учетом разработанной бальной оценки и предложенных способов комбинированной пластики.
Практическая значимость работы.
Разработанная балльная оценка периоперационных критериев факторов риска у больных с послеоперационными вентральными грыжами позволит выработать индивидуальный подход к выбору способа пластики. Предложенные комбинированные способы пластики больших и гигантских послеоперационных грыж просты в техническом исполнении и с учетом бальной оценки снизят число рецидивов и улучшат ближайшие и отдаленные результаты лечения.
Положения, выносимые на защиту.
- В хирургическом лечении послеоперационных вентральных грыж, возможно сочетание «натяжного» и «ненатяжного» способов вентропластики.
- Использование однорядного шва при вентропластике на металлических протекторах или без них, с дополнительным укрытиием линии швов полипропиленовой сеткой по типу «onlay» значительно снижает внутрибрюшное давление, предупреждая развитие компартмент-синдрома, и создает оптимальные условия для заживления раны с формированием прочного рубца.
- Разработанная бальная оценка периоперационных критериев диагностики послеоперационных и рецидивных грыж брюшной стенки, с учетом индивидуальных особенностей, обладает высокой информативностью и позволяет определить наиболее оптимальный способ вентропластики.
- Предложенные способы комбинированной пластики с учетом бальной оценки периоперационных критериев позволят улучшить результаты хирургического лечения больных с послеоперационными и рецидивными грыжами брюшной стенки.
Внедрение результатов работы в практику.
Разработанные способы комбинированной пластики передней брюшной стенки при послеоперационных вентральных грыжах внедрены в практику хирургических отделений: НУЗ МСЧ Астраханьгазпрома, клинической больницы ЮФО г.Астрахани, Отделенческой клинической больницы ст.Астрахань-1 Приволжской ж.д., 4-ой городской клинической больницы г.Грозного, республиканской больницы г.Элисты. Материалы работы используются при обучении студентов, клинических ординаторов, аспирантов, курсантов факультета постдипломного образования Астраханской Государственной медицинской академии.
Апробация работы.
Основные положения и выводы диссертации доложены: 1. На Всероссийской конференции хирургов г. Пятигорск (2001 г.). 2. На Международной конференции хирургов г. Ростов на Дону (2006г.). 3. На Всероссийской конференции хирургов г. Астрахань (2006г.). 4. На заседании Астраханского областного научного медицинского общества хирургов (2007,2008 г.). 5. На межкафедральном заседании кафедр госпитальной, факультетской, общей, оперативной хирургии, хирургических болезней педиатрического факультета.
Публикации.
По теме диссертации опубликовано 30 научных работ.
Объем и структура диссертации.
Диссертация изложена на 241 странице машинописного текста и состоит из введения, обзора литературы, 7 глав собственных исследований, заключения, выводов, практических рекомендаций и указателя литературы. Работа содержит 22 таблицы, иллюстрирована 34 рисунками и 2 графиками. Список литературы включает 346 источников, из них 219 отечественных и 127 иностранных.
ОСНОВНОЕ СОДЕРЖАНИЕ РАБОТЫ.
Материалы и методы экспериментальных исследований.
Нами в эксперименте на 18 собаках разработаны 2 способа пластики передней брюшной стенки, на металлических протекторах (спицы Киршнера или Илизарова) и комбинированная пластика с использованием металлических спиц и полипропиленовой сетки.
Экспериментальные разработки способов операций производились на 18 беспородных собак обоего пола, возрастом от 2 до 5 лет, массой тела от 6 до 12 кг. По виду выполненной операции опыты составили 2 серии: I серия (9 собак) – производилось послойное ушивание передней брюшной стенки с использованием металлических протекторов; II серия (9 собак) – комбинированная пластика передней брюшной стенки с использованием металлических протекторов и полипропиленовой сетки.
Способ ушивания передней брюшной стенки с использованием металлических протекторов.
Под наркозом выбривали операционное поле размером 10х15см, производили срединную лапаротомию. Спица проводилась отступя на 1 см от края раны, вниз и латерально, путем прокалывания кожи, затем под контролем руки, интрамускулярно (между передним и задним листком влагалища прямой мышцы живота), параллельно краю операционной раны снизу вверх и выводились через кожу на 1 см выше и латеральнее от верхнего угла операционной раны. Вторую спицу проводили таким же образом с противоположной стороны.
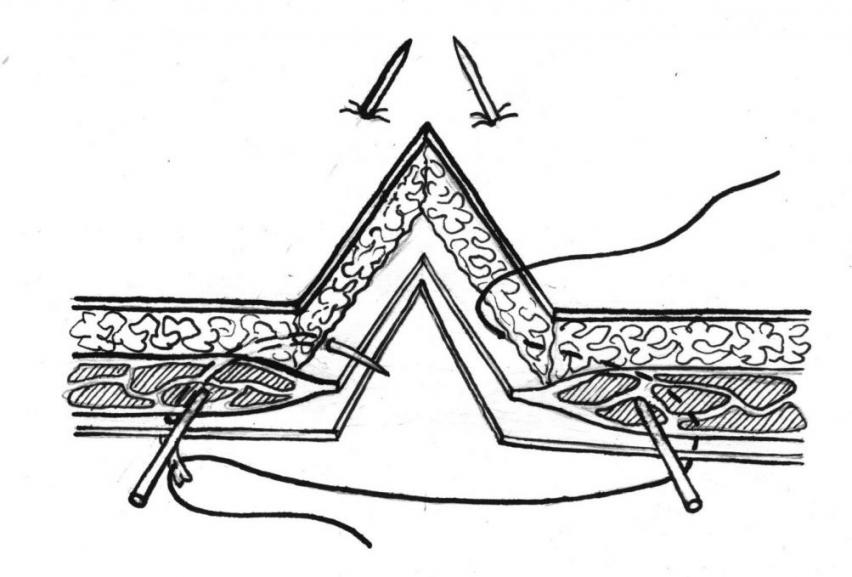
Рис.1. Наложение швов на края раны с захватом спиц
Далее накладывали отдельные швы через подкожную клетчатку с захватом в шов переднего листка, спицы и заднего листка влагалища прямой мышцы живота вместе с брюшиной
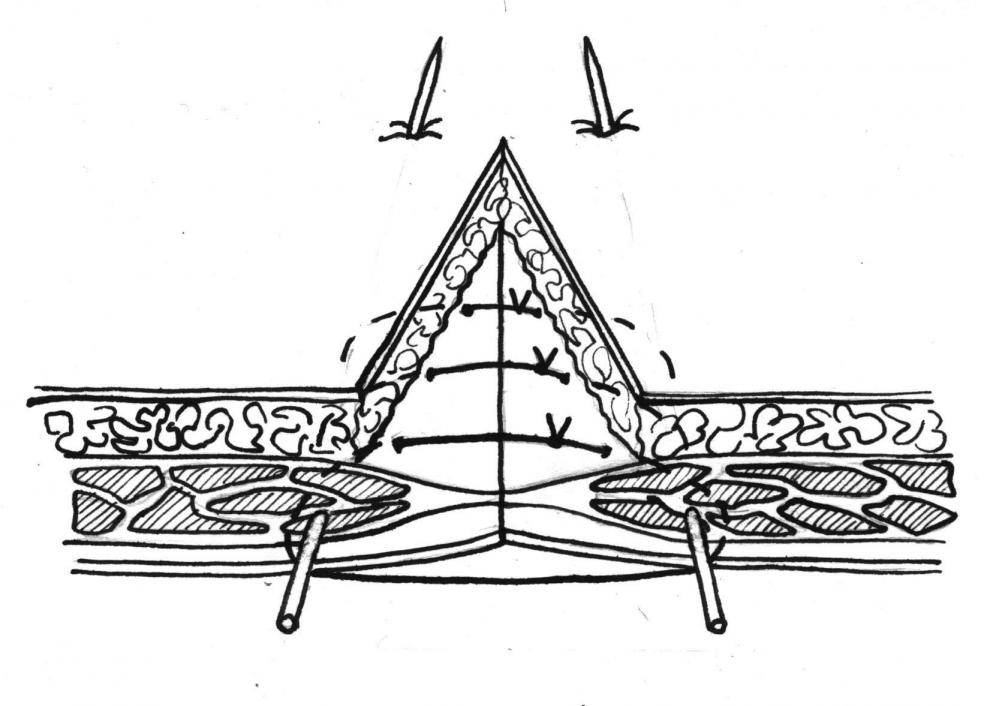
Швы завязывались до полного соприкосновения краев операционной раны.
Рис.2. Ушивание операционной раны
Кожная рана ушивалась отдельными узловыми швами с расстоянием между швами в 1см.
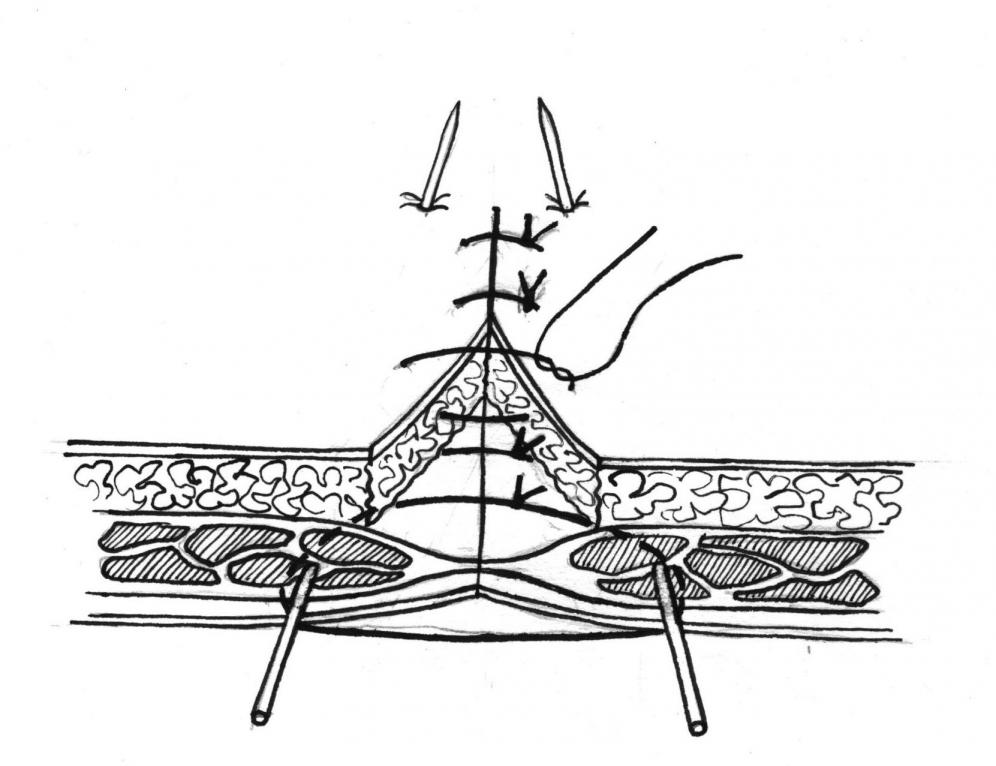
Рис.3. Ушивание кожной раны
Способ комбинированной пластики передней брюшной стенки с использованием металлических протекторов и полипропиленовой сетки.
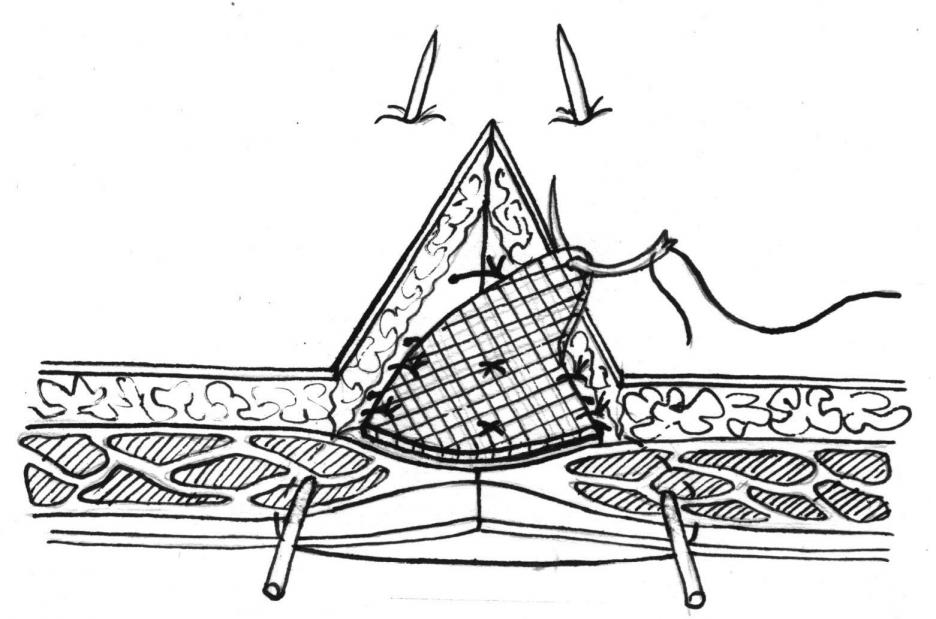
Первый этап операции не отличался от вышеописанного, т.е. рана ушивалась на металлических протекторах без ушивания кожной раны. После чего из полипропиленовой сетки выкраивался трансплантат с учетом длины ушитой раны + 2,5-3 см по периметру от линии, ушитой раны. Трансплантат укладывался на линию швов и фиксировался к апоневрозу отдельными узловыми швами по краям и в середине.
Рис.4. Укрепление линии швов полипропиленовой
сеткой
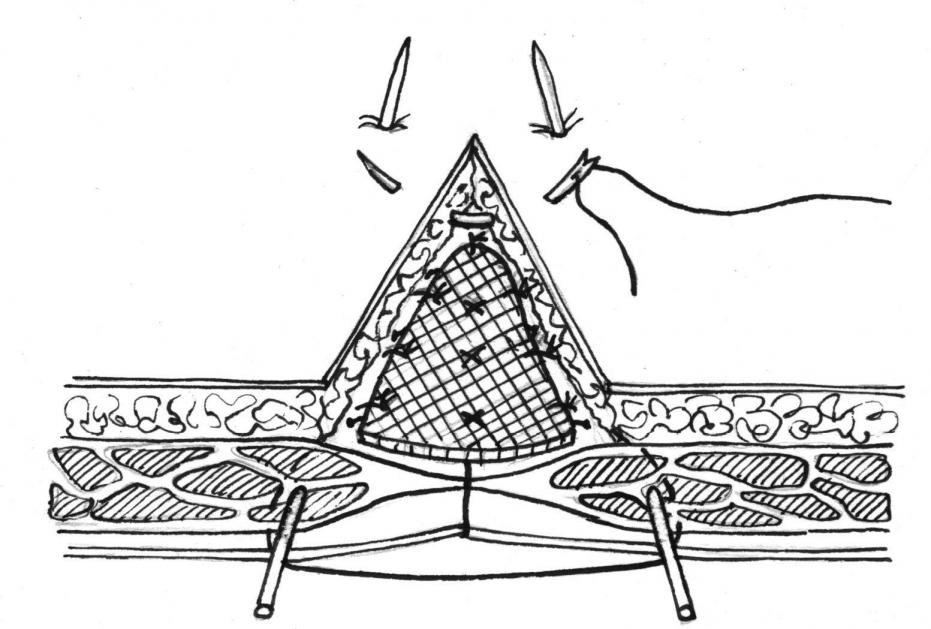
Кожная рана ушивалась отдельными узловыми швами с расстоянием между швами в 1см.
Рис.5. Ушивание кожной раны
При двух видах ушивания операционной раны (ушивание узловыми однорядными швами и однорядными швами на спицах) были проведены манометрические исследования на 6 собаках.
Таблица 1
Сравнительная оценка средних показателей давления (Н) на каждый шов при ушивании раны
| Кол-во швов Вид операции | 1 | 2 | 3 | 4 | 5 | 6 |
| Ушивание узловыми швами. | 17,38 | 21,3 | 27,18 | 25,22 | 23,22 | 21,3 |
| Ушивание на металлических спицах. | 31,34 | 22,52 | 17,64 | 11,72 | 9,78 | 9,0 |
Проведенные манометрические исследования стандартного способа ушивания срединной послеоперационной раны показали, что максимальная сила давления нити на ткани приходится на 3-4 швы, что соответствует средней части операционной раны.
При оценке подобных показателей силы давления нити на ткани при ушивании на металлических протекторах максимальное воздействие давления происходит при наложении первых двух швов. Данный фактор может играть решающую роль при ушивании обширных дефектов передней брюшной стенки, так как, учитывая ее анатомические особенности, медиальные точки прикрепления боковых мышц живота приходятся на верхний и нижний угол срединной раны (дефекта брюшной стенки). Максимальное удаление мышечно-апоневротических слоев операционной раны (грыжевого дефекта) приходится на среднюю ее часть.
На представленном графике двух способов ушивания операционной раны показана динамика силы натяжения нитей по всей длине операционной раны (грыжевого дефекта).
График 1. Изображение силы натяжения нитей при двух способах ушивания операционной раны
Так при наложении узловых швов на операционную рану без применения металлических протекторов сила давления на 2,3,4 и 5 шов составила 21,3 Н; 27,18 Н; 25,22 Н; 23,22 Н, а с использованием металлических протекторов на эти же швы (2,3,4,5) составила 22,52 Н; 17,64 Н; 11,72 Н; 9,78 Н. Проведенная сравнительная оценка полученных показателей показала снижение давления нитей на ткани в 1,5-2 раза при ушивании раны по предложенной нами методике. Это стало возможным благодаря применению жесткой конструкции трансплантата (металлические спицы) по всей длине раны. Ушивание раны с захватом спиц равномерно распределяет давление на ткани по всей длине раны, с тенденцией к уменьшению давления от первого до последнего шва. Учитывая, что при наложении 1-2 швов с захватом металлических спиц создается относительно высокое давление нитей на сшиваемые ткани, нами предложен второй способ, заключающийся в укреплении линии швов полипропиленовой сеткой (комбинированная пластика с использованием металлических протекторов и полипропиленовой сетки) по всей длине раны.
Макро- и микроскопическая картина зоны операции после комбинированного ушивания раны.
Комбинированная пластика с использованием металлических протекторов и полипропиленовой сетки выполнена 12 собакам. Из оперированных животных ни одна собака не погибла. Все животные после проведения эксперимента были отпущены. Осложнений связанных с операцией не наблюдали.
Морфологическому исследованию подвергался материал взятый в сроки 1,5,7,14 сут. 1,2,3,6 мес. По снятию кожных швов в первые 5-7 сут. отмечалось умеренная инфильтрация, гиперемия по краям тканей в зоне операции, полипропиленовая сетка местами покрыта фибрином, при механическом воздействии легко отделяется от апоневроза. К 14 сут. сетка покрыта фибрином, местами видны участки грануляционной ткани, плотно прилегает к апоневрозу, по отделении виден выраженный отпечаток ячеек на подлежащих тканях, при этом отмечается кровоточивость тканей. К исходу 1 мес. трансплантат представлен белесоватого цвета тканью с отсутствием рисунка, плотно сращен с подлежащими тканями. Через 3-6 мес. подшитый трансплантат не дифференцируется среди окружающих тканей и представлен соединительнотканной пластиной, не отделяется от окружающих тканей.
Проведенные гистологические исследования участков зоны операции при имплантации полипропиленовой сетки «Surgipro SPMM» в сроки 1,5,7,14 суток показали стереотипные реакции воспаления тканей.
В сроки 1 мес. При окраске препарата гематоксилином-эозином отмечается зона апоневроза с инкапсулированными синтетическими волокнами и развитием хорошо васкуляризированной соединительной ткани. В сроки 2 мес. микроскопическая картина схожа с месячным сроком. В сроки 3 мес. в микропрепарате хорошо видны скелетная мышца и жировая ткань, среди которых группы синтетических волокон частично инкапсулированных, большей частью с сохраненной воспалительной реакцией вокруг. Инфильтрат представлен в основном как жизнеспособными, так и погибшими нейтрофилоцитами, гистиоцитами, макрофагами. По периферии фибробластами разной степени дифференцировки. В этой же зоне поля сформированной грубо волокнистой рубцовой ткани с довольно многочисленными сосудами, часть которых запустевшая облитерированная. В сроки 6 мес. препарат представлен инкапсулированными синтетическими волокнами, вокруг которых волокнистая, богатая сосудами соединительная ткань.
Морфологические изменения тканей в зоне имплантации полипропиленовой сетки «Линтекс» показали, что гистологически через трое суток филаменты сетки располагаются в резко отечной соединительной ткани, врастающей из подкожно-жировой клетчатки между филаментами в виде мигрирующих фибробластов и почкующихся капилляров. Непосредственно над апоневрозом под сеткой имеются обширные поля плазморрагии с сегментоядерными лейкоцитами и беспорядочной сетью фибрина. Следует отметить, что в рыхлой соединительной ткани подкожно-жировой клетчатки также имеются крупные поля плазморрагии с выпадением фибрина и очень малочисленными фибробластами по периферии.
Через семь суток вокруг филаментов полипропиленовой сетки разрастается рыхлая соединительная ткань с малочисленными сосудами, очень тонкими новообразованными пучками коллагеновых волокон, при этом сохраняются признаки межклеточного отека и рыхлая диффузная воспалительная инфильтрация из сегментоядерных лейкоцитов, лимфоцитов и макрофагов. Непосредственно филаменты сетки окружают единичные макрофаги, циркулярно-ориентированные фибробласты с неразличимыми коллагеновыми волокнами вокруг сетки. Соединительная ткань апоневроза разрыхлена. В ней четко различимы многочисленные капилляры, а в периваскулярных пространствах располагаются одиночные или в виде мелких скоплений лимфоциты и сегментоядерные лейкоциты. Мышечная ткань под апоневрозом с признаками межмышечного отека и полнокровия сосудов.
Через четырнадцать суток над апоневрозом в зоне расположения полипропиленовой сетки сформирована прослойка рыхлой, местами более плотной малоклеточной соединительной ткани, фибробласты и коллагеновые волокна которой оплетают филаменты сетки. В соединительной ткани между филаментами сетки имеется хорошо выраженная, правильно ориентированная сеть тонких коллагеновых волокон. Вокруг отдельных волокон концентрически расположенные коллагеновые волокна формируют истонченную капсулу. Соединительная ткань хорошо васкуляризована, без воспалительных изменений, и только в зонах подкожного фиброза и гранулирующей кожной раны имеются признаки острого воспаления за счет миграции сегментоядерных лейкоцитов в толщу соединительной ткани, окружающей сетку.
Через тридцать суток в зоне локализации сетки над апоневрозом между ее филаментами имеются прослойки малоклеточной соединительной ткани без признаков воспаления с циркулярно-ориентированными коллагеновыми волокнами только в непосредственном контакте со структурой сетки. Вокруг отдельных филаментов искусственного материала сохраняется макрофагальная реакция с наличием многоядерных клеток рассасывания инородных тел.
Проведенные нами экспериментальные исследования предложенных способов ушивания срединной раны передней брюшной стенки на металлических спицах и комбинированного ушивания с использованием спиц и полипропиленовой сетки показали, что при ушивании предложенными способами по сравнению с обычными создаются оптимальные условия в зоне операции, а именно: уменьшается давление нитей на ткани в 1,5-2 раза в отличие от ушивания по обычной методике, особенно при наложении швов в средней трети раны (дефекта передней брюшной стенки). Таким образом, учитывая особенности анатомических изменений возникающих в передней брюшной стенке после ушивания обширных дефектов (послеоперационных вентральных грыж), предложенные нами методы позволяют создать не только оптимальную герметичность ушиваемой раны, но и способствует значительному снижению микроциркуляторных нарушений в зоне операции. Проведенные гистологические исследования показали возможность применения различных видов имплантатов, что создает благоприятные условия для заживления раны при пластике послеоперационных вентральных грыж. Полученные положительные результаты экспериментальных исследований позволили применить предложенные пластики у больных с послеоперационными вентральными грыжами. Гистологическое изучение тканевой реакции на имплантацию полипропиленовой сетки «Линтекс» и «Surgipro SPMM» с расположением над апоневрозом, не выявило существенных различий в формирование соединительной ткани между филаментами сетки с вызреванием ее в последующие сроки наблюдения, непосредственным срастанием соединительно-тканной капсулы вокруг сетки с апоневрозом. Поэтому, считаем, что клиническое применение этих видов полимерных трансплантатов не имеет существенных различий. В связи с чем, мы в клинической практике использовали сетки «Линтекс» и «Surgipro SPMM» и в отдаленном периоде различия между ними не исследовали.
МРТ и КТ исследование.
Дооперационная диагностика послеоперационных вентральных грыж играет важную роль в определении тактики и способа предполагаемой операции. Одной из важных проблем в дооперационной диагностике послеоперационных вентральных грыж является вопрос определения характера и размера грыжевых ворот. Дополнительные грыжевые выпячивания бывают гораздо чаще, чем принято считать. Их диагностика затруднена, особенно у лиц с большим отложением подкожного жирового слоя. В большинстве случаев дополнительные грыжи обнаруживаются во время операции, пальпируя брюшную стенку изнутри. Под действием постоянного механического раздражения, изменения величины внутрибрюшного давления или дремлющей инфекции в грыжевом мешке возникает воспалительный процесс, вследствие чего образуются спайки между грыжевым мешком и его содержимым, лигатурные гранулемы, щелевидные дефекты серозной оболочки и т.д.. По нашему мнению, наиболее полные ответы, в силу лучших разрешающих способностей, на поставленные вопросы дает КТ и МРТ – исследование передней брюшной стенки, что и было использовано в работе.
Нами были проведены КТ и МРТ – исследования у 117 плановых больных с послеоперационными вентральными грыжами брюшной стенки.
Анализ полученных результатов показал, что в поперечных проекциях можно четко дифференцировать все слои передней брюшной стенки (кожа, подкожная жировая клетчатка, мышцы и брюшина). При этом по центру мы можем определить ход мышечных пучков и их толщину и степень атрофии, что имеет значение при выборе метода пластики передней брюшной стенки. Одновременно они позволяют оценить размеры, форму грыжевых ворот и идентифицировать содержимое грыжевого мешка. На Т1 томограммах прослеживаются спайки между содержимым грыжевого мешка и его стенками. Ввиду хорошей разрешающей способности данного метода представляется возможным визуализировать мелкие дополнительные грыжевые дефекты в d до 5-6 мм. При наличии воспалительного процесса в грыжевых воротах или прилежащих тканях отмечается некоторое усиление МР сигнала на Т2 и уменьшение МР сигнала на Т1 томограммах, что позволяет диагностировать осложнение в субклинической фазе его развития.
Анализ полученных результатов у 117 больных позволил нам разделить пациентов, в зависимости от полученных результатов, на 3 группы.
Таблица 2
Распределение больных по группам в зависимости от выявленных нарушений при проведении КТ и МРТ
исследований
| Пол | Распределение по группам | Всего | ||
| I группа | II группа | III группа | ||
| Мужчин | 14 | 15 | 21 | 50 |
| Женщин | 25 | 27 | 15 | 67 |
| Итого | 39 | 42 | 36 | 117 |
I группа- больные с отсутствием атрофии тканей брюшной стенки в области грыжевых ворот - 39 пациентов; II группа - больные с незначительно выраженной атрофией тканей брюшной стенки в области грыжевых ворот - 42 пациента; III группа - больные с рубцово–дегенеративным изменениями тканей брюшной стенки, растяжением и истончением мышечно-апоневротического слоя – 36 пациентов.
В дооперационной диагностике послеоперационных вентральных грыж одним из важных, является вопрос определения характеристик тканей области грыжевых ворот (размер, толщина, форма, содержимое грыжевого мешка, взаимосвязь его с окружающими тканями, наличие воспалительных участков или гранулем), а также возможное определение дополнительных дефектов брюшной стенки небольших размеров. Проведенные нами КТ и МРТ исследования обладают высокой информативностью и достоверностью, что играет важную роль в определении объема и выбора способа пластики.
Исследование функции внешнего дыхания.
В дооперационном обследовании больных с послеоперационными и рецидивными вентральными грыжами особое внимание уделяли исследованию функции внешнего дыхания. Одномоментное вправление грыжевого содержимого в брюшную полость, а также сама пластика передней брюшной стенки, неизбежно приводят к повышению внутрибрюшного давления, за счет уменьшения объема брюшной полости. Результатом повышения внутрибрюшного давления является развитие нарушений со стороны системы дыхания и сердечнососудистой системы так называемый компартмент-синдром. Поэтому для уменьшения риска развития дыхательной и сердечно-сосудистой недостаточности, на этапе предоперационной подготовки необходимо адаптировать организм к работе в условиях повышенного внутрибрюшного давления.
Оценку проводили по таким показателям как ЖЕЛ (жизненная емкость легких), ФЖЕЛ (форсированная жизненная емкость легких), МВЛ (максимальная вентиляция легких). В дальнейшем в зависимости от выявленных нарушений ФВД определялась тактика.
Всего спирометрия проведена 117 больным с послеоперационными и рецидивными вентральными грыжами. В зависимости от полученных результатов все больные распределялись на 3 группы.
Таблица 3
Распределение больных по полу, возрасту и степени
нарушений функции внешнего дыхания
| Степень нарушений функции внешнего дыхания. | пол | Возраст | Всего | |||
| м | ж | до 40 лет | 40-59 лет | 60 и> лет | ||
| Отсутствие или незначительные нарушения функции внешнего дыхания. | 29 | 42 | 6 | 56 | 9 | 71 |
| Нарушения функции внешнего дыхания средней степени тяжести. | 11 | 14 | 2 | 17 | 6 | 25 |
| Тяжелые нарушения функции внешнего дыхания. | 10 | 11 | 2 | 11 | 8 | 21 |
| Итого: | 50 | 67 | 10 | 84 | 23 | 117 |
В I группу (71 больной) входили пациенты с отсутствием или с незначительными нарушениями ФВД, во II с нарушениями средней степени тяжести (25 больных) и в III с тяжелыми нарушениями (21 больной). Оценивая результаты можно сказать, что с возрастом растет в процентном отношении количество больных с нарушениями функции внешнего дыхания средней и тяжелой степени. Среди обследуемых пациентов с послеоперационными вентральными грыжами с выявленными изменениями функции внешнего дыхания нарушения по рестриктивному типу выявлены у 11 больных, по обструктивному типу у 4 больных и по смешанному типу у 31 больного. Видно, что основная группа приходится на больных с нарушениями функции внешнего дыхания по смешанному типу, что характерно для хронических заболеваний дыхательной системы. Данные спирометрии учитывали при проведении предоперационной подготовки.
Таким образом, проведение спирометрии в дооперационном обследовании больных позволяет не только выявить нарушения функции внешнего дыхания, но и помогает решить вопрос о выборе способа пластики. Так в группе с отсутствием или с незначительными нарушениями ФВД достаточно пластики с использованием местных тканей, без какой либо дополнительной подготовки системы дыхания, в группе с изменениями ФВД средней тяжести необходима комбинированная пластика с дополнительной подготовкой системы дыхания, в группе с тяжелыми нарушениями ФВД необходима длительная предоперационная подготовка и индивидуальный выбор пластики.
Результаты экспрессгистологии.
Нами, для интраоперационной оценки состояния тканей передней брюшной стенки, предложен метод морфологической экспресс-диагностики биоптатов, взятых из краев тканей грыжевых ворот у 52 оперированных больных.
При проведении экспресс – гистодиагностики, на основании морфологических признаков, были выделены три группы больных.
С хорошими регенераторными способностями тканей было 22 оперированных больных. Гистоморфологический анализ биоптатов в этой группе больных показал, что участки тканей, составляющих грыжевые ворота, представлены фиброзной тканью с сохранившимися пучками коллагеновых волокон, идущими в разных направлениях. В препаратах отмечается повышенная клеточность и большое количество мелких сосудов, говорит об относительно «молодой» фиброзной ткани, что предполагает хорошие регенераторные способности тканей данного образца.
С удовлетворительными регенераторными способностями выявлено 19 оперированных больных. В этой группе, на гистологических срезах определяется зона перехода мышечной ткани в фиброзную с ее отеком. Мышечные волокна различной толщины, местами замурованы в фиброзную ткань, имеются участки с выраженными дистрофическими изменениями мышечных волокон.
Неудовлетворительные регенераторные способности тканей отмечены у 11 больных. При исследовании гистологических препаратов этой группы отмечается превалирование плотной фиброзной ткани с единичными клеточными элементами (лимфоциты, макрофаги). Соединительнотканные пучки ориентированы хаотично, имеются выраженные признаки отека. Мышечные волокна практически отсутствуют.
При проведении гистологических исследований с использованием базовых методик полученные гистологические и гистоморфометрические данные, показали соответствие показателей в выделенных нами группах больных.
Клиническая характеристика и структурный анализ оперированных больных.
Нами за период с 1998 по 2007г. оперировано 482 больных с грыжами передней брюшной стенки. Всех больных с грыжами передней брюшной стенки мы разделили на две группы: с первичными грыжами (пупочные, параумбиликальные, белой линии, пупочные в сочетании с диастазом и т.д.) и вторичные или послеоперационные.
Таблица 4
Распределение больных с грыжами передней брюшной стенки по полу и возрасту
| Грыжи | Пол | Возраст | Всего | |||
| М | Ж | До 40 лет | 40-60 лет | Более 60 лет | ||
| Первичные | 72 | 140 | 25 | 130 | 57 | 212 |
| Послеоперационные | 79 | 191 | 35 | 173 | 62 | 270 |
| Итого | 151 | 331 | 60 | 303 | 119 | 482 |
С первичными грыжами прооперированно 212 больных, что составило 44% от общего количества больных с грыжами передней брюшной стенки, с вторичными или послеоперационными 270 больных (56%).
По полу больные распределились следующим образом: мужчин 151, что составило 31,3%, от общего количества больных с грыжами брюшной стенки, женщин 331(68,7%).
Возрастная группа распределилась следующим образом: больные до 40 лет - 60 пациентов, что составило 12,4% от общего числа больных; от 40 до 60 лет 303 (62,9%) больных; более 60 лет 119 (24,7%) больных. При анализе возрастной характеристики больных выявлено, что превалирующее количество оперированных (62,9%), приходится на больных в возрасте от 40 до 60 лет, то есть пациентов активного трудоспособного возраста.
Таблица 5
Распределение больных по размеру грыжевого дефекта
| Грыжи | Размер грыжевого дефекта | Всего | ||||
| До 5 см | 6-10 см | 11-15см | 16-20см | > 20 см | ||
| Первичные | 117 | 75 | 19 | 1 | - | 212 |
| Вторичные | 33 | 140 | 56 | 31 | 10 | 270 |
| Итого | 150 | 215 | 75 | 32 | 10 | 482 |
Структурный состав послеоперационных и рецидивных грыж брюшной стенки, в зависимости от нозологической патологии распределился следующим образом.
Из 270 больных с послеоперационными и рецидивными грыжами 41 пациент (15,2%) в анамнезе оперирован по поводу аппендицита и перитонита; 2 больных (0,7%) по поводу патологии кишечника; 21 пациент (7,8%) по поводу различных видов травм; 13 больных (4,8%) по поводу язвенной болезни желудка и 12-ти перстной кишки; 2 больных (0,7%) по поводу онкологических заболеваний; 45 человек (16,7%) по поводу ЖКБ; 9 больных (3,3%) по поводу заболеваний поджелудочной железы; 64 человека (23,7%) в анамнезе оперированы по поводу различных видов грыж; 65 человек (24,1%) оперированы по поводу гинекологической патологии; 8 человек (3%) по поводу урологической патологии.
Таблица 6
Распределение больных по нозологическим формам
заболеваний, полу и виду грыжи
| Нозология | срединные | боковые | Всего | ||
| м | ж | м | ж | ||
| Аппендицит + перитонит | 12 | 19 | 2 | 8 | 41 |
| Заболевания кишечника | 2 | - | - | - | 2 |
| Травмы | 19 | 2 | - | - | 21 |
| Язвенная болезнь желудка и 12 перстной кишки | 10 | 3 | - | - | 13 |
| Онкологические заболевания | - | 1 | - | 1 | 2 |
| Желчно-каменная болезнь | 5 | 38 | - | 2 | 45 |
| Заболевания поджелудочной железы | 6 | 3 | - | - | 9 |
| Грыжесечение | 16 | 41 | 2 | 5 | 64 |
| Гинекологические заболевания | - | 65 | - | - | 65 |
| Урологические заболевания | 3 | 1 | 2 | 2 | 8 |
| Итого | 73 | 173 | 6 | 18 | 270 |
Из 270 больных с послеоперационными и рецидивными грыжами у 246 человек отмечались срединные грыжи, что составило (91,1%), из них мужчин 73 (27%), а женщин 173 (64,1%); у 24 больных (8,9%) имелись боковые грыжи, из них мужчин было 6 (2,2%), а женщин 18 (6,7%).
Проведенный анализ показал, что более 90% исследуемой группы составили больные со срединными грыжами, как следствие наиболее распространенного доступа выполнения лапаротомий.
По времени возникновения послеоперационных грыж больные распределились следующим образом.
В первый год после операции грыжи возникли у 221 больного, что составило 81,8% от общего числа больных с послеоперационными грыжами. В промежутке от 1 года до 5 лет грыжи возникли у 48 больных, что составило 17,8% от общего числа больных с послеоперационными грыжами. После 5 лет грыжи возникли у 1 больной, что соответствует 0,4% от общего числа больных. При анализе полученных данных хорошо видно, что у основной массы больных (81,8%) послеоперационные грыжи возникли в течении первого года после операции, это связано с несоблюдением ограничительного режима и ранними физическими нагрузками в первые месяцы после операции.
Таблица 7
Распределение больных по времени возникновения
послеоперационных грыж
| Пол | Время возникновения грыжи | Всего | ||
| До 1 года | От 1 до 5лет | после 5 лет | ||
| Мужчин | 72 | 7 | - | 79 |
| Женщин | 149 | 41 | 1 | 191 |
| Итого | 221 | 48 | 1 | 270 |
По длительности грыженосительства больные с послеоперационными и рецидивными грыжами распределились следующим образом.
Таблица 8
Распределение больных по длительности
грыженосительства
| Пол | Длительность грыженосительства | Всего | ||
| До 1 года | От 1 до 3 лет | Более 3 лет | ||
| Мужчин | 26 | 34 | 19 | 79 |
| Женщин | 48 | 82 | 61 | 191 |
| Итого | 74 | 116 | 80 | 270 |
Из 270 больных грыженосительство до года отмечали 74 больных (27,4%), из них мужчин 26 (9,6%), женщин 48 (17,8%); от 1 года до 3 лет 116 пациентов (43%), из них мужчин 34 (12,6%), женщин 82 (30,4%); более 3 лет 80 больных (29,6%), мужчин 19 (7%), женщин 61 (22,6%). Анамнестический анализ представленных данных показал, что количество грыж до года и после 3-х лет существенным образом не отличаются и составляют примерно половину всех больных с послеоперационными грыжами. Можно предположить, что данная ситуация связана с удовлетворительным качеством жизни больных и отсутствием необходимости обращения за медицинской помощью, но в реальных условиях причиной поздней обращаемости следует считать отсутствие качественной профилактической и санитарно-просветительской работы среди населения.
Из 270 больных с послеоперационными грыжами у 64 человек грыжи были рецидивными.
Таблица 9
Распределение больных с рецидивными грыжами по количеству операций в анамнезе
| Пол | Количество операций в анамнезе | Всего | |||
| 1 операция | 2 операции | 3 операции | 4 и более | ||
| Мужчин | 11 | 5 | - | 2 | 18 |
| Женщин | 26 | 11 | 5 | 4 | 46 |
| Итого | 37 | 16 | 5 | 6 | 64 |
По количеству операций в анамнезе больные с рецидивными послеоперационными грыжами распределились следующим образом. 37 человек (57,8%) были однократно оперированы по поводу грыж передней брюшной стенки. У 16 больных (25%) имелось по две операции в анамнезе по поводу послеоперационных и рецидивных грыж брюшной стенки. 5 больных (7,8%) с рецидивными грыжами трижды оперированы по поводу послеоперационных и рецидивных грыж. И 6 больных (9,4%) с рецидивными грыжами перенесли в анамнезе 4 и более операций.
Все больные с послеоперационными грыжами оперированы в плановом порядке. Из 270 оперированных больных пластика передней брюшной стенки местными тканями выполнена 146 (54%) больным, пластика с использованием полипропиленовой сетки 75 (28%) больным, пластика с использованием спиц и полипропиленовой сетки 49 (18%) больным. Комбинированная пластика выполнена 124 больным, что составляет (46%) от общего числа больных с послеоперационными и рецидивными грыжами.
Таблица 10
Распределение больных по полу, возрасту и способу пластики.
| Вид пластики | Пол | Возраст | Всего | |||
| м | ж | До 40 лет | 40-60лет | Более 60 лет | ||
| Пластика с использованием местных тканей (I группа) | 26 | 120 | 24 | 87 | 35 | 146 |
| Пластика с использованием полипропиленовой сетки (II группа) | 26 | 49 | 6 | 47 | 22 | 75 |
| Пластика с использованием спиц и полипропиленовой сетки (III группа) | 27 | 22 | 5 | 39 | 5 | 49 |
| Итого | 79 | 191 | 35 | 173 | 62 | 270 |
По полу больные распределились следующим образом: мужчин 79, что составило 29,7%, а женщин 191, что соответствует 70,7% от общего числа больных с послеоперационными вентральными грыжами.
Возрастная группа составила: в группе до 40 лет 35 больных (13%); от 40 до 60 лет 173 (64,1%) больных; более 60 лет 62 (22,9%) больных. При анализе возрастной характеристики больных выявлено, что большой процент операций (64,1%) приходится на больных в возрасте от 40 до 60 лет, то есть на больных активного трудоспособного возраста.
Результаты операции при послеоперационных и рецидивных грыж передней брюшной стенки во многом зависят не только от выбранного способа вентропластики, но и от полноценного обследования и предоперационной подготовки.
Нами проводилась комплексная предоперационная подготовка всем больным с послеоперационными и рецидивными вентральными грыжами, она включала в себя подготовку системы дыхания, кровообращения, подготовку кишечника, выявление и коррекцию сопутствующих терапевтических заболеваний. Объем и длительность предоперационной подготовки зависели от исходных нарушений.
Особое внимание уделяли подготовке системы дыхания, которую проводили в зависимости от выявленных нарушений при исследовании функции внешнего дыхания. Одной из возможностей предупреждения легочных осложнений в послеоперационном периоде может являться оптимизация комплексной функциональной подготовки с использованием средств физической реабилитации: дыхательная кинезиотерапия, тренировка скелетной мускулатуры с помощью ЛФК, комплексные методики лечебного массажа и другие.
Всего спирометрия проведена 117 больным с послеоперационными и рецидивными вентральными грыжами. У 71 пациента при отсутствии нарушений и расстройств ФВД, а также при незначительных нарушениях никакой дополнительной подготовки не проводили. В случае выявления нарушений ФВД (46 больных) проводили подготовку. Суть подготовки заключалась в 14-дневном ношении бандажа, а также в комплексе ЛФК направленном на обучение пациентов грудному дыханию и удлиненному выдоху, после чего больным вновь проводили спирометрию. Лечебная физкультура (ЛФК) широко применяется в этапном восстановительном лечении больных, что связано с её лечебным (патогенетическим) влиянием – коррекцией биомеханики дыхания, улучшением бронхиальной проходимости, ускорением обратного развития воспалительного процесса, а также регуляцией ФВД и увеличением его резервов. Как правило двухнедельного курса подготовки было вполне достаточно, у 39 больных после повторного обследования нарушения ФВД либо отсутствовали, либо были незначительными. Данные показатели позволяли говорить о хорошей адаптации больных к повышенному внутрибрюшному давлению. В случае сохраняющихся нарушений – у 7 больных курс подготовки продлевали еще на 14 дней и таким больным как правило выполнялась комбинированная пластика.
Подготовка кишечника является одним из важных моментов предоперационной подготовки больных с послеоперационными и рецидивными вентральными грыжами. Очищение кишечника позволяет увеличить объем брюшной полости, что снижает степень натяжения тканей при вентропластике. Кроме того подготовка кишечника является одной из основных мер по профилактике послеоперационного пареза. С целью подготовки всех больных за 5-7 дней до операции переводили на бесшлаковую диету, за два дня до операции больным назначали очистительные клизмы два раза в день утром и вечером. Дополнительно за день до операции назначали “ФОРТРАНС”, 3 пакета растворяли в 3 литрах воды и больные принимали по 250 мл через 15 минут, прием начинали через 3-4 часа после обеда. Такая подготовка позволила практически в 100% случаев получить полное опорожнение кишечника.
Кроме того, немаловажным моментом является профилактика тромбоэмболических осложнений, с этой целью используем фраксипарин по 0,3 1 раз в сутки, начиная за день до операции и до полной активизации больного. Также применяем эластичное бинтование нижних конечностей с момента операции до полной активизации.
Таким образом, комплексное обследование и проводимая нами предоперационная подготовка позволили адаптировать больных с большими и гигантскими послеоперационными грыжами к комбинированной пластике и уменьшить вероятность развития компартмент-синдрома в раннем послеоперационном периоде.
Следующим не менее важным этапом является выбор метода анестезии. Операции проводили под эндотрахеальным наркозом, эпидуральной анестезией или комбинированной. Комбинированный метод общей анестезии: сочетание эндотрахеального наркоза и эпидуральной анальгезии является методом выбора анестезии при операциях по поводу гигантских вентральных грыж. Эндотрахеальный компонент анестезии позволяет обеспечить адекватную защиту во время операции, вентиляционную поддержку и хорошую релаксацию мышц. Эпидуральный вид анальгезии позволяет расширить (при необходимости) границы сенсорного блока во время операции, а также обеспечить адекватное послеоперационное обезболивание.
Балльная оценка факторов риска.
Результаты хирургического лечения послеоперационных вентральных грыж во многом зависят от комплексного решения таких вопросов как рациональной предоперационной подготовки, направленной на адаптацию больного к повышенному внутрибрюшному давлению, выбора адекватного способа пластики дефектов брюшной стенки и профилактики послеоперационных осложнений. При этом перед хирургом стоит сложная задача в определении показаний к выбору того или иного способа пластики с учетом различных факторов риска.
Как правило, при выборе того или иного способа пластики хирург руководствуется возможностью возникновения послеоперационных осложнений, так и риском развития рецидива послеоперационной грыжи. Для решения поставленных задач каждый хирург руководствуется своими критериями. Одни авторы ориентируются на клинические данные, другие на всевозможные инструментальные методы исследования, третьи используют различные алгоритмы в выборе способа пластики. Мы для решения поставленных задач использовали бальную систему.
Разработанная нами балльная оценка периоперационных факторов риска проводится с учетом 8 следующих параметров: 1 состояние тканей брюшной стенки по данным КТ и МРТ, 2 результаты морфологических и морфометрических исследований тканей грыжевых ворот, 3 размер грыжевых ворот, 4 вес больного, 5 возраст, 6 функциональное состояние дыхательной системы, 7 Сопутствующие заболевания приводящие к повышению внутрибрюшного давления, 8 длительность грыженосительства, с максимальным количеством баллов до 5.
Балльная оценка факторов риска.
Факторы риска Качественная Балл
Характеристика
1 Состояние 1 Норма или незначи-
тканей брюшной тельная степень атрофии
стенки по дан- тканей брюшной стенки 1
ным КТ и МРТ 2 Выраженная атрофия
тканей грыжевых ворот 3
3 Грубые рубцово-дегене-
ративные изменения тканей 5
2 Результаты 1 Хорошие 1
морфологических
и морфометричес- 2 Удовлетворительные 3
ких исследова-
ний тканей гры- 3 Неудовлетворительные 5
жевых ворот
3 Размеры грыже- 1 до 5 см 1
вых ворот 2 6-15 см 3
3 свыше 15 см 5
4 Вес 1 Норма 0
(индекс массы 2 Избыток 1
тела) 3 Ожирение 2
5 Возраст 1 до 40 лет 1
2 40-60 лет 2
3 старше 60 лет 3
6 Функциональ- 1 Нарушений нет 0
ное состояние 2 Нарушения средней
дыхательной степени тяжести 1
системы 3 Нарушения тяжелой
степени 2
7 Сопутствующие 1 Отсутствуют 0
заболевания при- 2 Имеются в легкой
водящие к повыше- форме 1
нию внутрибрюшно- 3 Имеются в тяжелой
го давления форме 2
8 Длительность 1 до года 1
грыженосительства 2 от 1 до 3 лет 2
3 более 3 лет 3
На основании полученных данных балльной оценки нами прооперировано 117 больных. Все больные были распределены на 3 группы.
Таблица 11
Распределение больных по виду пластики, полу и
возрасту с применением балльной оценки
факторов риска
| Вид пластики | Пол | Возраст | Всего | |||
| м | ж | До 40 лет | 40-60лет | Более 60 лет | ||
| Пластика с использованием местных тканей (I группа) | 13 | 23 | 5 | 24 | 7 | 36 |
| Пластика с использованием полипропиленовой сетки (II группа) | 14 | 29 | 2 | 29 | 12 | 43 |
| Пластика с использованием спиц и полипропиленовой сетки (III группа) | 23 | 15 | 3 | 31 | 4 | 38 |
| Итого | 50 | 67 | 10 | 84 | 23 | 117 |
Пациентам I группы с суммарным количеством набранных баллов до 9 выполнялась аутопластика с использованием только местных тканей. Эту группу составили больные, у которых, как правило, имелись небольшие дефекты и не отмечалось выраженных изменений анатомии тканей передней брюшной стенки, отсутствовали сопутствующие заболевания.
Во II группе с количеством баллов от 10 до 18 с учетом риска натяжения тканей, различных конституционных особенностей влияющих на течение послеоперационного периода мы выполняли комбинированную пластику край в край с дополнительным укрытием линии швов полипропиленовой сеткой, тем самым исключили надобность наложения двухрядных швов. Это позволило, избежать повышения внутрибрюшного давления в раннем послеоперационном периоде и создать оптимальные условия для формирования прочного послеоперационного рубца.
В III группе больных с набранным количеством баллов от 19 до 27 имели высокий риск натяжения тканей и повышения внутрибрюшного давления и целесообразно было бы применять только ненатяжные методики sublay, inlay и onlay, но тем не менее мы считаем, что данные методики практически не снижают риск рецидива и не устраняют грыжевого дефекта. Мы считаем, что радикализма можно добиться только ликвидацией дефекта, а не замещением его трансплантатом. Конечно, чрезмерное натяжение тканей при ушивании и возможность прорезывания швов это значительный фактор сдерживающий хирурга от радикальной операции, однако использование нами металлических протекторов, с дополнительным укреплением линии швов полипропиленовой сеткой создает достаточно оптимальные условия для заживления раны и предотвращает прорезывание швов при наложении однорядного шва. Поэтому в III группе больных имелись абсолютные показания к выполнению комбинированной пластики с использованием металлических протекторов и полипропиленовой сетки.
Первую группу составили 36 человек, что составило (30,8%) от общего числа больных с послеоперационными грыжами, им выполнялись различные виды пластики с использованием только местных тканей. Во вторую группу вошло 43 больных, что составило (36,7%), данным пациентам выполнялась комбинированная пластика с использованием местных тканей и полипропиленовой сетки. Третья группа состояла из 38 больных, что составило (32,5%), всем выполнена комбинированная пластика с использованием металлических протекторов и полипропиленовой сетки.
Для сравнения полученных результатов нами в качестве контрольной группы взяты 153 больных, которые оперированы по поводу послеоперационных и рецидивных грыж брюшной стенки в плановом порядке без учета балльной оценки и взяты нами за контрольную группу.
Все они оперировались по тем же методикам, что и больные с использованием балльной оценки, при этом мы также учитывали и размеры грыжевого выпячивания и длительность грыженосительства, возраст больных и сопутствующую патологию все другие факторы кроме КТ и МРТ исследования, гистологии и спирометрии.
Таблица 12
Распределение больных по виду пластики, полу и
возрасту без применения балльной оценки
факторов риска
| Вид пластики | Пол | Возраст | Всего | |||
| м | ж | До 40 лет | 40-60лет | Более 60 лет | ||
| Пластика с использованием местных тканей (I группа) | 13 | 97 | 19 | 63 | 28 | 110 |
| Пластика с использованием полипропиленовой сетки (II группа) | 12 | 20 | 4 | 18 | 10 | 32 |
| Пластика с использованием спиц и полипропиленовой сетки (III группа) | 4 | 7 | 2 | 8 | 1 | 11 |
| Итого | 29 | 124 | 25 | 89 | 39 | 153 |
Для установления достоверности, совпадения и различия выборок основной группы и группы сравнения, а также компактного описания статистических параметров, нами применена описательная статистика. В качестве критериев оценки в своих исследованиях мы использовали значения размеров грыжевых ворот в зависимости от вида выполненной пластики с учетом и без учета балльной оценки (таблица 13).
При этом показатели размеров грыжевых ворот основной группы (с учетом балльной оценки) в среднем оказались ниже при всех видах пластики чем в контрольной группе. Очевидно, что кроме размеров грыжевых ворот, важное значение в выборе вентропластики, имеют индивидуальные особенности больного и их балльная оценка.
Таким образом, анализ статистических данных позволяет предположить, что использование балльной оценки вносит коррективы в показания к выбору способа пластики, с учетом индивидуальных особенностей больного.
Таблица 13
Описательная статистика показателей размера грыжевых ворот в зависимости от вида выполненной пластики в группах с балльной оценкой
| Параметры статистики | Группы с балльной оценкой (Группа без балльной оценки) | ||
| I | II | III | |
| Среднее | 7 (9,182) | 10,465 (15,781) | 17,763 (21,818) |
| Стандартная ошибка | 0,381 (0,230) | 0,269 (0,566) | 0,723 (0,761) |
| Медиана | 8 (10) | 10 (15) | 17,5 (20) |
| Мода | 5 (10) | 10 (15) | 15 (20) |
| Стандартное отклонение | 2,303 (3,039) | 1,764 (3,200) | 4,457 (2,523) |
| Дисперсия выборки | 5,314 (9,233) | 3,112 (10,241) | 19,861 (6,364) |
| Эксцесс | -1,250 (-0,095) | 2,469 (-0,758) | -0,666 (-1,964) |
| Асимметричность | -0,074 (0,121) | 1,644 (-0,065) | 0,075 (0,661) |
| Интервал | 7 (12) | 7 (10) | 15 (5) |
| Минимум | 3 (3) | 8 (10) | 10 (20) |
| Максимум | 10 (15) | 15 (20) | 25 (25) |
| Сумма | 252 (1010) | 450 (505) | 675 (240) |
| Счет | 36 (110) | 43 (32) | 38 (11) |
| Уровень надежности(95,0%) | 0,781 (0,574) | 0,543 (1,154) | 1,465 (1,695) |
Об эффективности применения тех или иных методов пластики в лечении послеоперационных грыж брюшной стенки можно обосновано говорить, лишь оценивая непосредственные и отдаленные результаты, в течении длительного временного промежутка.
При оценке непосредственных результатов лечения можно отметить, что из 270 больных с послеоперационными грыжами, интраоперационных осложнений при выполнении различных видов пластик мы не наблюдали. В раннем послеоперационном периоде наблюдались гнойно-воспалительные осложнения у 29 больных, кровотечение у 3 больных, эвентрация у 1 больного, парез кишечника у 17 больных.
Таблица 14
Ранние послеоперационные осложнения
| Осложнения | Количество больных |
| Гнойно-воспалительные осложнения | 29(10,7%) |
| Стойкий парез кишечника | 17(6,3%) |
| Кровотечение | 3(1,1%) |
| Эвентрация | 1(0,4%) |
| Летальность | 0 |
Кровотечение из послеоперационной раны возникло у 3 (1,1%) больных, 2 выполнялась пластика местными тканями и у 1 больному комбинированная пластика. Всем больным под местной анестезией была разведена кожная рана и произведен гемостаз путем прошивания кровоточащего сосуда, рана промыта, ушита и дренирована резиновым выпускником. Далее, у этих больных послеоперационный период протекал без особенностей.
Гнойно-воспалительные осложнения развились у 29 (10,7%) больных. У более половины из них - 18 (6,7%) больных отмечалось образование инфильтратов в послеоперационной ране. При этом комбинированная пластика была выполнена 15 (5,6%) больным, а пластика местными тканями 3 (1,1%) больным. Такую разницу мы связываем с реакцией организма на инородное тело (трансплантат). Всем им проведено комплексное консервативное лечение включающее антибиотики, противовоспалительную терапию, цитостатики (5-фторурацил), физиотерапию. В результате лечения явления воспаления полностью купировались у всех больных без исключения и дальнейший послеоперационный период протекал без особенностей. У 3 (1,1%) больных отмечалось нагноение послеоперационной раны. Из них пластика местными тканями выполнялась 2 больным и комбинированная пластика 1 больному. У 8 (2,96%) больных в послеоперационном периоде возникли серомы, всем им выполнялась комбинированная пластика. Во всех случаях рану зондировали и дренировали резиновым выпускником, нагноений послеоперационной раны у этих больных мы не отмечали. Возникновение сером связываем с ранним удалением дренажа из подкожной клетчатки, при обильном отделяемом. Возникновение сером мы связываем с реакцией организма на инородный материал – трансплантат, с целью уменьшения процента больных с данным осложнением, тем больным, которым выполняли комбинированную пластику, производили обязательное дренирование подкожной клетчатки по Ридону.
У 1 (0,4%) больного, которому выполнялась комбинированная пластика край в край с дополнительным укрытием линии швов полипропиленовой сеткой, в послеоперационном периоде отмечалась подкожная эвентрация.
Развитие пареза кишечника в послеоперационном периоде мы наблюдали практически у всех больных, так как вздутие живота и задержка отхождения газов развиваются практически после любой лапаротомии. У тех больных которым проводилась комбинированная анестезия с пролонгированным введением анестетика в перидуральное пространство пареза не было или степень его развития была незначительная. У 17 (6,3%) больных в течении 2 суток не удалось купировать эти явления и развился стойкий парез кишечника. Из них 6 оперированы с использованием пластики местными тканями и 11 больным выполнялась комбинированная пластика. Все они были оперированы под эндотрахеальным наркозом без сочетания с перидуральной анестезией.
Тромбоэмболических осложнений и острой дыхательной недостаточности мы не наблюдали. Считаем, что это связано с комплексной предоперационной подготовкой, направленной на адаптацию сердечнососудистой и дыхательной систем больного к повышенному внутрибрюшному давлению в раннем послеоперационном периоде. Сыграло свою роль и обязательное эластическое бинтование нижних конечностей в сочетании с профилактической антикоагулянтной терапией.
Нахождение больного в стационаре в среднем составило 10,7 суток. Больным, которым выполняли комбинированную пластику с использованием металлических протекторов, спицы удаляли на 7 – 9 сутки.
Отдаленные результаты хирургического лечения послеоперационных и рецидивных грыж передней брюшной стенки нами прослежены у 209 больных в интервале от 1 года до 10 лет. Из 209 обследованных пациентов с отдаленными результатами 101 были из группы, где использовали бальную оценку и 108 из контрольной группы.
При этом нами выявлено 10 рецидивов заболевания, что составило (4,8%) от общего числа обследованных больных.
Таблица 15
Количество рецидивов после различных видов пластики с учетом и без учета балльной оценки.
| Количество рецидивов | Группы больных | Всего | ||
| I | II | III | ||
| С учетом балльной оценки | 0 | 1 | 1 | 2 |
| Без учета балльной оценки | 6 | 1 | 1 | 8 |
| Итого | 6 | 2 | 2 | 10 |
Анализ полученных результатов показал, что 8 больных с рецидивами приходится на контрольную группу, и 2 на группу где использовалась балльная оценка выбора способа пластики.
По срокам возникновения рецидива грыжи 7 человек (3,4%) от общего количества обследованных больных, отмечают появление рецидива в течении первого года после операции, 2 пациентов (1%) в промежутке от 1 года до 3 лет после операции, и 1 (0,5%) через 6 лет после проведенного оперативного лечения, таким образом основное количество рецидивов приходится на первый год после операции.
Всего нами выявлено 10 рецидивов заболевания из них было 4 мужчины и 6 женщин, при этом 8 (3,8%) в контрольной группе и 2 (1%) в группе с бальной оценкой.
В группе больных, которым выполнялась пластика без учета балльной оценки (108 больных) выявлено 8 рецидивов заболевания, что составило 7,4% от обследованных больных данной группы. При этом 6-и из них (5,6%) выполнялась пластика местными тканями, 1 (0,9%) комбинированная пластика край в край с дополнительным укреплением линии швов полипропиленовой сеткой, 1 (0,9%) комбинированная пластика с использованием металлических протекторов.
Из 8 больных контрольной группы с выявленными рецидивами было 3 мужчин и 5 женщин.
В группе больных, которым выполнялась пластика с учетом балльной оценки выявлено 2 рецидива заболевания, что составило 2% от обследованных больных (101) данной группы. При этом в группе больных, которым выполнялась пластика местными тканями рецидивов заболевания выявлено не было, а в группе с комбинированной пластикой край в край и полипропиленовой сеткой 1 рецидив (1%), и в группе где использовали комбинированную пластику с применением металлических протекторов 1 рецидив (1%).
Из 2 больных с выявленными рецидивами в группе с балльной оценкой был 1 мужчина и 1 женщина.
По виду выполненной пластики все больные с рецидивами распределились следующим образом: пластика местными тканями выполнялась 6 больным (2,8%) от всех обследованных больных, комбинированная пластика край в край с дополнительным укреплением полипропиленовой сеткой 2 (1%) больным и комбинированная пластика с использованием металлических протекторов и полипропиленовой сетки 2 (1%) больным.
Таким образом, важное значение в хирургическом лечении послеоперационных и рецидивных вентральных грыж передней брюшной стенки имеет индивидуальная оценка периоперационных критериев, основанная на тщательном дооперационном обследовании, адекватной предоперационной подготовке, с учетом функциональных нарушений, выборе способа анестезии, интраоперационной оценке морфологического состояния тканей грыжевых ворот и мероприятиях направленных на предупреждение послеоперационных осложнений. Предложенные нами комбинированные способы пластики с учетом бальной оценки этих периоперационных критериев позволят значительно улучшить результаты лечения послеоперационных и рецидивных грыж брюшной стенки.
Выводы.
- Проведенные экспериментальные исследования предложенных способов комбинированной пластики передней брюшной стенки с использованием металлических протекторов и полимерных трансплантатов показали, что при ушивании предложенными способами по сравнению с ушиванием узловыми швами уменьшается давление нити на ткани в 1,5 – 2 раза, что предупреждает развитие ишемии тканей, некроза и прорезывание швов.
- Гистологическое изучение тканевой реакции на имплантацию полипропиленовой сетки «Линтекс» и «Surgipro SPMM» расположенной над апоневрозом, не выявило между ними существенных различий. Формирование соединительной ткани между филаментами сетки с полной их инкапсуляцией наступало к исходу 6 месяцев после операции.
- Проведенные КТ и МРТ исследования обладают высокой информативностью и достоверностью, что играет важную роль в определении объема и выбора способа пластики.
- Проведенные клинические исследования (данные КТ И МРТ исследования, данные морфометрии, размера грыжевых ворот, веса, возраста, функционального состояния дыхательной системы, сопутствующих заболеваний, длительности грыженосительства) позволили разработать балльную оценку этих критериев и выделить три группы больных: с отсутствием атрофии тканей; с незначительно выраженной атрофией; с выраженными рубцово–дегенеративным изменениями тканей брюшной стенки.
- При суммарном количестве набранных баллов до 9 показана пластика местными тканями, от 10 до 18 показана комбинированная пластика местными тканями с дополнительным укреплением линии швов полипропиленовой сеткой, от 19 до 27 необходимо использовать комбинированную пластику с применением металлических протекторов и полипропиленовой сетки.
- Для профилактики развития компартмент-синдрома у больных с количеством набранных баллов более 20 рекомендовано проведение назоинтестинальной интубации.
- Применение балльной оценки периоперационных факторов риска в выборе способов пластики послеоперационных и рецидивных грыж брюшной стенки позволило снизить рецидив заболевания и улучшить результаты хирургического лечения.
Практические рекомендации.
- Выбор металлических протекторов (спицы Киршнера или Илизарова), необходимо производить с учетом длины операционной раны. Спицы проводятся интрамускулярно под контролем руки снизу вверх, параллельно краю операционной раны и выводится на 1см. выше и латерально от верхнего угла раны.
- При комбинированной пластике первый ряд узловых швов накладывается на края апоневроза с захватом спиц, на расстоянии 1,5-2см друг от друга, с последующей фиксацией сетчатого протеза над апоневрозом и дренированием раны по Ридону.
- Балльную оценку следует проводить с учетом следующих параметров: 1 состояние тканей брюшной стенки по данным КТ и МРТ, 2 результаты морфологических и морфометрических исследований тканей грыжевых ворот, 3 размер грыжевых ворот, 4 вес больного, 5 возраст, 6 функциональное состояние дыхательной системы, 7 Сопутствующие заболевания, 8 длительность грыженосительства, с максимальным количеством баллов до 5.
- Предоперационная подготовка должна включать в себя: ношение бандажа и дыхательную гимнастику от 2-х до 4-х недель, подготовку кишечника (за 5-7 дней до операции бесшлаковая диета, за двое суток до операции очистительные клизмы утром и вечером, за сутки до операции слабительные препараты).
- В выборе анестезиологического пособия, больным с суммой набранных баллов свыше 10, целесообразно проведение комбинированной анестезии (сочетание эндотрахеального наркоза с перидуральным блоком).
- В послеоперационном периоде удаление спиц производится на 7 сутки при отсутствии гнойно-воспалительных осложнений со стороны раны.
- Назоинтестинальный зонд удаляется на 3–5 сутки после операции при восстановлении моторики кишечника (самостоятельное отхождение газов, наличие стула).
Список научных работ, опубликованных по теме диссертации.
1. Печеров А.А. Выбор анестезиологического пособия в лечении больших и гигантских послеоперационных грыж / Китиашвили И.З., Печеров А.А., Кучин Ю.В. // Общая реаниматология.-2008.- Том IV. №5.-С.75-78.
2. Печеров А.А. Комплексное обследование и предоперационная подготовка в лечении больших и гигантских вентральных грыж / Печеров А.А., Кучин Ю.В., Китиашвили И.З., Лечиев И.У.// Вестник новых медицинских технологий.-2008.- Том XV. №1.-С.94.
3. Печеров А.А. Анестезиологические и хирургические аспекты вентропластики больших и гигантских грыж / Печеров А.А., Кучин Ю.В., Китиашвили И.З., Лечиев И.У.// Вестник новых медицинских технологий.-2008.- Том XV. №1.-С.94-95.
4. Печеров А.А. Дооперационная КТ- и МРТ-диагностика в выборе способа пластики вентральных грыж / Печеров А.А., Кучин Ю.В.// Хирург.-2008.- №10.-С.33-35.
5. Печеров А.А. Комбинированная пластика в лечении послеоперационных и рецидивных грыж передней брюшной стенки / Печеров А.А., Кучин Ю.В.// Хирург.-2008.- №10.-С.42-46.
6. Печеров А.А. Балльная оценка в выборе способа пластики брюшной стенки у больных с послеоперационными вентральными грыжами / Печеров А.А., Егиев В.Н., Кучин Ю.В., Лечиев И.У.// Хирургия им. Н.И.Пирогова.-2009.- №3.-С.23-25.
7. Печеров А.А. Комплексное предоперационное обследование и подготовка геронтологических больных в лечении вентральных грыж брюшной стенки / Печеров А.А., Кучин Ю.В., Матвеев Д.В., Шапошников Ю.Ю.// Вестник Национального медико-хирургического центра им. Н.И.Пирогова.-2009.- Том IV. №1.-С.54-56.
8. Печеров А.А. Использование металлических протекторов в лечении эвентраций / Печеров А.А., Кучин Ю.В., Лечиев И.У.// Вестник новых медицинских технологий.-2009.- Том XVI. №2.-С.129-131.
9. Печеров А.А. Сравнительная оценка ушивания лапаротомной раны при эвентрациях и релапаротомиях / Грященко О.В., Печеров А.А.// Сборник "Актуальные вопросы хирургии” Астрахань.-1999.-С.165-169.
10. Печеров А.А. Сравнительная оценка ушивания лапаротомной раны / Грященко О.В., Кутуков В.Е., Кучин Ю.В., Печеров А.А.// Сборник "Актуальные вопросы хирургии” Астрахань.-2000.-С.89-93.
11. Печеров А.А. Манометрическая характеристика при различных способах ушивания лапаротомной раны / Грященко О.В., Кучин Ю.В., Печеров А.А.// Сборник "Актуальные вопросы хирургии” Астрахань.-2000.-С.48-51.
12. Печеров А.А. Сравнительная оценка способов декомпрессии ЖКТ при острой кишечной непроходимости и перитоните / Кучин Ю.В., Мустафин Р.Д., Печеров А.А.// Сборник "Хирургия на пороге XXI века” Астрахань.-2000.-С.44-48.
13. Печеров А.А. Сравнительная манометрическая оценка двух способов ушивания операционной раны / Грященко О.В., Печеров А.А., Кудба Н.Н. // Всероссийская конференция хирургов г. Пятигорск.- 2001.-С.54.
14. Печеров А.А. Новая пластика вентральных послеоперационных грыж передней брюшной стенки. / Печеров А.А., Кутуков В.Е., Кучин Ю.В., Грященко О.В. // Всероссийская конференция хирургов г. Пятигорск.- 2001.-С.71-73.
15. Печеров А.А. Комбинированная пластика в лечении гигантских послеоперационных грыж / Кучин Ю.В., Печеров А.А., Кутуков В.Е., Шпехт Д.Ю. // Научные труды 4-ой международной научно-практической конференции г.Ростов 2003.-С.483.
16. Печеров А.А. Возможности Магнитно-резонансной томографии в диагностике послеоперационных вентральных грыж / Ничога В.Д., Кучин Ю.В., Кутуков В.Е., Печеров А.А., Азарян С.А. // Научные труды 4-ой международной научно-практической конференции г.Ростов 2003.-С.33.
17. Печеров А.А. Выбор способа герниопластики при обширных вентральных грыжах / Кучин Ю.В., Печеров А.А., Мустафин Р.Д., Шпехт Д.Ю. // Материалы всероссийской конференции хирургов г.Тюмень.- 2003.-С.41.
18. Печеров А.А. МРТ-диагностика дефектов брюшной стенки у больных с послеоперационными грыжами. / Ничога В.Д., Кучин Ю.В., Печеров А.А., Азарян С.А. // Материалы всероссийской конференции хирургов г.Тюмень.- 2003.-С.51.
19. Печеров А.А. Патоморфологическая характеристика тканей грыжевых ворот у больных с послеоперационными грыжами передней брюшной стенки. / Зурнаджьянц С.А., Ничога В.Д., Кучин Ю.В., Шпехт Д.Ю., Печеров А.А. // Труды АГМА Том 29 Астрахань, 2003.-С.211-214.
20. Печеров А.А. Способы аллопластики больших и гигантских послеоперационных грыж передней брюшной стенки. / Печеров А.А., Кучин Ю.В., Кутуков В.В., Шпехт Д.Ю. // Материалы Российского научного форума «ХИРУРГИЯ 2004» Г.Москва 2004.-С.101.
21. Печеров А.А. Герниопластика после этапных лапаросанаций при перитоните/ Мустафин Р.Д., Кучин Ю.В., Печеров А.А., Шпехт Д.Ю. // Материалы Российского научного форума «ХИРУРГИЯ 2004» Г.Москва 2004.-С.102.
22. Печеров А.А. Реконструкция брюшной стенки после программированных релапаротомий / Мустафин Р.Д., Кучин Ю.В., Печеров А.А.// Всероссийская конференция хирургов г. Томск, 2004.-С45.
23. Печеров А.А. Флуороурацил в лечении гиперэргических реакций после операции Лихтенштейна / Кучин Ю.В., Печеров А.А., Шпехт Д.Ю. // III Астраханская Обл. научно-практическая конференция “Лекарство и здоровье человека” Астрахань 2004.-С.32.
24. Печеров А.А. Полимерные аллотрансплантаты в лечении грыж / Кучин Ю.В., Печеров А.А., Шпехт Д.Ю. // III Астраханская Обл. научно-практическая конференция “Лекарство и здоровье человека” Астрахань 2004.-С.20.
25. Печеров А.А. О качестве жизни больных перенесших перитонит / Мустафин Р.Д., Кучин Ю.В., Печеров А.А. // Сборник "Научные труды АГМА" Астрахань, 2004.-С.58.
26. Печеров А.А. О рецидиве и выборе операции при вентральных грыжах / Печеров А.А., Кучин Ю.В., Кутуков В.В., Шпехт Д.Ю. // Всероссийская конференция хирургов г. Астрахань, 2006г.-С.116-117.
27 Печеров А.А. Полимерные аллотрансплантаты в лечении паховых грыж / Кучин Ю.В., Печеров А.А., Косолапенков А.Ю., Арбашевский В.Л. // Всероссийская конференция хирургов г. Астрахань, 2006г.-С.120.
28. Печеров А.А. Вентропластика при обширных послеоперационных грыжах / Кучин Ю.В., Печеров А.А., Кудба Н.Н. // Материалы международного конгресса «Современные технологии в хирургии» Ростов, 2005.-С.128.
29. Печеров А.А. Хирургические и анестезиологические аспекты вентропластики после многократных релапаротомий при перитоните / Кучин Ю.В., Мустафин Р.Д., Парфенов Л.Л., Печеров А.А. // Всероссийская конференция хирургов г. Астрахань, 2006г.-С.151.
30. Печеров А.А. Хирургические и анестезиологические аспекты вентропластики после перенесенного перитонита / Кучин Ю.В., Мустафин Р.Д., Парфенов Л.Л., Печеров А.А. // Сборник "Актуальные вопросы современной медицины”Труды АГМА Том 35 LIX Астрахань, 2007.-С.396-398.

